Переломе диафиза малоберцовой кости
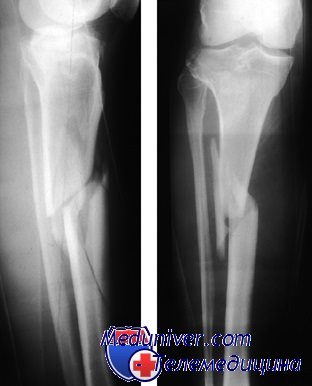
Переломы диафиза большеберцовой и малоберцовой костей. Диагностика и лечение
Большеберцовая и малоберцовая кости располагаются параллельно друг другу и прочно соединены между собой связками. Как правило, смещенный перелом одной кости связан с обязательным переломом или повреждением связок другой. Переломы большеберцовой кости являются не только наиболее частыми среди переломов всех длинных костей, но и самыми распространенными открытыми переломами.
Переломы диафиза малоберцовой кости изолированно встречаются редко, обычно они сочетаются с переломами большеберцовой кости. Малоберцовая кость является неопорной и поэтому в проксимальном отделе ее можно резецировать без ущерба для функции. В дистальном отделе малоберцовая кость важна для сохранения стабильности голеностопного сустава.
Изолированные переломы диафиза малоберцовой кости лечат только симптоматически; обычно они заживают без осложнений.
Переломы большеберцовой кости классифицируют на основании положений, выдвинутых Nicoll и используемых Rockwood и Green. Nicoll установил, что исход переломов большеберцовой кости определяют три фактора: 1) исходное смещение; 2) степень раздробления; 3) наличие повреждения мягких тканей (открытый перелом).
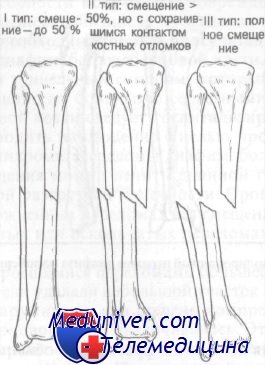
При переломах I типа смещение лишь незначительное (от 0 до 50%) и раздробления нет. При переломах II типа смещение превышает 50% и может быть частичное раздробление при сохранности костного контакта. При переломах III типа имеется полное смещение с раздроблением. Переломы II и III типа могут быть как открытыми, так и закрытыми. При переломах I типа сращение наступает в 90% случаев, в то время как при переломах III типа шанс сращения равен лишь 70%.
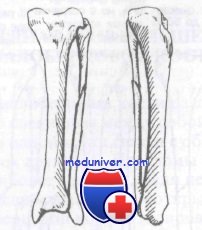
Голень имеет три фасциальных футляра, содержащих мышцы, нервы и сосуды.
1. Передний футляр содержит переднюю большеберцовую мышцу, длинный разгибатель большого пальца, третью малоберцовую, длинный разгибатель пальцев, переднюю большеберцовую артерию и глубокий малоберцовый нерв.
2. Наружный футляр содержит длинную и короткую малоберцовые мышцы и поверхностный малоберцовый нерв.
3. Задний футляр содержит камбаловидную, икроножную, заднюю большеберцовую мышцы, длинный сгибатель большого пальца и длинный сгибатель пальцев.
К переломам диафизов большеберцовой и малоберцовой мышц приводят два механизма. Прямая травма, например при автокатастрофе или некоторых типах повреждений при катании на лыжах, ответственна за большую часть переломов диафизов большеберцовой и малоберцовой костей. Прямая травма, как правило, приводит к поперечному или оскольчатому перелому. Непрямая травма, обусловленная силами, возникающими при ротации или компрессии, например при катании на лыжах или падении, обычно приводят к спиральному или косому перелому.
Перелом нижней суставной площадки большеберцовой кости, как правило, возникает при падении с высоты, когда таранная кость внедряется в большеберцовую.
При переломах малоберцовой кости отмечается боль, усиливающаяся при ходьбе. При переломах большеберцовой кости обычны боль, припухлость и деформация. Несмотря на то, что повреждение сосудисто-нервных образований встречается нечасто, необходимо исследование и документирование пульса и функции малоберцового нерва (тыльное и подошвенное сгибание пальцев).
Для определения положения фрагментов обычно достаточно снимков в прямой и боковой проекциях. При описании этих переломов важно выяснить:
1) локализацию перелома — верхняя, средняя или нижняя треть;
2) тип — поперечный, косой, спиральный или оскольчатый;
3) смещение — площадь соприкасающихся поверхностей в процентах;
4) угловое смещение — вальгусное или варусное положение дис-тального фрагмента.
Как было упомянуто, при травме сопутствующие повреждения сосудов и нервов встречаются редко. Вслед за переломами большеберцовой кости может развиться туннельный синдром, который обычно начинается через 24—48 ч с момента травмы. При подозрении на его развитие следует пропальпировать мышцы переднего футляра с целью выявления их болезненности или ригидности.
Необходимо определить пульс на тыльной артерии и сравнить его с пульсом на неповрежденной конечности, кроме того, следует проверить чувствительность между I и II пальцами, являющуюся индикатором функции малоберцового нерва.
Лечение переломов диафиза большеберцовой и малоберцовой костей
Неотложная помощь при переломах диафиза большеберцовой кости включает первичное обследование, иммобилизацию длинной лонгетой для голени и неотложное направление к ортопеду. Открытые переломы необходимо аккуратно обработать и на рану немедленно наложить стерильную повязку. Неотложная репозиция закрытого перелома показана до проведения рентгенографии, если имеется угрожающее жизнеспособности конечности повреждение сосуда.
Из-за большой частоты осложнений после проведения рентгенографического исследования необходима срочная консультация ортопеда. Больные с переломами диафиза большеберцовой кости, как правило, имеют сопутствующий туннельный синдром, который развивается позже. Поэтому большинство больных с серьезными переломами диафиза большеберцовой кости следует госпитализировать, конечность приподнять и проводить наблюдение с целью профилактики развития туннельного синдрома.

Переломы диафиза большеберцовой кости I типа без смещения можно лечить длинной гипсовой повязкой для голени с полной разгрузкой конечности. Срок выздоровления в среднем при неосложненных переломах без смещения 10—13 нед. При смещенных, открытых или оскольчатых переломах он удлиняется до 16—26 нед.
У больных с несросшимися переломами большеберцовой кости некоторые исследователи удаляли небольшой участок малоберцовой кости и при этом обнаруживали, что степень компрессии между двумя концами большеберцовой кости увеличивалась. Это приводило к повышению частоты сращения у больных с осложненными переломами большеберцовой кости. Несращение при переломах диафиза большеберцовой кости представляет сложную проблему.
Для улучшения консолидации были применены пульсирующие электромагнитные поля. Успешные результаты были получены приблизительно в 87% случаев, при этом не потребовалось дальнейшего хирургического лечения. Изолированные переломы диафиза малоберцовой кости лечат симптоматически. Для уменьшения болей можно наложить гипс. В первое время более удобна длинная гипсовая повязка для голени, затем через 2 нед накладывают короткую повязку, которую можно удалить через 4 нед.
У некоторых больных были незначительные боли, и они легко переносили хождение на костылях без гипсовой повязки.
Осложнения переломов диафизов большеберцовой и малоберцовой костей
При переломах диафизов большеберцовой и малоберцовой костей возможно развитие нескольких серьезных осложнений.
1. Типичным является несращение или замедленное сращение, особенно при наличии:
а) значительного смещения;
б) раздробления;
в) открытого перелома или выраженного повреждения мягких тканей;
г) инфекции.
2. После лечения развитие отека может обусловить нейроваскулярную недостаточность.
3. Хроническая суставная боль или ригидность сустава встречаются редко, за исключением переломов с вовлечением дистального эпифиза большеберцовой кости.
Аксиома: у любого больного с переломом большеберцовой кости и усилением болей в течение 24—48 ч после наложения гипсовой повязки следует заподозрить развитие туннельного синдрома. Гипс следует рассечь, конечность тщательно обследовать.
— Также рекомендуем «Переломы (травмы) голеностопного сустава. Классификация, диагностика и лечение»
Оглавление темы «Переломы костей голени, стопы»:
- Переломы диафиза большеберцовой и малоберцовой костей. Диагностика и лечение
- Переломы (травмы) голеностопного сустава. Классификация, диагностика и лечение
- Переломы бугра и отростков пяточной кости. Классификация, диагностика и лечение
- Переломы тела пяточной кости. Диагностика и лечение
- Малые переломы таранной кости. Диагностика и лечение
- Большие переломы таранной кости (голоки, шейки, тела). Диагностика и лечение
- Вывихи таранной кости. Диагностика и лечение
- Перелом ладьевидной кости. Классификация, диагностика и лечение
- Перелом кубовидной или клиновидных костей. Диагностика и лечение
- Переломы плюсневых костей. Диагностика и лечение
Источник
Диафизарные переломы костей голени составляют около 17% всех переломов скелета. Они происходят на разных уровнях, но чаще всего в нижней трети кости.
Большеберцовая кость в этом месте имеет наименьший объем и прочность. Кроме того, на этом уровне кости меньше всего прикрыты мышцами, поэтому становятся более доступными для действия травмирующей силы.
Анатомия
Голень представляет собой участок нижней конечности от колена до пятки, который образован большой и малой берцовыми костями. Проксимальный (верхний) конец участвует в образовании коленного сустава, дистальный (нижний) заканчивается внутренней и наружной лодыжкой. Сверху берцовые кости сочленяются, а по всей длине имеют соединительную перепонку.

Причины и механизмы
Возникают они вследствие прямого действия травмирующего агента на всех уровнях голени: верхней, средней и нижней трети.
Чаще возникают переломы обеих костей голени, реже – изолированные переломы большой или малой берцовых костей.
Для прямого механизма травмы характерны поперечные, осколочные переломы с плоскостью перелома на одном уровне обеих костей, для косвенного – косые, винтообразные переломы, плоскость перелома которых проходится на разные уровни, причем плоскость перелома малоберцовой кости всегда расположена выше плоскости перелома большеберцовой кости.
Вследствие действия одновременно двух травмирующих сил на протяжении диафиза возникают двойные переломы одной или обеих костей голени. Продольные переломы диафиза большеберцовой кости встречаются очень редко.

Они возникают, когда травмирующая сила действует по оси голени, и линия перелома всегда проникает в коленный сустав.
Чаще переломы диафиза костей голени возникают на границе средней и нижней трети, реже – в средней и еще реже – в верхней трети.
Это обусловлено, во-первых, анатомической структурой, массивностью верхней трети большеберцовой кости, а во-вторых, наличием мышечного слоя на задне-боковых поверхностях.
В нижней трети большеберцовая кость значительно тоньше чем проксимальный конец, и здесь отсутствует мышечный защитный слой.
Изолированные переломы костей голени редко возникают вследствие локального кратковременного прямого действия травмирующей силы. Для детского возраста и подростков характерны поднадкостничные диафизарные переломы по типу зеленой ветки.
Симптомы

Клинические проявления диафизарных переломов костей голени со смещением отломков на всех уровнях: острая боль, нарушение функции, деформация оси голени в зависимости от направления смещения отломков.
В средней и нижней трети на высоте деформации довольно часто под кожей выступают концы дистального или проксимального отломка.
Голень на стороне повреждения короче, дистальный отдел ротирована наружу так, что стопа внешним краем лежит на кровати. Активные движения невозможны, пассивные – значительно ограничены из-за обострения боли.
При наличии значительных отеков на нижней трети появляются серозные, кровяные волдыри. Пальпаторное обследование выявляет острую боль на высоте деформации, под кожей – смещены концы отломков; выраженную патологическую подвижность в месте перелома.
Нередко выявляется четкая крепитация отломков, но не стоит стремиться, обязательно получить симптом крепитации, поскольку при его определении дополнительно травмируются сосуды, мягкие ткани и нервы.
При косых и винтовых переломах необходимо тщательно пропальпировать малоберцовую кость, чтобы не пропустить перелома, который всегда возникает выше места перелома большеберцовой кости.
Без смещения
Тщательное исследование диафизарных переломов без смещения позволяет предотвратить диагностические ошибки.
Так, при переломах без смещения теряется функция, возникает значительная боль, циркулярная припухлость на уровне перелома, тогда как при ушибах припухлость локализуется в месте действия травмирующего фактора.
Кроме того, при переломах без смещения имеется положительный симптом патологической подвижности и обострение боли при осевом нажатии на голень, чего не бывает при ушибах.
Изолированные переломы
Более тщательного исследования потребует диагностика изолированных диафизарных переломов костей голени.
Это обусловлено тем, что смещение отломков при изолированных переломах незначительное, деформация не выражена и скрадывает ее значительный травматический отек.
Кроме того, потерпевший нагружает конечность, активно поднимает ее, удерживает в разогнутом положении.
Пальпаторное обследование выявляет обострение боли на высоте припухлости по всему периметру голени. При наличии смещения отломков, особенно в нижней трети, оказывается деформация в месте перелома.
При переломах одной кости голени всегда отсутствует симптом боли при осевом нажатии на голень.
Диагностика
Окончательный диагноз устанавливают после рентгеновского исследования.

Лечение
Без смещения
Диафизарные переломы костей голени без смещения, поднадкостные переломы, трещины кости лечат иммобилизацией гонитной гипсовой повязкой на срок 2–3 месяца, поднадкостничный перелом – 3–4 недели.
С поперечной плоскостью

Переломы с поперечной плоскостью или близкой к ней, зазубренные, когда после сопоставления отломков отсутствует склонность к вторичному смещению.
Лечат одномоментным закрытым сопоставлением с иммобилизацией конечности гонитной гипсовой повязкой на срок 3–3,5 месяца.
После обезболивания 1% раствором новокаина (30 см. куб.) или лидокаина (20 см. куб.), который обязательно вводят в гематому, врач одной рукой охватывает пятку, другой – тыльную поверхность стопы ниже надпяточно-берцового сустава.
Помощник фиксирует проксимальный конец голени при несколько согнутом коленном суставе, а хирург осуществляет тягу по длине (оси голени), устраняя прежде смещение отломков по длине, после чего, в соответствии со смещением во фронтальной, сагиттальной и вертикальной плоскостях, устраняет смещение под углом по ширине и ротацию.
Достигнув сопоставления, накладывают гипсовую гонитную повязку или повязку Волковича при согнутом коленном суставе под углом 160–165° положению ступни под углом 90°.
Преимущество повязки Волковича заключается в том, что врач имеет возможность постоянно наблюдать за состоянием отека и своевременно ослабить или подтянуть повязку, тем самым предотвратить нарушение кровообращения в конечности.
Через 6 недель коленный сустав освобождают от иммобилизации и начинают лечебную физкультуру.
Первый рентгеновский контроль с целью проверить положение отломков и своевременно выявить вторичное смещение проводят после спада отека и затягивания колец повязки, через гипс.
Второй рентгеновский контроль – после освобождения от иммобилизации коленного сустава и начала ЛФК.
Третий рентгеновский контроль осуществляют через 2 месяца, сняв гипсовую повязку, для оценки характера сращения.
После этого снова накладывают иммобилизацию до коленного сустава и потерпевшему разрешают дозированную статическую нагрузку.
Через 3 месяца со дня перелома снимают иммобилизацию, делают рентгеновское исследование и в соответствии с характером срастания проводят курс реабилитации, направленный на восстановление движений в надпяточно-берцовом и путевом суставах, восстановление силы, работоспособности мышц травмированной конечности.
Возвращение к работе у людей нефизического труда – через 3–3,5 месяца, физического – через 4–5 месяцев.
Косые, винтовые, осколочные переломы

При косых, винтовых, осколочных переломах для лечения пользуются скелетным вытяжением. Спицу проводят за пяточную кость, или, лучше – за метафиз большеберцовой кости, чтобы предотвратить перерастяжение голеностопного сустава.
Конечность кладут на шину типа Белера или твердую ортопедическую подушку так, чтобы коленный сустав был согнут под углом 160–165°, а стопа – выведена из положения подошвенного сгибания до угла 90°, тяга должна проходить по оси голени.
Сначала для извлечения применяют вес 4–5 кг, а затем, в течение суток, в зависимости от развития мышечной системы, доводят его до 7–9 кг.
Задача врача в первые двое суток – достичь полного сопоставления отломков, чтобы стадии репаративного процесса проходили в оптимальные сроки.
Первый рентгеновский контроль осуществляют на второй день и в зависимости от положения отломков проводят коррекцию: добавляют вес, если не устранено смещение по длине, подкладывают валики для коррекции угловых смещений и накладывают боковые тяги для устранения смещений по ширине во фронтальной плоскости и диастаза между отломками.
Второй рентгеновский контроль проводят на 7–8-е сутки. Проверяют качество сопоставления отломков, если необходимо, осуществляют дополнительную коррекцию веса (увеличивают или уменьшают, предотвращая чрезмерное растяжение отломков).
Третий рентгеновский контроль делают через 3–6 недель, и при наличии выраженной первичной костной мозоли, не снимая скелетного вытяжения, накладывают гипсовую иммобилизацию.
После полного затвердения гипса удаляют спицу. В гипсовой повязке пострадавшим разрешают вставать, ходить с помощью костылей с дозированной нагрузкой конечности (до 20–25%).
Через 2–2,5 месяца освобождают от гипса коленный сустав, а через 3–3,5 месяца снимают всю гипсовую повязку и назначают ЛФК.

Е.Т. Скляренко и А.И. Волошин предложили закрытый остеосинтез при косых и винтовых диафизарных переломах большеберцовой кости.
После того как благодаря скелетному вытяжению отломки сопоставлены, потерпевшего, не снимая скелетного вытяжения, доставляют в перевязочную.
Кожу голени обрабатывают асептическим раствором и на область перелома кладут металлическую сетку, изогнутую в соответствии с контура голени.
Делают контрольный снимок рентгена, по квадратам сетки отмечают бриллиантовым зеленым места введения спиц, снимают металлическую сетку и через отмеченные точки проводят по две спицы в обоих отломках.
Далее рядом со спицами по переднее-боковой поверхности голени делают разрезы кожи и мягких тканей до кости длиной до 1 см. На спицу насаживают полое сверло, продвигают его до упора в кость и проводят тоннели через оба кортикальные слои по каждой спице.
Далее сверло снимают, на спицу насаживают винт соответствующего размера и длины, продвигают его к кости и завинчивают по спице в сделанный в кости туннель так, чтобы винт проходил через оба кортикальных слоя.
Спицу удаляют. Необходимо, чтобы отломки были синтезированы не менее чем тремя винтами. Разрезы кожи сшивают, накладывают асептическую повязку.
Иммобилизацию проводят гонитной глубокой гипсовой шиной. Преимущество предложенной методики заключается в том, что во время операции дополнительно не травмируются мягкие ткани, прилегающие к отломкам и сосуды, обломки не скелетируют.

Широко используют для лечения косых винтообразных диафизарных переломов голени компрессионно-дистракционные аппараты внешней фиксации Илизарова, Калнберза.
Положительно зарекомендовали себя для остеосинтеза диафизарных переломов различные конструкции накостных, внутрикостных пластин и пластин с компрессионными возможностями: балки Климова, пластины Ткаченко, Полякова.
С усовершенствованием рентгеновской аппаратуры завоевывает популярность закрытый внутрикостный остеосинтез, при котором фиксатор вводят через небольшой разрез с конца дистального или проксимального отломка закрыто.
Под контролем с помощью экрана закрыто сопоставляют отломки, фиксатор вбивают в костномозговой канал.
Положительным моментом данного метода является то, что не травмируются дополнительно мягкие ткани в зоне перелома и сосуды, не скелетируются концы отломков и тем самым создаются оптимальные условия для сращения перелома.
Хирургическое вмешательство

Оперативное лечение показано при интерпозиции мягких тканей, при двойных переломах со смещением, в случае неэффективности консервативных методов лечения.
Переломы головки малоберцовой кости лечат консервативно иммобилизацией конечности глубокой задней гонитной шиной на срок 4 недели.
Переломы со смещением отломков, осколочные, с повреждением малоберцового нерва лечат оперативно: производят ревизию нерва, удаляют осколки, которые сдавливают нервы.
При разрывах концы нерва сшивают, отломки репонируют, фиксируют их лавсановыми чрескостными швами, сшивают тщательно мягкие ткани и рану зашивают наглухо.
Иммобилизацию проводят гонитной гипсовой повязкой при незначительном сгибании голени в коленном суставе. Иммобилизация длится 4 недели. После снятия гипсовой иммобилизации проводят курс реабилитации.
Реабилитация

Реабилитация после диафизарных переломов большеберцовой кости должна быть направлена на стабилизацию остеосинтеза, для обеспечения ранних нагрузок и ранних движений в смежных суставах.
Сразу после хирургического лечения рекомендуется применение средств улучшающих микроциркуляцию, и обладающих противоотечным и противовоспалительным действием.
Параллельно врач назначает лечебную физкультуру, физиотерапевтическое лечение с учетом изменения двигательной функции мышц голени.
Тип перелома и способ хирургической стабилизации являются важнейшими факторами, опираясь на которые, врач составляет реабилитационный курс для каждого пациента.
1-й этап – ранний послеоперационный, стационарный (0–10 сутки после операции, период заживления послеоперационных ран):
- нагрузка оперированной конечности массой собственного тела;
- назначаеются внутривенно препараты, для нормализации сосудистой проницаемости, обладающие одновременным противоотёчным и противовоспалительным действием;
- для профилактики тромбоэмболических осложнений используют низкомолекулярные гепарины;
- для профилактики инфекционных осложнений назначают цефалоспорины 1-го поколения внутримышечно;
- показано возвышенное положение травмированной конечности;
- предписаны движения в голеностопном, коленном суставах.
2-й этап – амбулаторный (10 суток – 8 недель, появление начальных признаков консолидации):
- нагрузка оперированной конечности массой собственного тела;
- предписаны движения в голеностопном, коленном суставах;
- применяют эластичное бинтование конечности.
3-й этап – увеличения нагрузки весом (с 2 месяцев до 3,5–4 месяцев, прогрессирование признаков консолидации переломов):
- нагрузка оперированной конечности массой собственного тела;
- врач назначает активно-пассивные движения в голеностопном (акцент на увеличение тыльной флексии) и в коленном суставах 5–6 раз в сутки по 10–15 минут;
- необходима механотерапия для увеличения тыльной флексии;
- применяют эластичное бинтование конечности.
4-й этап – стационарный реабилитационный (3,5–4 мес., замедление восстановления функции конечности):
- воздействие магнито-лазерным излучением с длиной волны 860–960 нм;
- переменная компрессия на аппарате типа Лимфа-мат;
- электростимуляция мышц голени;
- ручной массаж;
- лечебная физкультура (занятия на тренажёрах).
5-й этап – восстановления дотравматического уровня активности (с 4 месяцев, консолидация отломков, остаточные посттравматические изменения в конечности):
- ходьба с полной нагрузкой на оперированную конечность;
- адаптация к самообслуживанию в бытовых условиях;
- обучение пациентов к проведению реабилитации в домашних условиях по методу «биологической обратной связи».
6-й этап – достижение консолидации (с 4 месяцев, при отсутствии достоверных признаков консолидации):
- нагрузка оперированной конечности массой собственного тела;
- выполнение костной аутопластики, остеотомии малоберцовой кости, динамизации стержня (у пациентов после интрамедуллярного остеосинтеза).
Источник
