Перелом закрытый эпифиза
Описание
Перелом не только шейки, но и головки плечевой кости
относится к числу серьезных внутрисуставных переломов. Образование
внутрисуставного перелома происходит в результате повреждения уникального
анатомического образования, которое расположено непосредственно в капсуле
самого плечевого сустава.
На сегодняшний день этот вид переломом является
крайне редким, при этом наиболее часто встречается именно у пожилых людей. В
поликлинику часто обращаются больные с переломом шейки плечевой кости, причем
не только анатомической, но и хирургической.
Так называемая анатомическая шейка плечевой кости –
это место непосредственно перехода самого тела в головку. В это же время
хирургическая шейка представляет собой более тонкое место, расположенное
немного ниже на кости.
Образование переломов плечевой кости хирургической происходит
в результате падения человека непосредственно на вытянутую конечность. В этом
случае важную роль будет играть и то, в каком именно положении конечность
находилась до того, как была получена сама травма.
К примеру, если конечность была отведена в сторону,
тогда в этом случае произойдет приведение головки именно с анатомической шейки,
а также наблюдается отведение самого нижнего отломка. Совершенно
противоположная картина будет наблюдаться в том случае, если рука приведена к
туловищу. Образование так называемого вколоченного типа перелома будет
происходить в том случае, если конечность находилась в среднем положении до
того, как была получена сама травма.
Перелома шейки плечевой кости хирургической
встречается значительно чаще, чем анатомической. При этом во всех случаях
образования данного вида перелома они будут иметь вколоченный тип.
Сегодня образование перелома головки плечевой кости
специалисты подразделяют ровно на два типа. Итак, в случае первого типа
перелома непосредственно на область самого сустава будет оказываться
механическое воздействие прямого характера, при этом головка будет практически
полностью раздробленной.
Образование второго типа перелома будет происходить
по типу отрывов. То есть в этом случае от головки начнут отделяться ее
выступающие характерные костные образования, а именно малый и большой бугорки,
являющиеся местом, в котором происходит прикрепление мышц.
В случае подозрений на образование такого перелома,
необходимо как можно быстрее доставить пострадавшего в поликлинику, где ему
будет оказана незамедлительная медицинская помощь. Ни в коем случае нельзя
пытаться проводить самостоятельное лечение, так как неквалифицированные
действия могут только ухудшить состояние больного и привести к серьезным
последствиям.
Симптомы
В некоторых случаях, проявление характерной
клинической картины, которая сопровождает образование перелома не только шейки,
но и головки плечевой кости, является типичной.
Во всех случаях получения подобного рода травм, у
пострадавшего появляется довольно резкая и очень сильная боль непосредственно в
области травмирования. Во время прощупывания чувствуется болезненность. Именно
в результате того, что больной испытывает сильную боль, становятся практически
полностью невозможными все попытки совершить хотя бы малейшее движение в
области поврежденного плечевого сустава.
При получении данного вида травмы, в области повреждения
будет наблюдаться появление характерного и довольно сильного отека, также
образуются подкожные гематомы. Что является наиболее ярко выраженными
клиническими признаками образования такого перелома.
Легче всего провести диагностику образования
перелома именно шейки плечевой кости, так как этот вид травмы будет
сопровождаться появлением характерного смещения отломков, что проявляется в
виде приведения и отведения.
При этом виде перелома будет проявляться довольно
заметная, даже невооруженному глазу, деформация самого поврежденного сустава. А
все образовавшиеся отломки становится возможным определить на ощупь.
В том случае, если образовавшийся перелом имеет
именно вколоченный характер проявления, тогда его основные признаки будут иметь
исключительно общий характер. А в некоторых случаях такой перелом может быть
похож на простой ушиб, в результате чего становится более затрудненной
диагностика. Для подтверждения перелома есть необходимость в проведении
дополнительного клинического исследования (рентгенографии).
К числу дополнительных симптомов, которые могут
сопровождать образование перелома как шейки, так и головки плечевой кости,
относится и появление характерного нарушения не только в движении поврежденной
конечности, но и чувствительности. Именно благодаря проявлению таких признаков
становится возможным более точно определить то, что во время травмирования
произошло и повреждение не только магистральных нервов, но и сосудов.
В случае получения серьезной травмы либо при падении
на вытянутую руку, а также проявлении хотя бы одного из вышеперечисленных
признаков этого вида перелома, необходимо как можно быстрее обратиться к врачу
и определить наличие перелома либо вывиха. Сразу после диагностирования вида
перелома начинается незамедлительное лечение, которое должно проводиться под
строгим контролем врача.
Диагностика
Бывают случаи, когда диагностироваться образование
перелома как шейки, так и головки плечевой кости, становится возможным еще до
того, как будет проведено рентгенографическое обследование.
Однако, даже не смотря на то, что данные виды травмы
могут быть диагностированы и во время проведения тщательного осмотра пациента,
без дополнительных клинически исследований, в обязательном порядке, каждый
пострадавший проходит рентген.
Более сложными для диагностики являются вколоченные
переломы шейки плечевой кости, а также случаи, когда происходит отрыв от
головки бугорков. В этом случае пострадавшим проводится рентген, так как именно
на полученных снимках становится четко видно все изменения, которые произошли
при получении этого вида травмы.
Профилактика
В основе профилактики образования данного вида
перелома лежит избежание получения травмы, которая способна к ней привести.
Также необходимо соблюдать правила безопасности во время занятия активными
видами спорта, при которых можно получить такую травму.
Лечение
В том случае, если произошел отрыв бугорков головки
плечевой кости, при этом не наблюдается смещения, тогда пострадавшему
назначается прохождение консервативного метода лечения. В обязательном порядке
осуществляется фиксация поврежденной конечности, а для этого накладывается
специальная гипсовая лонгета и оставляется примерно на две недели.
Если образование перелома головки плечевой кости
будет сопровождаться и смещением самих оторванных бугорков, тогда в этом случае
будет использоваться закрытая репозиция, после чего поврежденная конечность
фиксируется в определенном положении при помощи лонгеты.
Однако, наиболее часто во время лечения используется
именно металлоостеосинтез непосредственно отделившегося бугорка, при этом
применяется специальный шуруп либо спица. Установленная спица оставляется
примерно на один либо два месяца (с учетом тяжести произошедшего повреждения).
Практически во всех случаях, больной полностью выздоравливает уже через три
месяца после того, как была проведена сама операция.
Перелом как хирургической, так и анатомической шейки
плечевой кости будет подвергаться не только консервативному лечению, но и
применению фиксации конечности при помощи лонгеты, особенно, если был определен
вколоченный тип повреждения, а также в случае отсутствия смещения отломков.
При условии наличия характерного смещения отломков
лечение, чаще всего, будет проводиться при помощи специального скелетного
вытяжения непосредственно за локтевой отросток локтевой кости. Именно этот
метод лечения на сегодняшний день является наиболее распространенным, ведь он
не только менее травматичный, но также мягкий и максимально эффективный.
В том случае, если присутствует смещение перелома
шейки плечевой кости, также может применяться метод лечения путем проведения
закрытой репозиции. Данная процедура проводится под действием общего наркоза.
Во время лечения осуществляется довольно сильная тяга непосредственно за нижний
отломок, при этом на концы отломков оказывается одновременное давление, пока
они полностью не окажутся сопоставлены.
Во время проведения таких лечебных манипуляций
существует довольно высокий риск того, что произойдет повреждение крупных
сосудов и нервов, которые проходят в непосредственной близости от плечевой
кости. Как только будет полностью закончена процедура репозиции, осуществляется
фиксация поврежденной конечности при помощи гипсовой лонгеты, накладываться
которая должна от лопатки и вплоть до головки пястной кости.
В том случае, если после проведения процедуры
закрытой репозиции отломки не остались в правильном положении, тогда для фиксации перелома будут применять специальные металлические
спицы, которые проводятся непосредственно через кожу в сам костномозговой
канал. Также возможно применение и металлических шурупов либо пластин для
фиксации отломков.
К примеру, если между отломками были ущемлены
фрагменты ткани, тогда закрытая репозиция становится невозможной. В этом случае
будет проводиться только открытое лечение данного перелома, при котором
проводится незамедлительное оперативное вмешательство.
Неблагоприятный прогноз ставится только в том
случае, если произошло повреждение нервов либо крупных сосудов.
Переломы дистального отдела лучевой кости у детей: эпифизеолиз и перелом Смита. Диагностика и лечение
При подозрении перелома дистального отдела лучевой кости у детей очень важно исключить диагноз эпифизеолиза. Авторы рекомендуют срочно направлять всех детей к ортопеду для репозиции под общей анестезией.
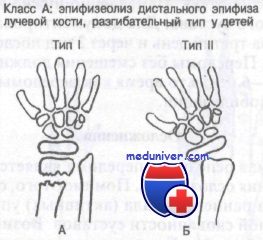
Класс А: эпифизеолиз дистального конца лучевой кости у детей, разгибательный тип. Обычно возникает при падении на вытянутую руку с насильственной дорсофлексией кисти и эпифизарной пластинки. Результатом этого является перелом Salter I или II типа. Нарушение роста кости нетипично, но возможно, поэтому эти больные требуют неотложного направления к ортопеду.
При лечении этих переломов допустима большая степень поперечного и углового смещения. Репозицию проводят при угловой деформации более 25° или смещении свыше 25% диаметра лучевой кости. Иммобилизацию делают одним из двух способов. При стабильных переломах врач должен наложить короткую переднезаднюю лонгету с предплечьем в положении супинации и лучезапястным суставом в положении легкого разгибания.
При нестабильных переломах авторы рекомендуют иммобилизацию большими переднезадними лонгетами с предплечьем в положении супинации и лучезапястным суставом в положении сгибания. Некоторые авторы защищают методику, по которой иммобилизацию осуществляют при разогнутом положении кисти. Другие считают, что следует избегать разгибания лучезапястного сустава, поскольку при этом возникают силы дистракции, действующие в ладонном направлении. Если перелом после закрытой репозиции остается нестабильным, показана фиксация спицей или открытая репозиция.

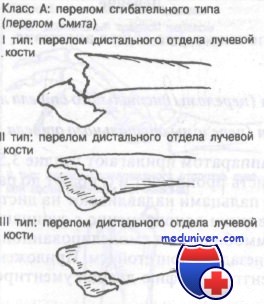
Класс А: сгибательный тип перелома лучевой кости у детей — перелом Смита
Этот перелом часто описывают как обратный перелом Коллиса. Перелом нетипичен и редко захватывает дистальный лучелоктевой сустав. Используемая здесь классификация, разработанная Thomas, включает как терапевтические, так и прогностические аспекты.
К переломам дистального отдела предплечья сгибательного типа приводят два механизма воздействия. Сгибательный перелом может произойти от падения на супинированное предплечье с кистью в положении тыльного сгибания. Кроме того, удар сжатым кулаком при слегка согнутом лучезапястном суставе может стать причиной сгибательного перелома. Прямой удар по дорсальной поверхности запястья или лучевой кости при согнутой кисти и пронированном предплечье также может привести к сгибательному перелому.
На ладонной поверхности запястья отмечают боль и припухлость. Необходимо обследовать и документировать сохранность и функцию лучевой артерии и срединного нерва.
Для выявления этого перелома достаточно обычных снимков в переднезадней и боковой проекциях.
Иногда этим переломам сопутствуют переломы или вывихи костей запястья.
Лечение переломов дистального конца лучевой кости у детей
Для детей предпочтительнее общая анестезия, для взрослых — регионарная блокада.
Класс А: I mun (переломы дистального отдела лучевой кости), II тип (переломы дистального отдела лучевой кости). Тракционным аппаратом прилагают усилие 3,5—4,5 кг при согнутом локте. Затем кисть пронируют и сгибают до расклинивания фрагментов. Большими пальцами надавливают на дистальный фрагмент в дорсальном направлении одновременно с супинацией до его вправления. Предплечье иммобилизуют смоделированной большой гипсовой повязкой или переднезадней лонгетой. Сразу после репозиции делают рентгенографию для документирования адекватности репозиции.
Класс А: III тип (переломы дисталъного отдела лучевой кости). Этих больных необходимо срочно направить к ортопеду для внутренней фиксации костных отломков.
При всех этих типах переломов осложнения встречаются не часто и включают повреждение сухожилия и развитие остеоартроза.
— Также рекомендуем «Краевые переломы лучевой кости — переломы Бартона, Гетчинсона. Диагностика и лечение»
Оглавление темы «Переломы костей предплечья, плеча»:
- Перелом диафиза лучевой кости. Диагностика и лечение
- Переломы диафиза локтевой кости. Диагностика и лечение
- Перелом локтевой кости III типа — переломы Монтеджи. Диагностика и лечение
- Сочетанные переломы лучевой и локтевой костей. Диагностика и лечение
- Разгибательные переломы костей предплечья Коллиса. Диагностика и лечение
- Переломы дистального отдела лучевой кости у детей: эпифизеолиз и перелом Смита. Диагностика и лечение
- Краевые переломы лучевой кости I типа — переломы Бартона. Диагностика и лечение
- Переломы дистального отдела плечевой кости. Классификация, диагностика и лечение
- Надмыщелковые разгибательные переломы плечевой кости. Диагностика и лечение
- Надмыщелковые сгибательные переломы плечевой кости. Диагностика и лечение
Источник
Большое значение имеет также рентгенодиагностика травматического эпифизеолиза. Частота полного эпифизеолиза преувеличена. Нарушение целости кости на месте росткового, или эпифизарного хряща, т. е. отделение эпифиза от метафиза на всем протяжении, происходит в чистом виде сравнительно редко.
Клинико-рентгенологические и экспериментальные исследования показывают, что хрящевой отдел растущей кости ни в коем случае нельзя считать местом наименьшего сопротивления; скорее всего переломы происходят именно не в самом хряще, а в соседней костной ткани, и эпифизеолиз в подавляющем большинстве случаев является неполным, частичным.
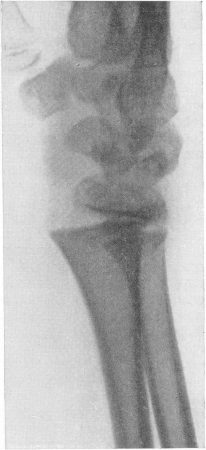
Рис. 26. Эпифизеолиз дистального эпифиза лучевой кости в детском возрасте со смещением эпифиза вместе с запястьем в тыльном направлении.
Эпифиз связан с метадиафизом кости в детском возрасте весьма прочной надкостницей, которая совсем не легко поддается нарушению целости. Представление о механической „слабости” детской кости на месте росткового хряща объясняется психологически, оно в какой-то мере ложно поддерживается некритическим зрительным впечатлением при разглядывании рентгенограммы, когда хрящевой диск уподобляется „мягким” тканям и своей прозрачной поперечной полоской прерывает единую цельную костную структуру.
Точная рентгенодиагностика эпифизеолиза (рис. 26) невозможна до тех пор, пока не появляется точка окостенения в эпифизе кости, — как известно, весь хрящевой эпифиз как нормальный, так и патологический, ничем не отличается на рентгенограмме от окружающих мягких тканей Поэтому эпифизеолиз может быть распознан на снимке только на основании смещения ядра окостенения по отношению к метафизу кости. Понятно, диагностическое значение имеет лишь определенное значительное смещение, обнаруженное при безупречной технике исследования, в правильных проекциях, при сравнении в каждом отдельном случае со снимками здоровой конечности. Чем меньше точка окостенения, тем труднее диагностика; чем ближе контуры ядра окостенения к контурам метафиза, тем заметнее становится смещение и тем надежнее рентгенодиагностика. Значит, труднее всего распознавание эпифизеолиза у новорожденных и грудных детей, легче — в детском возрасте и всего легче — в юношеском возрасте.
Все же в тех областях, где имеются широкие и поздно окостеневающие эпифизарные зоны, как, например, в самой коварной для рентгенолога области локтевого сустава, диагностика эпифизеолиза может представлять немалые трудности. Практически, однако, распознавание облегчается тем обстоятельством, что в подавляющем большинстве случаев эпифизеолиз встречается не в чистом виде, а комбинируется с переломом костного вещества. Если линия перелома или трещины из светлой эпифизарной полоски переходит в костный рисунок эпифиза или метафиза, то и без смещения
отломка распознавание становится простой задачей. Положительная рентгенодиагностика эпифизеолиза имеет, таким образом, большое значение, отрицательные же рентгенологические симптомы не имеют доказательной ценности и уступают клиническим симптомам. Надо при этом учесть, что клиническая симптоматология эпифизеолиза еще более неопределенна, чем проявления поднадкостничного перелом: припухлость незначительна, кровоизлияние под надкостницей ничтожно, крепитации нет, нет и патологической подвижности, имеется только сильное ограничение движений в близлежащем суставе. В спорных случаях эпифизеолиз может быть распознан рентгенологически лишь на б—8—10—12-й день по тени начального обызвествления надкостницы, и не следует скупиться на повторные снимки.
Заживление эпифизеолиза происходит, можно сказать, всегда. Костная мозоль при этом гораздо меньше и слабее, чем при переломах метафиза и особенно диафиза детской косточки. Исключительно редки некрозы эпифиза, так как обильное кровоснабжение этого отдела кости происходит из многих источников надкостницы, а также капсулы сустава.
Длительные и точные в методическом отношении наблюдения за детьми, перенесшими травматический эпифизеолиз, производимые через полгода, год и большие сроки после травмы, учат, что почти всегда наступают некоторые нарушения роста кости в длину, а также деформации суставных концов кости. Частота этих отдаленных последствий, по нашим собственным наблюдениям, гораздо больше, чем это принято считать, но следует подчеркнуть, что степень нарушения роста в подавляющем большинстве случаев невелика, и общее предсказание благоприятное. Это относится главным образом к дистальному эпифизу лучевой кости, который по частоте занимает первое место среди всех травматических эпифизеолизов. В 15—20% всех случаев впоследствии на пораженной кости наступает преждевременный синостоз эпифиза с метафизом и соответствующее укорочение кости, незначительное и поэтому не играющее особенной клинико-функциональной роли. Однако это показывает, что требуется большая тщательность лечения эпифизеолизов, а также внимательный длительный рентгенологический контроль. Хуже следует расценивать анатомо-функциональные исходы при травматическом смещении тех эпифизов, которые формируются из нескольких ядер окостенения, главным образом в области локтевого сустава.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
