Перелом шейки лучевой кости фото
Переломы головки и шейки лучевой кости. Диагностика и лечение
Переломы головки и шейки лучевой кости у взрослых встречаются довольно часто. Для полной и безболезненной пронации и супинации важно, чтобы движения головки лучевой кости были плавными. При ее раздроблении или смещении может развиться артрит с ограничением движений. Выбор метода лечения должен в первую очередь основываться на восстановлении и сохранении полного объема движений. Следующая классификация основана на принципах лечения. В целом при переломах I типа выполняют закрытую репозицию (по крайней мере вначале), в то время как переломы II типа требуют открытой репозиции. Относительно методов лечения больных с этими переломами, особенно в посттравматическом периоде во время иммобилизации, существуют две точки зрения, которые будут обсуждаться ниже.
Чаще всего встречается непрямой механизм травмы — падение на вытянутую руку. При разогнутом локте действующая сила толкает лучевую кость на головчатое возвышение плечевой кости, что приводит к краевому перелому головки или перелому шейки лучевой кости. По мере нарастания силы может произойти раздробление, вывих или смещение фрагментов. Типы переломов у взрослых и детей варьируются вследствие различной прочности проксимального отдела лучевой кости. У взрослых типичны внутрисуставные краевые и оскольчатые переломы головки или шейки. У детей чаще наблюдаются смещения по линии эпифизарной ростковой зоны или шейки лучевой кости, в то время как внутрисуставные повреждения встречаются редко.
Наличие признака выпячивающейся жировой подушки спереди или сзади указывает на значительное растяжение суставной капсулы.
Аксиома: при травме локтевого сустава, когда перелом не выявляется рентгенологически, наличие признака жировой подушки сзади позволяет предположить перелом головки лучевой кости.
Над областью головки лучевой кости отмечают болезненность и опухание вследствие гемартроза. Боль усиливается при супинации предплечья и связана с ограничением подвижности в суставе. У детей с эпи-физеолизом опухание может быть незначительным, но боль усиливается при пальпации или движении. Если больной жалуется на боль в области запястья, предполагают разрыв дистального лучелоктевого сустава.
Аксиома: боль в области запястья при наличии оскольчатого перелома головки лучевой кости предполагает разрыв дистального лучелоктевого сустава.
Сопутствующее повреждение головчатого возвышения подозревают во всех случаях перелома проксимального отдела лучевой кости.
Аксиома: при всех переломах головки или шейки лучевой кости тщательно обследуют головчатое возвышение на наличие перелома.
Лечение перелома головки и шейки лучевой кости
Некоторые авторы рекомендуют раннюю аспирацию выпота из полости сустава для уменьшения боли и ускорения восстановления движений. Методика пункции сустава заключается в следующем:
1. Обработайте кожу над областью локтевого сустава.
2. В латеральном отделе локтевого сустава постройте воображаемую фигуру треугольника, соединив 3 точки: головку лучевой кости, латеральный надмыщелок и локтевой отросток. В этой области суставная капсула укрыта только кожей и локтевой мышцей и нет важных сосудисто-нервных образований.
3. Обезбольте кожу ксилокаином.
4. Используя шприц емкостью 20 мл и иглу 18-го размера, проколите суставную капсулу, направляя иглу медиально и перпендикулярно коже. После введения иглы в полость сустава аспирируйте кровь (обычно 2—4 мл).
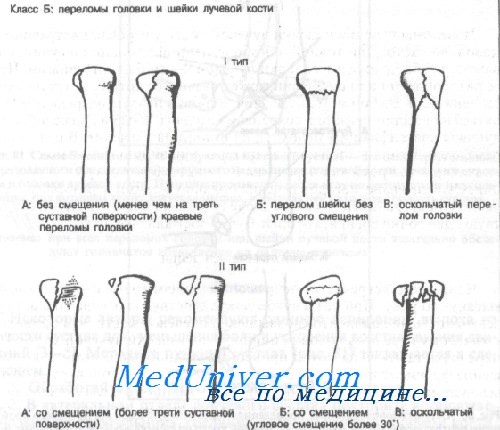
Класс Б: тип IA (краевые без смещения). При переломах головки лучевой кости, если повреждено менее трети суставной поверхности или если смещение менее 1 мм (краевые переломы или минимальные компрессионные переломы), лечение ограничивается большой задней лонгетой для верхней конечности или циркулярной гипсовой повязкой (см. Приложение). Через 2 нед ношения поддерживающей повязки большинство хирургов рекомендуют начинать двигательные упражнения.
Класс Б: тип IБ (переломы шейки без углового смещения), тип IB (оскольчатые переломы головки). Переломы шейки с образованием угла менее 30° лечат иммобилизацией в длинной задней лонгете, больного направляют к ортопеду. Этот метод лечения остается спорным, и некоторые хирурги рекомендуют удаление головки. При переломах типа IБ следует попытаться уменьшить угол, в то время как при переломах типа IB возможно консервативное лечение.
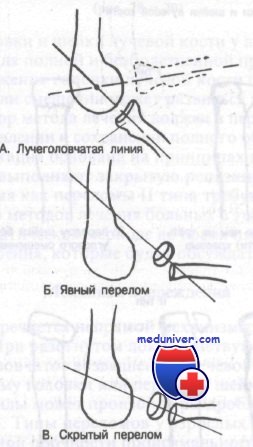
Лучеголовчатая линия, проведенная через центр лучевой кости, должна пройти через центр головчатого возвышения плечевой кости на снимке в боковой проекции. Б. У больных с переломом лучевой кости и незакрывшейся эпифизарной зоной роста этот снимок может помочь поставить диагноз. В. Это особенно справедливо при скрытом переломе, показанном здесь
Класс Б: тип IIА (со смещением). Переломы со смещением и повреждением менее трети суставной поверхности необходимо репонировать; двигательные упражнения начинают как можно раньше.
Если смещение более 1 мм или длина участка вдавления превышает 3 мм с разрушением более трети суставной поверхности, рекомендуется резекция головки. Однако вопрос о целесообразности хирургического лечения остается спорным. Авторы рекомендуют в центре неотложной помощи ограничиться пункцией сустава, аспирацией и наложением длинной задней лонгеты с локтевым суставом, согнутым под углом в 90 градусов в нейтральном положении предплечья. При всех переломах этого типа показано раннее направление к специалисту.
Класс Б: тип IIБ (со смещением), тип IIB (оскольчатые). При угловом смещении головки более 30° или ее сильном раздроблении рекомендуется ранняя (в течение первых 5 дней) резекция.
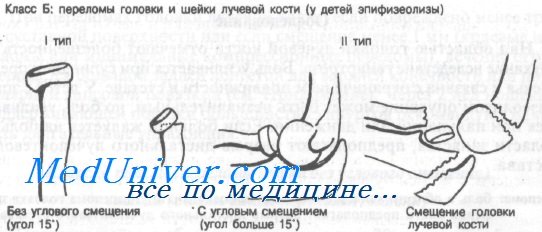
Класс Б: Переломы головки и шейки лучевой кости — эпифизеолизы у детей
Класс Б: I тип (без углового смещения). Переломы с угловым смещением менее 15° лучше всего лечить иммобилизацией в течение 2 нед в длинной задней лонгете. Следующие за этим активные упражнения выполняются с поддерживающей повязкой. Угловое смещение в процессе роста постепенно выправится.
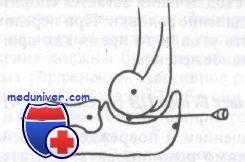
Самое безопасное место для пункции локтевого сустава — это центр треугольника, образованного при соединении наружного надмыщелка плечевой кости, локтевого отростка и головки лучевой кости. Пункцию производят, вводя иглу по центру этого треугольника, под которым лежит локтевая мышца, а сразу за ней находится полость сустава
Класс Б: II тип (с угловым смещением). При угловой деформации более 15° руку следует иммобилизовать задней лонгетой и направить больного для репозиции под общей анестезией. Попытки репозиции без адекватной анестезии сложны для выполнения и чреваты осложнениями.
Угловое смещение более 60° рассматривается как переломовывих и обычно требует открытой репозиции. Закрытая репозиция редко бывает успешной.
Этим переломам часто сопутствуют осложнения, нарушающие функцию конечности.
1. Пациенты с переломами головки или шейки лучевой кости, сопровождающимися вывихом в локтевом суставе, подлежат раннему направлению к ортопеду, поскольку костные фрагменты, лежащие над плечевой мышцей, могут привести к оссифицирующему миозиту с ограничением и болезненностью движения в суставе.
2. Ранние движения должны быть строго ограничены только до медленных активных упражнений. Пассивное растяжение или интенсивные упражнения противопоказаны, ибо они часто заканчиваются увеличением отека и развитием более обширного спаечного процесса с вторичной контрактурой сустава.
3. В результате неадекватной репозиции или иммобилизации может произойти неправильное сращение, что часто приводит к ограничению объема движений в суставе.
4. Вальгусная деформирующая сила часто приводит к повреждению локтевой коллатеральной связки с последующим рецидивирующим вывихом.
5. Переломы головчатого возвышения часто связаны с переломами головки лучевой кости.
6. У 50% больных после удаления головки лучевой кости отмечаются боль и подвывих в дистальном лучелоктевом суставе.
7. У детей не столь редким осложнением является отрывной перелом медиального надмыщелка вследствие действующей в вальгусном направлении силы.
8. Повреждения нервов — редкие осложнения. Лучевой нерв повреждается чаще, чем локтевой или срединный.
— Также рекомендуем «Переломы венечного отростка. Диагностика и лечение»
Оглавление темы «Переломы костей запястья, предплечья»:
- Перелом ладьевидной кости. Диагностика и лечение
- Перелом трехгранной кости. Диагностика и лечение
- Перелом головчатой кости. Диагностика и лечение
- Перелом крючковидной кости. Диагностика и лечение
- Перелом кости трапеции. Диагностика и лечение
- Перелом гороховидной кости. Диагностика и лечение
- Классификация переломов лучевой и локтевой костей
- Перелом локтевого отростка. Диагностика и лечение
- Переломы головки и шейки лучевой кости. Диагностика и лечение
- Переломы венечного отростка. Диагностика и лечение
Источник
Переломы головки и шейки лучевой кости составляют почти 2% общих переломов костей.
Чаще всего такие переломы возникают при падении на вытянутую руку, что может стать причиной одновременного повреждения хряща головчатого возвышения плечевой кости.
Изолированные переломы шейки обычно характерны для детей от восьми до двенадцати лет, а вот раздробление головки лучевой кости у них встречается крайне редко.
Причины

Возникают от непрямой травмы, в результате падения на разогнутую в локтевом суставе руку с внешним отклонением предплечья во фронтальной плоскости.
В этот момент головка лучевой кости ударяется о головку плечевой кости и наступает ее перелом.
В зависимости от направления травмирующей силы возникают краевые переломы головки или раскол ее на две половины.
В случаях, когда сильный удар приходится на всю суставную поверхность, возникает многооскольчатый (дробленый) перелом головки.
Довольно часто возникают переломы шейки лучевой кости, а у детей, подростков – разрыв зоны роста – эпифизеолизы или остеоэпифизеолизы головки лучевой кости.
Перелом шейки, эпифизеолизы лучевой кости часто осложняются вывихом головки.
Симптомы
Основные признаки: боль в локтевом суставе, травмированная рука согнута в локтевом суставе, предплечье в положении пронации. Анамнез говорит о том, что потерпевший упал на вытянутую руку.
Активное и пассивное сгибание и разгибание в локтевом суставе возможно, хотя ограниченное, но ротационные движения невозможны, вызывают резкую боль. Участок локтевого сустава дефигурирован за счет припухлости внешней стороны.
При пальпации острота боли локализуется ниже бокового мыщелка плечевой кости, с наружной стороны сухожилия двуглавой мышцы.
При вывихах головки она пальпируется по передне-боковой поверхности локтевого сустава.
Нетложная помощь
Неотложная помощь заключается в обезболивании и транспортной иммобилизации.
Обезболивание проводится нестероидными, противовоспалительными препаратами (Анальгин, Кетарол и др.). Руку необходимо зафиксировать подручными средствами (шиной или повязкой) в том положении, в котором она оказалась непосредственно после получения травмы.
Лечение переломов головки и шейки лучевой кости
Без смещения

Лечат иммобилизацией конечности задней гипсовой шиной от верхней трети плеча до головок пястных костей при согнутом предплечье под углом 90-100° в положении, среднем между супинацией и пронацией. Иммобилизация у детей длится до 2 недель, а у взрослых – 3-3,5 месяца.
Со смещением
При смещениях головки с угловым отклонением наружу проводят одномоментное закрытое сопоставление отломков.

У взрослых после обезболивания 1% раствором новокаина или лидокаина, который вводят в гематому, или у детей – под наркозом (пострадавший лежит на спине) врач отводит руку потерпевшего; захватывает одной рукой локоть и фиксирует его.
Второй рукой, не выводя предплечья из положения пронации, постепенно разгибает его и нерезко отклоняет внутрь, предоставляя локтевому суставу положение cubitus varus. В это время натягивается внешняя боковая связка локтевого сустава, которая смещает головку до уровня перелома.
Далее врач передает руку помощнику, который удерживает предплечье в разогнутом состоянии в положении cubitus varus, а сам большим пальцем правой руки прощупывает головку лучевой кости и нажав на нее снизу вверх, снаружи внутрь.
Помощник в это время делает полную супинацию и сгибает предплечье до прямого угла в локтевом суставе. Происходит сопоставление отломков.
Над головкой кладут ватно-марлевый пелот и накладывают циркулярную, а лучше – глубокую заднюю гипсовую шину с обязательным перекрытием передней поверхности локтевого сустава. Осуществляют рентгеновский контроль. Удостоверившись в достижении сопоставления отломков, пострадавшего направляют на амбулаторное лечение.
Иммобилизация продолжается не менее 3 недель. Трудоспособность восстанавливается через 6-8 недель. При эпифизеолизе иммобилизация длится не менее 1 недели.
В случае неудачи одномоментной закрытой репозиции, при значительных смещениях или многооскольчатых переломах показано оперативное лечение, которое заключается в открытой репозиции, остеосинтезе (спицами или костными трансплантатами).
Многооскольчатые переломы

При многооскольчатых переломах головки последнюю удаляют, а проксимальный конец лучевой кости зашлифовывают рашпилем, рану послойно зашивают. Функция предплечья страдает мало.
Детям удаление головки лучевой кости противопоказано, поскольку с ростом ребенка в локтевом суставе развивается деформация по типу cuditus valgus.
Переломы головки и шейки требуют ранней реабилитации для профилактики ограничений ротационных движений.
Серьезным осложнением при переломах головки и шейки лучевой кости является околосуставные посттравматические оссификаты, нарушающих функцию локтевого сустава.
Реабилитация

После операции руку на две недели фиксируют гипсовой лангетой, затем в течение еще двух-трех недель используют съемную иммобилизацию.
Врач прописывает необходимые обезболивающие препараты, а также препараты содержащие кальций.
После того, как исчезла боль и отек в области локтевого сустава, разрешается выполнять дозированные упражнения. Важно избегать чрезмерной разработки сустава с усилием. Пациент выполняет простые упражнения – повороты кисти внутрь и наружу, сгибание-разгибание с постепенным увеличением амплитуды.
Трудоспособность восстанавливается через 6-8 нед.
Источник
Механогенез травмы при переломе головки и шейки лучевой кости
Эти повреждения возникают при падении на разогнутую вытянутую руку с упором головки луча в головчатое возвышение плеча. При этом происходит резкое увеличение нагрузки по оси лучевой кости, приводящее к перелому головки или шейки лучевой кости.
Варианты переломов головки и шейки лучевой кости
Клиника, диагностика при переломе головки и шейки лучевой кости
Симптом «шапки набекрень»
при рентгенологическом исследовании
Рука полусогнута в локтевом суставе, предплечье пронировано. В области головки определяется припухлость, гемартроз. При пальпации происходит усиление боли. Активное сгибание и разгибание возможно, но резко болезненны и ограничены пассивные супинация и пронация.
Диагноз уточняется рентгенологическим исследованием в двух проекциях. Характерный рентгенологический признак перелома шейки луча со смещением под углом является симптом «шапки набекрень».
Лечение перелома головки и шейки лучевой кости
При переломах без смещения отломков или с небольшим смещением до 20° применяют консервативное лечение: в сустав вводят до 10 мл 1% раствора новокаина, после чего предплечью придают среднее положении между пронацией и супинацией, а рука сгибается в локтевом суставе под углом 90° и фиксируется задней гипсовой лонгетой от верхней трети плеча до основания пальцев в течение 2–3 недель. Восстановительное лечение включает назначение только ЛФК. Тепловые процедуры противопоказаны из-за возможного формирования гетеротопических оссификатов.
При переломах шейки лучевой кости со смещением производят закрытую репозицию. В положении разгибания и супинации осуществляют тягу по оси предплечья с отклонением его в локтевую сторону. Пальцем надавливают на сместившуюся головку внутрь и назад, предплечье при этом сгибают под прямым углом и фиксируют спицей Киршнера, которую проводят под ЭОП-контролем трансартикулярно через головчатое возвышение плечевой кости, головку и шейку лучевой кости. Спицу удаляют через 2–3 недели, а внешнюю иммобилизацию оставляют на 4–5 недель.
При краевых переломах головки луча со смещением отломков более 2 мм и размерах отломка, превышающих 1/3 суставной поверхности, показано оперативное лечение – открытая репозиция отломков, металлоостеосинтез.
Резекция головки лучевой кости
При многооскольчатых, раздробленных переломах со смещением показана резекция поврежденной головки. Головка удаляется целиком, но с сохранением кольцевидной связки.
Необходимо осмотреть полость сустава, чтобы не оставить свободных фрагментов. Иммобилизацию осуществляют в нейтральном положении 1,5–2 недели. У детей в подобных ситуациях стремятся сохранить головку. Лицам молодого возраста при травматическом разрушении головки лучевой кости показано ее эндопротезирование.
Эндопротезирование головки лучевой кости:
а – вид эндопротеза головки лучевой кости, б – рентгенография
локтевого суставапосле эндопротезирования головки лучевой кости
Используются металлические протезы цементной и безцементной фиксации. В молодом возрасте предпочтительней использовать безцементные протезы.
Литература: Травматология и ортопедия: / под ред. В.В. Лашковского.
Источник
Если пациент после неудачного падения травмировал руку около запястья, но боль терпимая и пальцами с трудом, но двигать можно, то человек часто решает подождать и не спешит в больницу. Однако это может быть перелом лучевой кости — и если его не лечить, то он может обернуться серьезными последствиями, вплоть до потери трудоспособности.
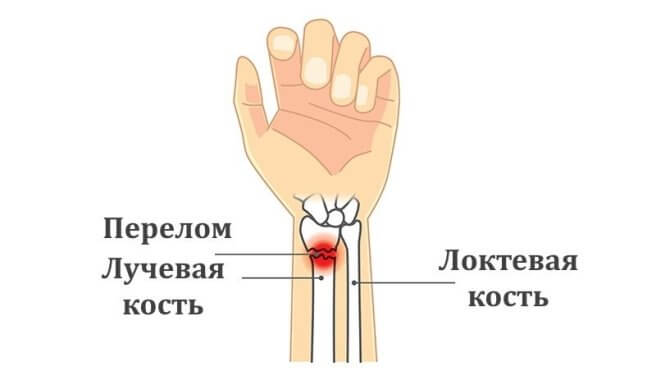
Легкомысленное отношение к этому виду травм довольно распространено, их считают нетяжелыми. Пациенты думают, что гипс — это все, что нужно для лечения, и пренебрегают рекомендациями врача относительно разработки руки упражнениями, тратят время больничного листа на отдых и ничегонеделание. Они не подозревают о последствиях такой, вроде бы легкой травмы.Лучше заранее узнать о том, как проявляется этот перелом, какие методы лечения применяются в современной практике, и как необходимо разрабатывать руку после освобождения ее от гипса.
Травма распространенная, ее доля достигает 16% всех случаев бытового травматизма. Чаще страдают лица с развившимся остеопорозом, в первую очередь женщины в возрасте менопаузы. Именно эта категория населения должна избегать ситуаций с повышенным риском падения.
Немного об анатомии
Лучевая кость входит в состав предплечья, продолжается от локтя до запястья. Верхняя (проксимальная) часть этой кости сочленяется с локтем и является более массивной, чем нижняя (дистальная) часть. Именно поэтому нижняя треть лучевой кости около запястья более хрупкая.
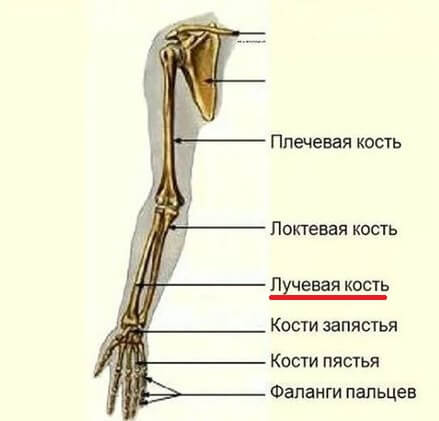
Вместе с лучевой предплечье образует еще одна кость — локтевая. Она более массивная и потому реже подвергается переломам.
Какими бывают переломы
Механизм получения травмы — это падение (в основном с высоты собственного роста) на руки, вытянутые вперед для опоры. Поскольку большинство людей — правши, то при падении они пытаются опереться на правую руку. Следовательно, травм правой лучевой кости регистрируется намного больше, чем левой.
В зависимости от причины такие переломы бывают:
- патологические — в них виновато даже не воздействие механической силы (в ситуации падения), а остеопороз — состояние хрупкости костей, наступающее по мере старения или при некоторых заболеваниях; если человек опирается, падая, на пораженную лучевую кость, перелом практически гарантирован;
- травматические — итог воздействия слишком большой физической нагрузки, удара, скручивания.
При закрытом переломе лучевой кости разъединяется на фрагменты лишь кость, но не мышцы и кожа над ней. Они могут быть отечными или с кровоизлиянием, но не разорваны. При чрезмерном или резком воздействии причинного фактора наступает открытый перелом — к нарушению целостности кости присоединяется разрыв мышц и кожи на ней; получается рана, в которой видны концы кости.
С анатомической точки зрения, подразделение переломов луча выглядит так:
- внутрисуставные — ломается часть, входящая в лучезапястный сустав, а также шиловидный отросток (часть луча, сочленяющаяся с локтевым суставом);
- вне сустава — на протяжении трубчатой части кости.
Тело кости, собственно сама «трубка», в 75% случаев переламывается в нижней трети, почти около кисти. Это классифицируется как перелом лучевой кости в типичном месте. Намного реже луч переламывается в среднем и верхнем сегменте.
Линия разлома может быть разной и давать поперечные, косые, продольные, Т-образные, винтообразные; оскольчатые (более двух фрагментов) переломы. Нередкое явление — вколоченные переломы (обломки лучевой кости как бы заходят друг в друга, «вколачиваются» будто молотком).
Каждому типу травмы может сопутствовать смещение отломков, наступающее вследствие непроизвольных подергиваний мышц конечности.
Перелом лучевой кости в типичном месте
Пациент, падая, инстинктивно пытается смягчить удар о землю и выпрямляет перед собой руку — согнутую в запястье либо разогнутую в нем (то есть опирается на основание ладони). В зависимости от этого нижняя треть лучевой кости получает повреждение по разному типу:
- Сгибательный, носящий название по фамилии травматолога Смита. Наступает при опоре падающего на согнутую кисть, она развернута к тыльной стороне конечности. Тогда образовавшийся костный отломок движется к наружной поверхности предплечья.
- Разгибательный, названный в честь ирландского хирурга Коллиса. Случается, если падающий при падении опирается на ладонь. В итоге рука переразгибается в запястном суставе и обломанный конец отклоняется к тыльной стороне.
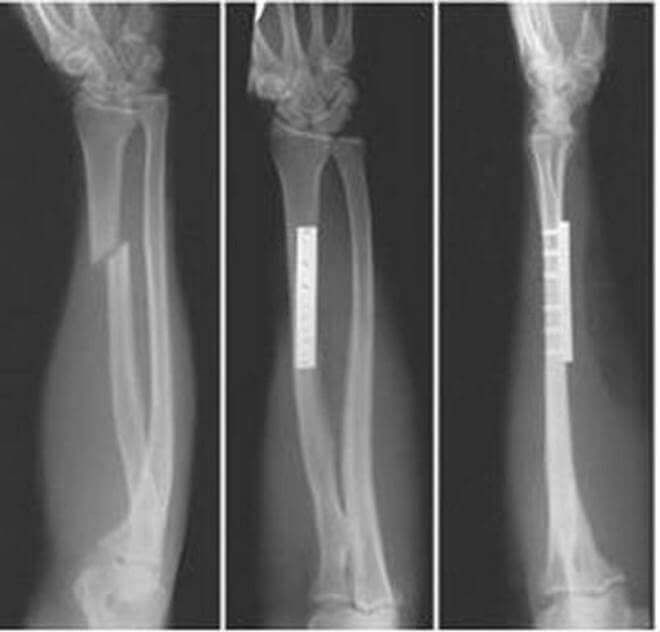
Перелом лучевой кости со смещением
Под этим понимают сдвиг обломков, причиной которого становятся сокращения мышц конечности. Смещение острых фрагментов кости наносит дополнительную травму — ранит окружающие сосуды, нервные пучки, кожу.
Сдвигаться отломки могут поперечно и в продольном направлении. В последнем случае они двигаются вдоль и вверх кости. При поперечном смещении один из двух отломков идет либо в правую, либо в левую сторону.
Травма, сопровождаемая смещением отломков, часто соседствует с переломом лучевой кости без смещения.
Перелом лучевой кости без смещения
Поскольку мышцы вблизи запястья слабее, чем те, что работают в сегменте предплечья, то сдвига отломков может не произойти. Тогда перелом луча без смещения ограничивается трещиной в кости, без расхождения отломков — что намного безопаснее для пациента. Трещина располагается на поверхностном участке кости, даже без проникновения в глубину. Это характерно для спортивного типа людей, моложе 40 лет.
Диагностика
Традиционным способом выявления перелома лучевой кости служит рентген. Не потерял он значения и теперь — признан «золотым стандартом» в диагностической практике подобных травм.
Рентгенографию верхней конечности проводят в двух проекциях. На снимке врач увидит не только наличие перелома, но и сможет установить его характер, количество и состояние отломков. Все эти сведения определяют, какое лечение понадобится больному.
С подозрением на перелом лучше обращаться в травмопункт или крупную больницу. Они в обязательном порядке имеют рентгеновскую установку. Этого не скажешь обо всех частных медицинских центрах: разрешение поставить рентгеновский аппарат выдается далеко не каждой клинике.
В некоторых сложных случаях или для выявления осложнений прибегают к компьютерной томографии или МРТ. Снимки, полученные этими методами, более подробные, поскольку содержат изображения не только костных структур, но и мягких — связок, мышц, сосудов.
Симптомы
Признаки или, как говорят медики, симптомы перелома лучевой кости делятся на две группы.
Относительные признаки — боль, отек, невозможность движения, деформация руки — указывают, скорее, на вероятность перелома, но не являются стопроцентными.
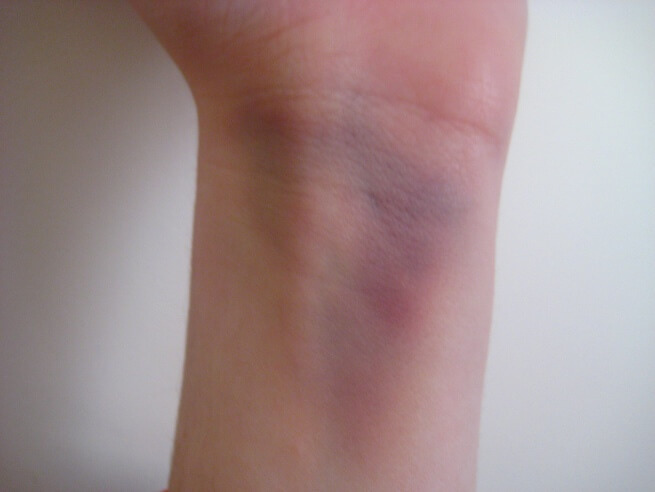
Когда человек ломает лучевую кость, то испытывает сильную боль. Она становится интенсивнее при попытках движения рукой. В случае травмы открытого типа боль особенно остра. Однако люди по-разному переносят боль — у одного малейшее движение вызывает сильный болевой приступ, другой испытывает умеренную болезненность. Ограничение объема движений пальцами и сгибаний, вращений в запястье — тоже признак его травмирования.
Если перелом нижнего конца лучевой кости закрытый, без смещения или вовсе простая трещина, то боль может быть минимальной. Тогда травмированный часто игнорирует необходимость обращаться за медицинской помощью — а это чревато вторичными осложнениями.
Отек в области запястья — еще один относительный признак, результат воспалительной реакции и расширения сосудов в месте травмы. Сюда же относится и гематома — излитие крови из нарушенных сосудов под кожу.
Деформация руки в месте травмы происходит из-за отека и смещения отломков.
Относительные признаки могут наблюдаться не только при переломах, но и при ушибах, растяжении связок в этой области, вывихах.
Абсолютные признаки переломов, или фрактур, — ненормальная подвижность в месте травмы, хруст костных отломков. Такие признаки достоверно указывают на наличие перелома.
Патологическая (ненормальная) подвижность руки в этом месте — это, например, когда рука стала разгибаться в запястье сильнее положенного. Проверять наличие такого признака должен только врач. Неумелая проверка кости на патологическую подвижность способна дополнительно травмировать руку.
Крепитация — попросту хруст отломков. Если человек в момент травмы слышит такой звук, значит, случился перелом. После наступления травмы убеждаться в наличии крепитации имеет право только врач. Это может доставить дополнительные повреждения осколками кости.
Если при травме произошло смещение костных фракций по длине, то можно увидеть, что рука стала короче.
Первая помощь при переломе лучевой кости руки
На месте получения травмы пострадавшему как можно скорее оказывают первую помощь . Важны 3 слагаемых первой помощи: покой, обезболивание, холод.
Покой, то есть ограничение движений в месте травмы (по-научному — иммобилизация) — самое первое, что нужно обеспечить пациенту. Если перелом закрытого типа, то накладывают шину. Вместо шины можно взять доску и любой другой твердый и желательно плоский предмет. Шину прибинтовывают к руке (приматывают подручными средствами — галстуком, шарфом) от середины плеча и до верхней трети ладони.
Если случился открытый перелом, из раны идет кровотечение, то сначала занимают им. Накладывают жгут (подойдет ремень, свернутая ткань). И только после этого обездвиживают руку шиной.

Фиксация руки снижает боль, предотвращает дополнительное перемещение отломков, тем самым снижая травмирование мягких тканей.
При травме рука отекает, поэтому важно позаботиться, чтоб ничто не пережимало нервные пучки и сосуды конечности. Для этого с поврежденной руки снимают все браслеты и часовые ремешки (даже если они не тугие, при появлении отека станут таковыми). Пальцы освобождают от колец.
Для уменьшения боли и недопущения болевого шока (редко развивается при таких переломах) пациенту дает таблетку типа дексалгина, ибупрофена, кетонала. Если есть возможность, лучше ввести их в инъекциях.
Холод (лед, замороженное мясо, грелка со льдом) тоже хорошо снимает боль и, главное, отек. Однако нужно обернуть источник холода в ткань, прежде чем прикладывать. Иначе можно устроить пациенту обморожение мягких тканей.
Чем быстрее и лучше пациенту окажут первую доврачебную помощь, тем благоприятнее пойдет сращение луча.
Лечение переломов лучевой кости
Такие повреждения подлежат как консервативному лечению (гипс), так и оперативному. Конкретные лечебные мероприятия продиктованы исключительно характером перелома.
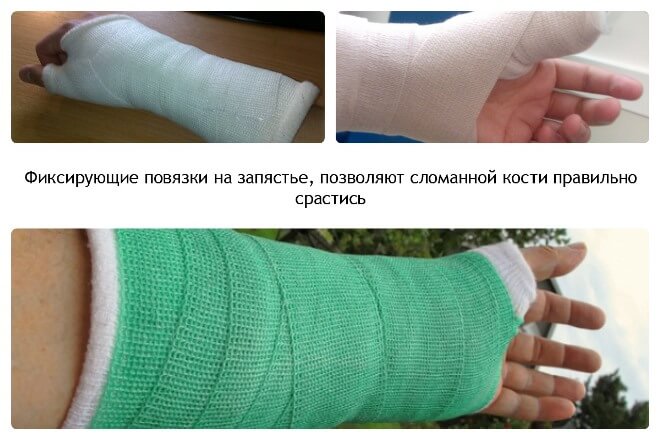
Закрытую травму, не вызвавшую смещения фрагментов, обычно лечат амбулаторно. В травмопункте накладывают гипс или более современный вариант — полимерную повязку, если к этому нет противопоказаний. Наложенная повязка обеспечивает неподвижность руки от нижней трети плеча, на протяжении всего предплечья и до основания пальцев. Из гипса формируют либо спиральную глухую повязку, либо лонгету («незамкнутая» повязка, после спадения отека примерно через 5 дней ее дополнительно стягивают).
Полимерная повязка, во-первых, более легкая, а, во-вторых, с ней не запрещается мыться.
После гипсования пациента отпускают на домашнее лечение. Он должен:
- следить, не нарастает ли отек под гипсом (он может сдавливать руку больше, чем надо, — тогда необходимо исправление повязки);
- на 5–7-е сутки повторно прийти на рентген (примерно в эти сроки спадает первичная отечность и отломки способны снова прийти в движение).
Не поможет консервативное лечение в более тяжелых случаях — при открытом, оскольчатом переломе, вызвавшем смещение отломков. Лечение при переломе лучевой кости со смещением — это оперативное вмешательство.
Суть операции при травме, сопровождаемой смещением, — сопоставление костных фрагментов (репозиция) в нормальном положении и фиксация в нем.
Такая репозиция бывает консервативной манипуляцией, если производится по закрытому типу, то есть без прямого доступа, через кожу. Травматолог вручную составляет обломки, складывает их, как в кубике Рубика. От точности репозиции всех обломков при осколочных переломах зависит их успешное срастание.
Открытая репозиция начинается с разреза и обеспечения доступа к сломанной кости. Далее манипулируют отломками, составляя их в правильном положении. После этого их нужно надежно закрепить.
Фиксаторами отломков лучевой кости выступают:
- спицы (их применение сокращается);
- пластины с винтами;
- изредка дистракционные аппараты.
Осложнения и возможные последствия
Сюда можно отнести инфекционные осложнения операций. Инфекция способна проникнуть через спицы, а также открытый доступ к ране во время вмешательства. Во избежание таких последствий пациентам с профилактической целью назначают курс антибиотиков.
Еще один минус хирургического лечения, например с закреплением обломков спицами, — удлинение периода реабилитации.
Чем опасен перелом лучевой кости в детском возрасте
Они объясняются иным строением и функционированием костной ткани детей. В момент нанесения травмы толстая надкостница детей действует как фиксатор — не дает отломкам разойтись. Перелом получается по типу «зеленой ветки»: кость сломана, а обломки не смещены. Костная ткань ребенка заживет намного скорее, чем у взрослого.
Однако такие переломы, полученные в детском возрасте, несут существенную опасность. Они способны вызвать раннее закрытие ростковой зоны (располагается у трубчатых костей вблизи суставных сочленений). Костная основа прекращает расти и впоследствии руки окажутся разной длины.
Сроки восстановления
Под восстановлением понимают не только сращение луча, но и возвращение полной работоспособности кисти и руки в целом.
Восстановление займет примерно 6–8 недель. На это влияет состояние здоровья пациента, характер перелома, вид операции.
Не стоит нарушать рекомендации врача относительно длительности ношения гипса. Это может повлечь за собой вторичные осложнения.
Сколько времени предстоит носить гипс
Примерно 1-1,5 месяца — вот сколько придется носить гипс, если человек получил травму лучевой кости. Получается, что пациенты довольно долго вынуждены ограничивать себя в мытье, в спортивной и других видах привычной активности.
Гипс носят до появления крепкой костной мозоли — она свидетельствует об успешном сращении отломков. Перед снятием повязки требуется пройти контрольный рентген, чтобы убедиться в образовании мозоли.
Реабилитация, и как разработать сломанную руку
После снятия гипсовой или полимерной повязки не нужно ожид
