Перелом росткового хряща
Хрящевой перелом в голеностопном суставе. Диагностика и лечение
Описано подтаранное стрессовое повреждение, вызванное действием инверсионной силы. Больные жалуются на хронические боли в средней части стопы, хромоту и неограниченные движения в подтаранном суставе. Этот вид травмы встречается у спортсменов препубертатного возраста. Повреждение можно выявить при сканировании кости. Движения в подтаранном суставе обычно восстанавливаются, но на это может потребоваться от 6 мес до 2 лет.
Синдром пазухи предплюсны — четко локализованный синдром посттравматической стопы, характеризующийся болями над наружным отверстием пазухи предплюсны и ощущением нестабильности голеностопного сустава. У большинства больных в анамнезе отмечаются повторные растяжения голеностопного сустава.
При обследовании определяют боль по наружному краю стопы, усиливающуюся при надавливании над наружным отверстием пазухи предплюсны, и ощущение нестабильности заднего отдела стопы при ходьбе по неровной поверхности. Этот синдром можно диагностировать, введя местный анестетик в пазуху предплюсны и наблюдая за исчезновением боли.
При лечении могут потребоваться повторные инъекции смеси стероидных гормонов и анальгетиков. У некоторых больных прекрасные результаты дает хирургическое лечение.
Механизм повреждения, вызывающий хрящевой перелом блока таранной кости
«Растяжение связок голеностопного сустава с последующим травматическим артритом» и «подросток с незаживающим растяжением голеностопного сустава» — вот две типичные ситуации, когда врачу неотложной помощи следует предположить возможность хрящевого перелома у больного с давним повреждением голеностопного сустава.
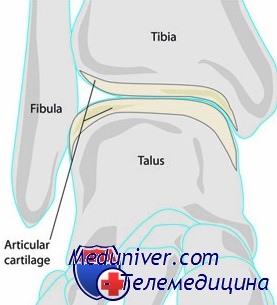
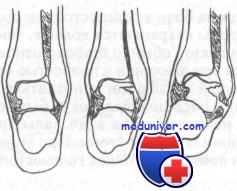
Приведем две локализации, где, как правило, происходят переломы хряща в голеностопном суставе, обе находящиеся на блоке таранной кости. Первая — по верхненаружному краю, вторая — по верхневнутреннему краю блока. Перелом хряща верхненаружного края возникает вследствие тыльного сгибания и супинации стопы, при этом разрыва связок может и не быть. Это чаще наблюдается у ребенка с эластичным связочным аппаратом.
Перелом хряща верхневнутреннего края происходит при подошвенном сгибании стопы, узкая часть таранной кости вбивается в вилку прямым ударом, например, когда прыгун жестко приземляется на пальцы супинированной стопы. Более редкими местами локализации перелома хряща являются латеральная лодыжка и задняя суставная поверхность ладьевидной кости. На рисунке изображен механизм возникновения перелома хряща таранной кости.

Клиника хрящевого перелома в голеностопном суставе
Пациент жалуется на боли в голеностопном суставе, не поддающиеся лечению. Симптомы сохраняются дольше, чем растяжение. Пальпация лодыжки или связок обычно безболезненна. Клинические проявления усиливаются при движении и полностью стихают в покое, хотя после продолжительной ходьбы могут появиться легкая припухлость и тупая боль. Данные обследования могут быть отрицательными, за исключением того момента, когда врач пальпирует блок таранной кости при подошвенном сгибании стопы. При этом возможна точечная болезненность. При повторных отеках голеностопного сустава может развиться синовит.
Рентгенография голеностопного сустава может выявить кратерообразное углубление или полупрозрачный костный фрагмент, иногда окруженный участком просветления. Лучшие проекции для выявления этого повреждения — переднезадняя со стопой в положении тыльного сгибания и 10° внутренней ротации при наружной локализации перелома и переднезадняя со стопой в положении подошвенного сгибания при локализации перелома с внутренней стороны.
Лечение хрящевого перелома в голеностопном суставе
Больных с подозрением на это повреждение необходимо направлять на консультацию к ортопеду, поскольку травматический артрит — это осложнение из-за неоказанной своевременно помощи при травме. Хирургическое лечение дает наилучшие результаты, хотя в некоторых случаях делаются попытки консервативного лечения, заключающегося в наложении гипсовой повязки на 6 мес с полным исключением весовой нагрузки на поврежденную конечность. При смещении фрагмента он попадает в полость сустава, что приводит к неизлечимому хроническому артриту.
— Также рекомендуем «Таранно-большеберцовый экзостоз. Диагностика и лечение»
Оглавление темы «Травмы голении и стопы»:
- Ушиб ноги — голени. Диагностика и лечение
- Синдром расколотой голени и туннельные синдромы ноги. Диагностика и лечение
- Разрыв мышц голени и стрессовый перелом ноги. Диагностика и лечение
- Функциональная анатомия голеностопного сустава. Суставная капсула и сухожилия
- Механизмы растяжения голеностопного сустава. Классификация
- Клиника растяжения голеностопного сустава. Диагностика
- Лечение растяжений голеностопного сустава. Осложнения
- Хрящевой перелом в голеностопном суставе. Диагностика и лечение
- Таранно-большеберцовый экзостоз. Диагностика и лечение
- Ушиб и растяжение стопы. Диагностика и лечение
Источник
 12.12.2015
12.12.2015
Травмы эпифизарного росткового хряща дистального отдела голени и их лечение методом чрескостного остеосинтеза
Проблема лечения эпифизарных травм длинных трубчатых костей занимает особое место в травматологии детского возраста и до настоящего времени сохраняет свою актуальность, главным образом в силу непредсказуемости поведения травмированного росткового хряща.
Проблема лечения эпифизарных травм длинных трубчатых костей занимает особое место в травматологии детского возраста и до настоящего времени сохраняет свою актуальность, главным образом в силу непредсказуемости поведения травмированного росткового хряща . Удельный вес этих травм достаточно велик и составляет, по данным ряда авторов, от 3 до 20%, а при отдельных локализациях – до 25% . Первое место среди повреждений эпифизарного росткового хряща (ЭРХ),требующих стационарного лечения, и второе место в целом занимают травмы дистальной ростковой зоны берцовых костей голени, процент которых, по данным различных источников , колеблется от 11,7 до 46%.
Традиционно и наиболее широко применяемые консервативные и оперативные методы лечения рассматриваемой группы повреждений,такие как закрытая одномоментная ручная репозиция с фиксацией гипсовой повязкой, скелетное вытяжение, открытая репозиция с внутренней металлофиксацией (шурупами, спицами,пластинами и т. д.), на наш взгляд, исчерпали
свои возможности в уменьшении числа неудовлетворительных результатов, удельный вес которых составляет, по данным ряда исследователей, от 5,1% до 32,4%.
Основной акцент в своих работах большинство современных авторов делают на раннюю диагностику неблагоприятных исходов травм ЭРХ и разработку тактических и лечебных мероприятий, направленных на их ликвидацию.
Однако при лечении переломов длинных трубчатых костей у детей, особенно на уровне суставных концов, новые возможности не используются в достаточной мере.
Не опровергая разумный консерватизм, присущий детской травматологии в целом, следует отметить, что специфика повреждаемой ткани, а нередко и сопутствующее ей нарушение целостности суставного хряща при эпифизарной
травме у детей в большей степени, чем при других, требует применения для их лечения высокотехнологичных методов, к которым относится, в частности, метод Илизарова. В данном контексте заслуживают внимание результаты
экспериментальных работ, в которых авторы,основываясь на общебиологическом законе,открытом акад. Г.А. Илизаровым, доказывают стимулирующее воздействие напряжения растяжения на репаративные процессы в повреждѐнном ЭРХ.
К эпифизарным повреждениям предрасполагают анатомо-физиологические особенности ЭРХ в этот период роста, в результате которых снижается эластичность, свойственная хрящевой ткани,при прочности, ещѐ не достигшей костной
Независимо от своевременности и качества лечения эпифизарных переломов, их исход во многом предопределяется обстоятельствами и механизмом травмы. Прямое воздействие травматического агента, высокая его энергоѐмкость, сконцентрированность во времени и направленности приводят к наиболее тяжѐлым разрушениям регенерирующих слоѐв росткового хряща. Значительно повреждаются при этом и мягкотканные структуры, в том числе и перихондральное кольцо, являющееся своеобразным защитным буфером для эпифизарной пластинки.
Компрессионное воздействие на ЭРХ в момент травмирования достоверно имелось у 14 (16,5%)наших пациентов. У более половины (41 – 56,9%)пострадавших с непрямым механизмом травмы отмечен ротационный компонент, также создающий угрозу раздавливания хряща.
На исход перелома любой локализации, а эпифизарной особенно, существенное влияние оказывает время, прошедшее от момента получения травмы до окончательной и точной репозиции.
Решающим этапом диагностики являлось рентгенологическое исследование, на основании результатов которого определялся тип травмы.
В соответствии с применяемой классификацией избиралась дальнейшая тактика и характер лечения.
Совокупную клиническую картину дополняли сопутствующие повреждения. Перелом малоберцовой кости имел место у 76 (89,7%) пострадавших, причѐм в 32 (37,6%) случаях с вовлечением ростковой зоны. Частичный или полный разрыв дистального межберцового синдесмоза был выявлен у 10 (11,8%) больных. Нарушение внутрисуставных взаимоотношений отмечалось у 28 (32,9%)
Основным критерием, определявшим тактику лечения, являлась оцениваемая рентгенологически степень смещения отломков.
При определении показаний к операции,планировании последовательности подготовительных и собственно оперативных этапов, моделировании окончательной конструкции аппарата, учитывали особенности механизма получения травмы, направление линии излома кости,конфигурацию и степень смещения отломков,характер повреждения капсульно-связочного и мягкотканного компонентов и ряд других аспектов.
Выполняя операцию чрескостного остеосинтеза при травме дистального эпифизарного росткового хряща большеберцовой кости, придерживались 6 основных принципиальных требований:
1) применение техники репозиции костных фрагментов, исключающей повторное ятрогенное травмирование ЭРХ;
2) исключительная бережность при проведении спиц через эпифиз;
3) достижение полной и окончательной репозиции на операционном столе, исключая случаи застарелых повреждений;
4) обеспечение стабильной и управляемой фиксации костных фрагментов, вплоть до полного сращения;
5) монтаж аппарата, конструкция которого позволяла бы получать ясную картину области повреждения при инструментальной визуализации еѐ, прежде всего рентгенологической;
6) установка опор аппарата, обеспечивающая достаточную степень свободы движений в смежных суставах.
Непосредственно перед операцией с целью улучшения стояния костных отломков и оптимизации условий чрескостного остеосинтеза в21 (28,8%) случае использовалось скелетное вытяжение за пяточную кость, а у 36 (49,3%)больных выполнялась ручная репозиция. Окончательное сопоставление костных отломков достигалось в аппарате.
Небольшие размеры дистального отломка,близость, а в большинстве случаев непосредственная вовлечѐнность росткового и суставного хрящей усложняли проведение спиц, делая эту манипуляцию чрезвычайно ответственной. По-
этому обязательным являлось выполнение перед операцией и в процессе еѐ следующих мер:
1) чѐткое топографо-анатомическое ориентирование;
2) предварительная рентгенография с рентгеноконтрастными метками;
3) дифференциация чувственных восприятий при прохождении спицы через различные по плотности ткани.
Неудовлетворительный результат отмечен лишь у 1 (1,8%) пациента.
Открытый многооскольчатый компрессионный перелом дистального эпифиза большеберцовой кости, произошедший в результате этого, во многом предопределил неблагоприятный исход,несмотря на своевременно и правильно выполненный чрескостный остеосинтез.
С целью иллюстрации эффективности метода чрескостного остеосинтеза при лечении травм ЭРХ дистального отдела голени приводим клиническое наблюдение.
ЗАКЛЮЧЕНИЕ
Эпифизарная травма у детей, как никакая другая, остро ставит вопрос ожидаемого исхода. Детальная оценка степени деструктивного влияния травматических агентов на ЭРХ, помимо прогностического значения, необходима для правильного выбора оптимального комплекса лечебно-восстановительных мероприятий. Каждый из пунктов этого комплекса становится конструктивным фактором влияния на исход травмы, степень конструктивности которого зависит от ряда условий: организации травматологической помощи детскому населению региона, квалификации врача-травматолога и от используемого метода лечения.
у детей позволяет одномоментно, щадяще, закрыто достичь полной репозиции костных отломков, стабильно их фиксировать вплоть до полного сращения, при необходимости стимулировать репаративные процессы в повреждѐнных тканях и при этом оставлять пациента мобильным и функционально активным на весь период лечения. Указанные возможности метода переводят лечебный процесс на качественно более высокий уровень, максимально предотвращая неблагоприятные исходы данного вида повреждений.
Теги: дети, голень, остеосинтез
234567
Начало активности (дата): 12.12.2015 19:14:00
234567
Кем создан (ID): 645
234567
Ключевые слова:
дети, травма, голень
12354567899
Источник
Справочник по травматологии и ортопедии
А. А. Корж, Е. П. Меженина, А. Г. Печерский, В. Г. Рынденко. Справочник по травматологии и ортопедии. Под ред. А.А. Коржа и Е. П. Межениной. — Киев: Здоров’я, 1980. — с. 216.
Классификация переломов.
Переломы костей весьма многообразны по механизму возникновения, характеру излома, локализации, смещению отломков, сопутствующему повреждению мягких тканей и др.
Прежде всего переломы костей делят на 2 основные группы:
- травматические и
патологические.
Патологический перелом — это перелом измененной патологическим процессом кости (воспалительным, дистрофическим, диспластическим, опухолевым и др.). Он также возникает от одномоментного воздействия травмирующей силы, но сила эта может быть намного меньше той, которая необходима для возникновения перелома нормальной, здоровой кости.
Переломы делятся на:
- закрытые и
открытые (огнестрельные).
Открытый перелом качественно всегда отличается от закрытого, так как он бактериально загрязнен, такой перелом всегда может закончиться нагноением. Лечение открытых переломов представляет собой отдельный раздел травматологии.
Как закрытые переломы, так и открытые могут быть как со смещением отломков, так и без смещения их.
Переломы без смещения отломков (правильнее говорить — без клинически значимого смещения, так как какие-то микросмещения при переломах всегда имеют место) встречаются примерно у 1/3 больных.
Виды смещения отломков:
- по ширине;
- по длине;
- под углом;
- ротационные;
комбинированные, когда одновременно отмечается 2 и больше видов смещения, например, по ширине и под утлом, по длине и ротационное и др.
В зависимости от причинного фактора, приведшего к смещению отломков, последние можно подразделить на 2 группы:
- первичные — от воздействия самой травмирующей силы (например, от удара тяжелым предметом);
вторичные — возникающие от воздействия на отломки тяги мышц.
По характеру излома различают переломы:
- поперечные ;
- косые ;
- оскольчатые ;
- винтообразные ;
- двойные ;
- раздробленные ;
- компрессионные ;
- вколоченные ;
отрывные.
Такое разделение переломов, в основу которого положена характеристика самого излома, его многообразие и качественные отличия, имеет важное практическое значение, так как каждый из названных видов имеет свои особенности механогенеза, то есть может возникнуть только при определенных воздействиях травмирующей силы на кость. Лечить каждый такой перелом нужно обязательно с учетом характера излома.
По локализации переломы принято делить (если речь идет о длинных трубчатых костях) на диафизарные, метафизарные и эпифизарные.К этому распределению примыкает деление всех переломов на внутрисуставные, околосуставные и внесуставные.
Клиническая практика требует выделения еще одной группы повреждений— переломо-вывихов, которые, как уже следует из названия, сочетают в себе перелом, локализующийся внутрисуставно или околосуставно, с вывихом в этом же суставе. Такое повреждение особенно сложно в диагностическом и лечебном плане и опасно для функции в прогностическом аспекте. Особенно частой локализацией переломо-вывихов являются локтевой, голеностопный суставы, несколько реже плечевой, луче — запястный, тазобедренный, Очень часто происходит сочетание вывиха позвонков с теми или другими переломами тел, дужек или отростков, особенно в шейном отделе позвоночника.
У детей при еще дифференцирующихся эпифизарных хрящах (зонах роста) плоскость излома кости может пройти через эпифизарный хрящ. Такие переломы называются эпифизеолизами.
Разъединение кости происходит, собственно, не через толщу самого росткового хряща, а по зоне прилегания этого хряща к метафизарном у отделу кости. Большей частью при смещениях эпифизарного отдела кости вместе с эпифизом происходит отрыв клиновидного участка метафиза. Такие повреждения именуют остеоэпифизеолизами .
К переломам следует отнести и такие повреждения кости, при которых нарушение ее целости происходит в виде надлома, трещины, вдавления, растрескивания.
Надлом — плоскость излома проходит не больше чем на половину диаметра трубчатой кости. Трещина — плоскость излома проходит больше чем на половину диаметра кости, но не доходит до конца ее, сохраняется перешеек неповрежденной костной ткани.
Вдавление наблюдается большей частью на костях черепа.
При растрескивании кость в различных направлениях пронизывается множественными трещинами, что обычно бывает при прямом массивном ударе.
Травма, вызвавшая перелом кости, одновременно приводит к нарушению целости надкостницы и мягких тканей: мышц, сосудов, нервов. Между отломками и в окружающие кость ткани изливается кровь.
Закрытый перелом кости представляет собой очаг повреждения с различными компонентами патологоанатомических изменений, среди которых собственно перелом кости представляет собой лишь один, хотя и ведущий, признак.
Особенно значительны повреждения и изменения при прямом механизме травмы: возможны обширные повреждения мягких тканей, вплоть до размозжения.
В костных отломках могут происходить структурные макро — и микроскопические изменения на значительном протяжении, что в целом сказывается в первую очередь на микроциркуляции в зоне перелома и проявляется развитием некротических и дистрофических процессов как в самой кости, так и в окружающих мягких тканях.
Заживление перелома
При переломе кости в зоне травмы возникает очаг ирритации, который приводит в действие механизмы препаративной регенерации- заживление костной раны (мозолеобразование).
Процесс заживления перелома протекает стадийно.
Вначале, в первые 3-4 дня, в зоне повреждения образуется первичная бластома — это первая, по сути, подготовительная стадия, во время которой формируется материальный запас для регенерата, мобилизуются окружающие поврежденный участок клеточные и тканевые ресурсы и включаются нервные и гуморальные звенья управления регенеративным процессом.
С момента усиленной дифференцировки клеток и их пролиферации, которая наступает в разных зонах регенерата в различное время, начинается вторая стадия репарации кости — фаза образования и дифференцировки тканевых структур (с 3-4-го дня по 12-15-й день после травмы). Недифференцированные клетки первичной бластомы обладают плюрипотентными свойствами, они являются полибластами и могут дифференцироваться и зависимости от ряда факторов как в остеобласты, так и фибробласты и хондробласты, которые приводят к преобладанию в регенерате рубцовой или хрящевой ткани.
С клинической точки зрения, не вдаваясь в тонкие биохимические процессы в зоне регенерации, можно выделить 3 основных фактора, определяющих направления репаративного процесса: 1) анатомическое сопоставление; 2) неподвижность отломков на весь период, необходимый для консолидации; 3) восстановление кровоснабжения в зоне перелома.
Оптимальное сочетание этих 3 условий приводит к первичному заживлению костной раны, к первичной непосредственной дифференцировке регенерата в костную ткань. Если же такого оптимального сочетания указанных факторов достичь по той или иной причине не удается, между отломками, кроме остеоидной ткани, накапливается фибробластическая и хондробластическая ткань (вторичное заживление).
Третья стадия процесса регенерации кости может быть названа стадией образования ангиогенных костных структур и минерализации, белковой основы регенерата. Эта стадия уже отчетливо выявляется рентгенологическими методами (с 12-15-го дня до 1-2 месяцев после травмы).
Четвертая стадия — стадия вторичной перестройки и восстановления исходной структуры кости. Длится она месяцами.
Патологические переломы
Патологическим принято называть перелом кости, пораженной каким-либо болезненным процессом и вследствие этого потерявшей свою прочность.
Для возникновения патологического перелома обычно не требуется воздействия значительной силы. Наиболее частыми причинами снижения прочности кости являются опухоли, дистрофические и диспластические процессы в ней (остеопороз, фиброзная или хрящевая дисплазия, дистрофическая костная киста, аневризмальная костная киста, врожденная ломкость костей, остеолиз и др. ). Клинические проявления патологического перелома отличаются несколько меньшей остротой и выраженностью по сравнению с травматическими переломами, значительные смещения отломков бывают редко.
Иногда патологический перелом является первым проявлением заболевания кости, о котором пи больной, ни его родственники до этого события ничего не знали. Рентгенография обязательна: с ее помощью уточняется характер изменений в костях, в том числе вид и характер перелома, степень смещения отломков,
Лечение большей частью консервативное. Остеосинтез не осуществляют из-за деструкции поврежденной кости. В последние годы появились предложения хирургическим путем резецировать локальный участок кости, пораженной патологическим процессом, сопоставить отломки и произвести остеосинтез одним из известных способов. Отдельные авторы допускают возможность образовавшийся дефект замещать аллотрансплантатом, не ожидая сращения отломков. По-видимому, такая тактика наиболее оправдана при метастазах злокачественной опухоли в кость, когда удается радикально убрать основной очаг. Процессы сращения кости при патологическом переломе протекают, как правило, без особых извращений в тот же срок, что и при травматическом переломе кости, исключая, естественно, злокачественный рост в кости.
Внутрисуставные переломы (общие сведения).
К внутрисуставным переломам относят переломы суставных концов костей на участке, ограниченном капсулой сустава. Проникновение излома в полость сустава, как правило, вовлекает в патологический процесс весь сустав в целом. При этом возникает гемартроз, повреждается суставной хрящ, капсула сустава, нередко при смещении отломков нарушается конгруэнтность суставных поверхностей, резко страдает функция сочленения. Контрактура и тугоподвижность в суставе — наиболее частые поздние осложнения внутрисуставных переломов.
Клиника, диагностика. Среди клинических признаков внутрисуставных переломов, помимо общих для всяких переломов признаков (боль, отечность тканей, подвижность отломков, нарушение функции), следует особо отметить деформацию сустава с нарушением взаимоотношения опознавательных точек (костных выступов), что свидетельствует о смещении отломков. Каждый из этих признаков может проявляться по-разному и в неодинаковой степени в зависимости от тяжести повреждения, степени смещения отломков, локализации перелома и многих других условий. Поэтому при установлении диагноза должен быть учтен весь комплекс клинических признаков в совокупности. Дифференцируют внутрисуставные переломы чаще всего с травматическими вывихами.
Рентгенодиагностика. Исключительно важное значение для диагностики внутрисуставных переломов имеет рентгеновский метод исследования. Как минимум производят рентгенографию поврежденного сустава в 2 проекциях. Для уточнения положения отломков и прохождения плоскости излома применяют также и тангенциальные проекции, специальные укладки, стерео- и томорентгенографию. Необходимость применять при внутрисуставных повреждениях дополнительные рентгеновские методы исследования объясняется диагностическими трудностями, особенно в детском возрасте и в таких сложных суставах, как, например, локтевой. Параллельное расположение плоскости излома замыкательной пластинке суставного конца кости, прохождение ее через эпифизарные или апофизарные зоны без значительного смещения отломков трудно выявить без дополнительных рентгеновских снимков.
Лечение. Внутрисуставной перелом — прежде всего повреждение сустава. Это положение накладывает отпечаток на все элементы врачебного действия: диагностику, лечение, профилактику осложнений и тяжелых последствий.
Выбирая метод лечения, нужно стремиться, чтобы в данных конкретно сложившихся условиях он позволил ограничиться наименьшим сроком фиксации поврежденного сустава.
Точная анатомическая адаптация отломков при переломах обеспечивает восстановление подвижности в суставе и предупреждает развитие деформирующего артроза. Лишь при многооскольчатых внутрисуставных переломах неизбежны незначительные «ступеньки» между отломками.
Ранние движения в суставе — залог восстановления подвижности в поврежденном сочленении. Поэтому врач не должен без надобности удлинять срок фиксации сустава гипсовой повязкой, если пришлось ее применить.
Из традиционных методов лечения внутрисуставных переломов чаще всего при смещениях отломков применяют оперативный. Операция позволяет анатомически сопоставить отломки и надежно скрепить их между собой винтами, специальными гвоздями, шпильками, спицами с опорными площадками и др.
Скелетное вытяжение, вытяжение с помощью дистракционных аппаратов также находит применение при лечении внутрисуставных повреждений со смещением отломков, которое можно устранить тягой по длине (Т- и У-образные чрезмыщелковые переломы плечевой кости, переломы шейки бедренной кости у детей, некоторые оскольчатые переломы верхнего и нижнего концов берцовых костей и др. ).
Гипсовую повязку как самостоятельный метод лечения внутрисуставных переломов можно применять только при переломах без смещения отломков.
Внутрисуставные переломы чрезвычайно многообразны. Каждое сочленение имеет свои особенности в отношении механизма повреждения, характера смещения отломков, последующих осложнений. В связи с этим для успешного их лечения необходимы конкретные знания данной патологии в каждом суставе.
Источник
