Перелом при плоскостопии
Плоскосто́пие — изменение формы стопы, характеризующееся опущением её продольного и поперечного сводов.

Различают первоначальное, поперечное и продольное плоскостопие, возможно сочетание обеих форм.
При поперечном плоскостопии уплощается поперечный свод стопы, её передний отдел опирается на головки всех пяти плюсневых костей, длина стоп уменьшается за счет веерообразного расхождения плюсневых костей, отклонения I пальца наружу и молотко-образной деформации среднего пальца. При продольном плоскостопии уплощён продольный свод и стопа соприкасается с полом почти всей площадью подошвы, длина стоп увеличивается.

Плоскостопие находится в прямой зависимости от массы тела: чем больше масса и, следовательно, нагрузка на стопы, тем более выражено продольное плоскостопие. Данная патология имеет место в основном у женщин. Продольное плоскостопие встречается чаще всего в возрасте 16—25 лет, поперечное — в 35—50 лет. По происхождению плоскостопия различают врожденную плоскую стопу, травматическую, паралитическую и статическую. Врожденное плоскостопие установить раньше 5—6-летнего возраста нелегко, так как у всех детей моложе этого возраста определяются все элементы плоской стопы. Однако приблизительно в 3 % всех случаев плоскостопия плоская стопа бывает врожденной.
Травматическое плоскостопие — последствие перелома лодыжек, пяточной кости, предплюсневых костей. Паралитическая плоская стопа — результат параличаподошвенных мышц стопы и мышц, начинающихся на голени (последствие Полиомиелита).
Рахитическое плоскостопие обусловлено нагрузкой тела на ослабленные кости стопы.
Статическое плоскостопие (встречающееся наиболее часто 82,1 %) возникает вследствие слабости мышц голени и стопы, связочного аппарата и костей. Причины развития статического плоскостопия могут быть различны — увеличение массы тела, работа в стоячем положении, уменьшение силы мышц при физиологическом старении, отсутствие тренировки у лиц сидячих профессий и т. д. К внутренним причинам, способствующим развитию деформаций стоп, относится также наследственное предрасположение, к внешним причинам — перегрузка стоп, связанная с профессией (человек с нормальным строением стопы, 7—8 часов проводящий за прилавком или в ткацком цехе, может со временем приобрести это заболевание), ведением домашнего хозяйства, ношение нерациональной обуви (узкой, неудобной).

Внешний вид пациента с плоскостопием 3 степени
При ходьбе на «шпильках» происходит перераспределение нагрузки: с пятки она перемещается на область поперечного свода, который её не выдерживает, деформируется, отчего и возникает поперечное плоскостопие.
Основные симптомы продольного плоскостопия — боль в стопе, изменение её очертаний.

Диагноз «плоскостопие» выставляется на основании Рентгенографии стоп в 2 проекциях с нагрузкой (стоя). Предварительный диагноз «плоскостопие» может быть выставлен ортопедом на основании физикального осмотра или анализа изображений, полученных при помощи подоскопа. Определяются правильность расположения анатомических ориентиров стопы и голеностопного сустава, объем движений и углы отклонения стопы, реакция сводов и мышц на нагрузку, особенности походки, особенности износа обуви.
В целях медицинской экспертизы плоскостопия решающее значение имеют рентгеновские снимки обеих стоп в прямой и боковой проекции, выполненные под нагрузкой (пациент стоит).

Для экспертизы степени выраженности поперечного плоскостопия производится анализ полученных рентгенограмм.
На рентгеновских снимках в прямой проекции для определения степени поперечного плоскостопия проводятся три прямые линии, соответствующие продольным осям I—II плюсневых костей и основной фаланге первого пальца. Ими формируется
- При I степени деформации угол между I—II плюсневыми костями составляет 10—12 градусов, а угол отклонения первого пальца — 15—20 градусов;
- при II степени эти углы соответственно увеличиваются до 15 и 30 градусов;
- при III степени — до 20 и 40 градусов, а при IV степени — превышают 20 и 40 градусов.
Для определения степени выраженности продольного плоскостопия выполняется рентгенография стоп в боковой проекции. На снимке проводятся три линии образующие треугольник тупым углом направленным вверх.
В норме угол продольного свода стопы равен 125—130°, высота свода >35 мм. Различают 3 степени продольного плоскостопия.
- 1 степень — угол свода равен 130—140°, высота свода 35—25 мм, деформации костей стопы нет.
- 2 степень — угол свода равен 141—155°, высота свода 24—17 мм, могут быть признаки деформирующего артроза таранно-ладьевидного сустава.
- 3 степень — угол свода равен >155°, высота <17 мм; имеются признаки деформирующего артроза таранно-ладьевидного и других суставов стопы.
Осложнения плоскостопия
- Боли в стопах, коленях, бедрах, спине.
- Неестественная походка и осанка.
- Легче согнуться, чем присесть на корточки; присев, тяжело удержать равновесие.
- «Тяжёлая» походка.
- Косолапие при ходьбе
- Деформированные стопы (плоская стопа, искривлённые, непропорциональной длины пальцы ног, «косточка» на большом пальце (hallux valgus), чрезмерно широкая стопа), деформация коленных суставов, непропорциональное развитие мышц ног и голени.
- Плоскостопие предрасполагает к развитию вросшего ногтя.
Согласно действующим приказам МО РФ, основанием для освобождения от службы в армии служит плоскостопие 3 степени.

Источник
В тех случаях, если консервативное лечение не способно избавить пациента от боли и постоянного дискомфорта при движениях, а деформация стопы нарастает, можно задуматься об операции.
Существует огромное количество операций, выполняемых при продольном плоскостопии или плоско-вальгусной деформации стоп. В нашей клинике мы проводим операции, которые хорошо зарекомендовали себя в течение длительного времени и широко применяются за рубежом.
Операции при плоскостопии 1-2 ст.
Одной из основных причин развития продольного плоскостопия и плоско-вальгусной деформации стоп является нарушение функции сухожилия задней большеберцовой мышцы.
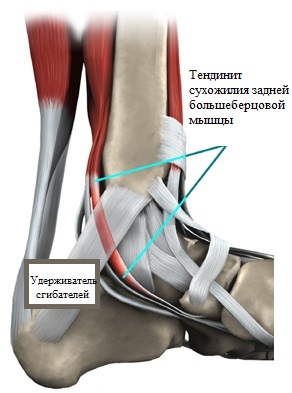
Уникальная функция задней большеберцовой мышцы заключается в том, что она поднимает продольный свод стопы и особым образом и фиксирует это положение при ходьбе. Если функция сухожилия задней большеберцовой мышцы по каким-либо причинам нарушается, развивается продольное плоскостопие.
При начальных стадиях болезни, когда стопа еще эластичная, а пациент молодой, предпочтение отдается наиболее малоинвазивным операциям.
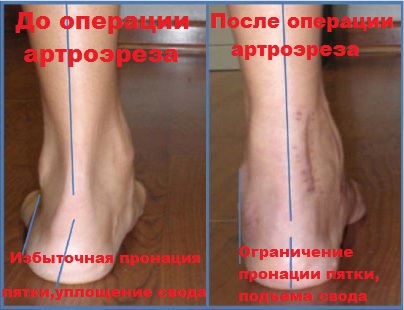
К наиболее малотравматичным операциям, используемым при продольном плоскостопии или плоско-вальгусной деформации стоп и дающей отличный результат, можно отнести подтаранный артроэрез. Суть операции заключается в ведении специального имплантата в область сустава между пяточной и таранной костью.
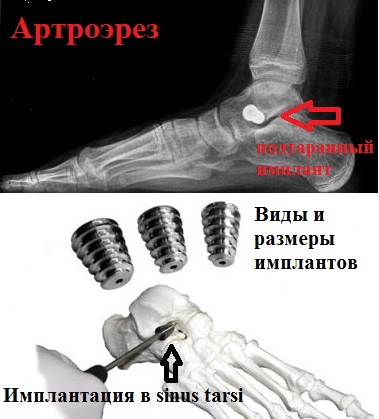
При продольном плоскостопии или плоско-вальгусной деформации наблюдается гиперпронация пятки, связанная с нестабильностью и ослаблением связок подтаранного сустава. Введенный вблизи подтаранного сустава имплантат блокирует пронацию пятки, в результате чего наблюдается коррекция высоты продольного свода.

Клинически пациенты отмечают снижение боли и усталости при ходьбе, восстановление нормальной походки, а также устранение всяческих ограничений в подборе и ношении обуви.
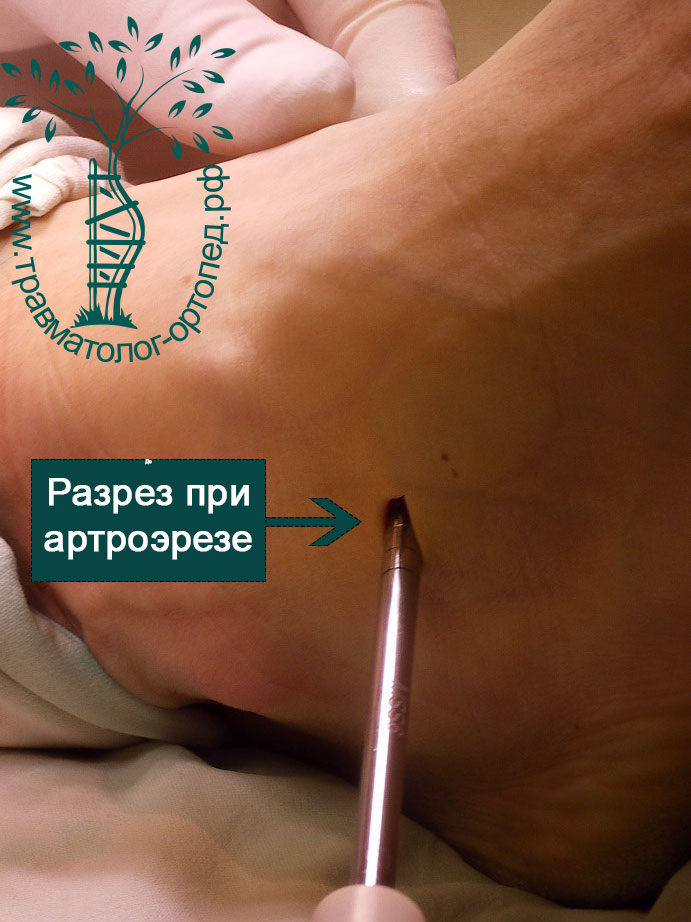
Артроэрез обычно комбинируют с операциями на сухожилии задней большеберцовой мышцы. Если имеет место тендинит или воспаление сухожилия, выполняется его малоинвазивный дебридмент. Целью операции является удаление утолщенных, воспаленных и поврежденных тканей в области сухожилия.
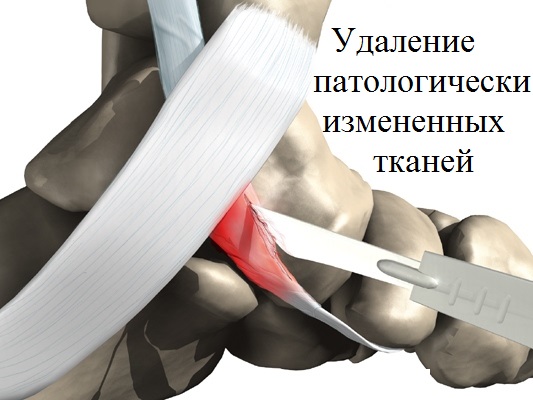
Операцию проводят малоинвазивно через небольшие разрезы с применением артроскопии. После операции значительно снижается болевой синдром, а также уменьшается риск дегенеративного разрыва сухожилия задней большеберцовой мышцы.
При разрыве сухожилия задней большеберцовой мышцы понадобится его восстановление. При обычных разрывах накладывается специальный шов на сухожилие, в тех случаях, когда ткань сухожилия имеет значительные патологические изменения, может потребоваться его протезирование (замена) трансплантатом.
Иногда сухожилие задней большеберцовой мышцы претерпевает настолько значительные дегенеративные изменения, что восстановление его бесперспективно. В таких случаях хирург пересаживает на ладьевидную кость сухожилие другой мышцы взамен поврежденного сухожилия задней большеберцовой мышцы.
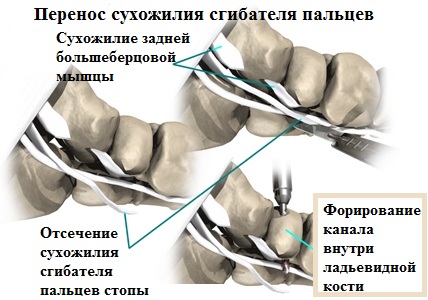
Для этих целей используется сгибатель пальцев стопы. После того как перенесенное сухожилие сгибателей пальцев прирастает к ладьевидной кости стопы, оно начинает в полной мере работать вместо поврежденного сухожилия задней большеберцовой мышцы и выполнять вместо него функцию по поддержке продольного свода стопы.
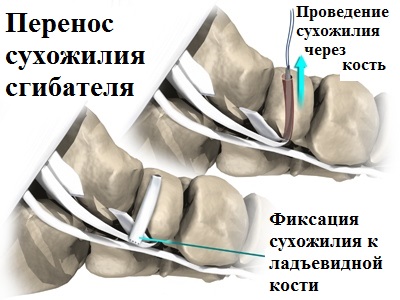
Наиболее часто применяемым хирургическим вмешательством при лечении продольного плоскостопия, причиной которого стало наличие добавочной ладьевидной кости, является операция подтаранного артроэреза в комбинации с рефиксацией сухожилия задней большеберцовой мышцы. При этом добавочная косточка и воспаленные болезненные ткани вокруг нее удаляются, а сухожилие задней большеберцовой мышцы, которое прикрепляется к добавочной кости, отсекается и переносится на основную ладьевидную кость.
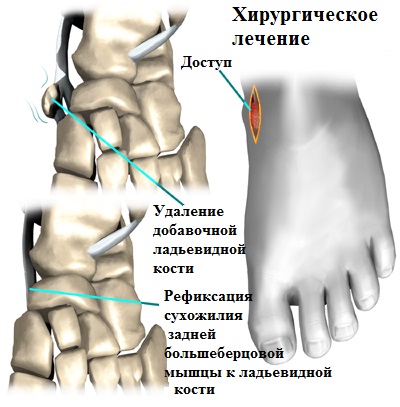
Для фиксации сухожилия задней большеберцовой мышцы могут потребоваться специальные анкерные фиксаторы или интерферентные винты. Фиксаторы этих типов позволяют прочно прикрепить к ладьевидной кости перемещенное сухожилие до его полного с ней сращения.
У пациентов после операции отмечается восстановление высоты свода стопы, нормализация походки, а также купирование болевого синдрома, вызванного наличием крупной добавочной кости в области свода стопы.
Операции при плоскостопии 2-3 ст.
В лечении продольного плоскостопия или плоско-вальгусной деформации стоп, особенно у молодых пациентов, также применяются различные корригирующие остеотомии. Остеотомия — это операция, при которой специальными инструментами пересекается кость, отломки смещаются и фиксируются в новом более выгодном положении.
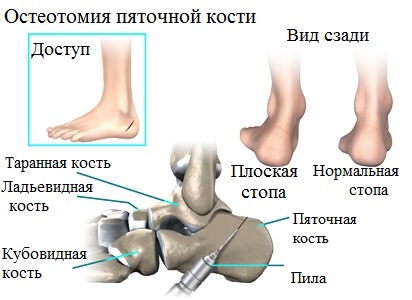
Целью операции является устранение деформации. Остеотомии более предпочтительны в отличие от артродеза, особенно у молодых пациентов с небольшой деформацией и не сильно разрушенными суставами стопы. Артродез — это фактически иссечение сустава с последующим сращением костей составляющих его.
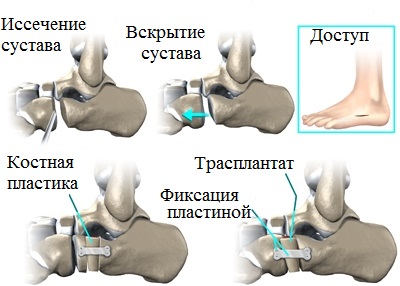
Артродез — это вынужденная операция, и выполняют ее только тогда, когда другие виды операций уже не смогут помочь пациенту. В ортопедии при продольном плоскостопии и плоско-вальгусной деформации стоп применяются различные виды остеотомий и артродезов одного или нескольких суставов стопы.
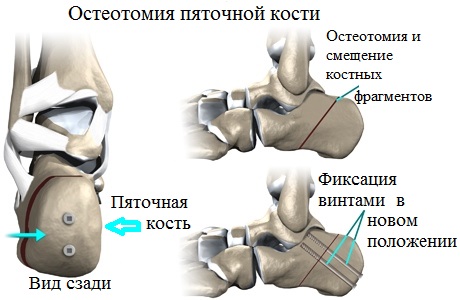
При выборе операции хирург принимает во внимание множество факторов и индивидуальных особенностей пациента. Например, в практике часто встречается сочетание продольного и поперечного плоскостопия, проявляющегося вальгусной деформацией первого пальца стопы. В таких случаях оперативное вмешательство должно быть направлено на устранение всех видов деформаций.
Операции при плоскостопии 4 ст.
И наконец, в случае фиксированного ригидного продольного плоскостопия с сильной деформацией требуется выполнение так называемого тройного артродеза. Тройной артродез наиболее оправдан для лечения пациентов с плоскостопием на поздних стадиях. Эта операция является своеобразным «золотым стандартом» в лечении деформации стоп. Этот тип операций позволяет избавить пациентов от сильной боли, вызванной артрозом суставов стопы. При тройном артродезе замыкаются пяточно-таранный, таранно-ладьевидный и пяточно-кубовидный сустав.
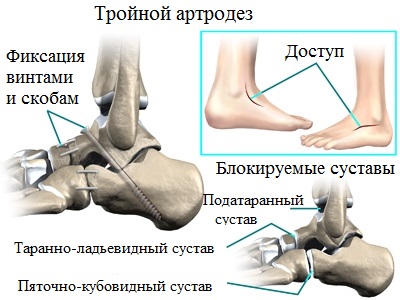
В связи с тем, что во время операции, изношенные воспаленные суставы иссекаются, пациент отмечает значительное уменьшение болевого синдрома. Операция позволяет не только устранить деформацию, но и восстановить и надежно зафиксировать продольный свод стопы. Успех операции по артродезу суставов стопы также во многом зависит от качества используемых фиксаторов. Во время операции применяется широкий спектр металлофиксаторов (спицы, скобы, винты, пластины) различных размеров и форм.
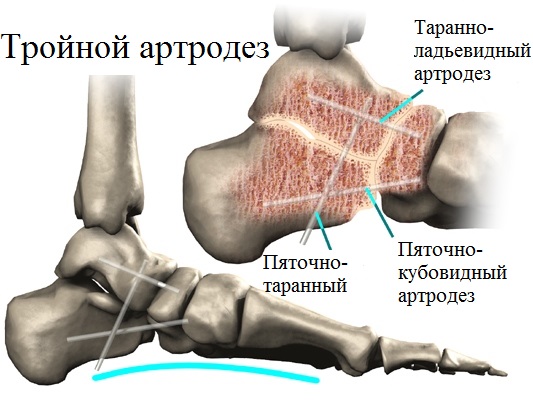
В нашей клинике используются только современные высокотехнологичные иностранные фиксаторы, которые надежно удерживают кости стопы в заданном положении до их полного сращения. Все фиксаторы специально предназначены для операций на стопе.
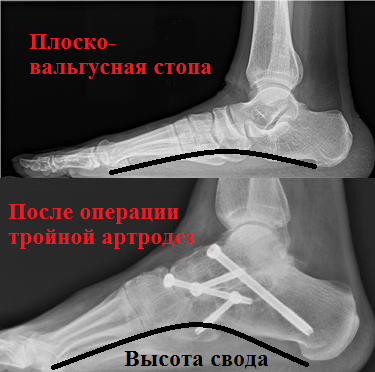
В заключение стоит отметить, что ввиду огромного разнообразия хирургических вмешательств, применяемых при плоскостопии, окончательное решение о виде и объеме операции принимает хирург совместно с пациентом.
Оптимального результата в лечение продольного плоскостопия и плоско-вальгусной деформации стоп можно добиться только при условии тесного взаимодействия врача и пациента.
Источник
Ïîõîäêà è îñàíêà ÷åëîâåêà çàâèñÿò îò òðåõ ôàêòîðîâ — â ïåðâóþ î÷åðåäü îò ñîñòîÿíèÿ îïîðíî-äâèãàòåëüíîãî àïïàðàòà, âî âòîðóþ îò ôóíêöèîíèðîâàíèÿ ÖÍÑ è âîçìîæíîñòè ðåãóëÿöèè ïîçû è ñõåìû äâèæåíèÿ, è â òðåòüþ î÷åðåäü îò âçàèìîñâÿçè è âçàèìîäåéñòâèÿ ýòèõ ñèñòåì (ÎÏÀ è ÖÍÑ).
Îïîðíî-äâèãàòåëüíûé àïïàðàò ïðåäñòàâëÿåò ñîáîé ðÿä êèíåìàòè÷åñêèõ öåïî÷åê êîñòíî-ìûøå÷íûõ ðû÷àãîâ, ñîåäèíåííûå øàðíèðàìè — ñóñòàâàìè.
1 óðîâåíü — ñòîïû, íàõîäÿòñÿ âíèçó ïîä äëèííûì ñî÷ëåíåíèåì, ñîñòîÿùèì èç íèæíèõ êîíå÷íîñòåé, ïîçâîíî÷íîãî ñòîëáà è ãîëîâû. Âñå èçìåíåíèÿ, ïðîèñõîäÿùèå íà ýòîì óðîâíå, íåèçáåæíî ïåðåäàþòñÿ ââåðõ äî ïîñëåäíåãî çâåíà ñî÷ëåíåíèÿ, âûçûâàÿ ðàçíîîáðàçíûå èçìåíåíèÿ âî ïðîñòðàíñòâåííîì ðàñïîëîæåíèè ñåãìåíòîâ, âêëþ÷åíèè è áëîêèðîâàíèè ãðóïï ìûøö, íàðóøåíèÿ öèêëà õîäüáû. Ïåðèôåðè÷åñêèå íåðâíûå îêîí÷àíèÿ â ðåçóëüòàòå ïåðåäàþò èìïóëüñû îá ýòèõ èçìåíåíèÿõ, è ÖÍÑ îöåíèâàåò íîâóþ ñèòóàöèþ è îòäàåò ïðèêàçû î êîððåêöèè ïîçû, ïîõîäêè, áàëàíñà, âûðàáîòêå êîìïåíñàòîðíûõ ìåõàíèçìîâ è ò.ä.
Òàêèì îáðàçîì, ëþáûå íàðóøåíèÿ ñòîïû, à òàêæå âìåøàòåëüñòâà â ñòîïó âûçûâàþò öåëûé ñïåêòð èçìåíåíèé, è ÷åì áîëåå ðàäèêàëüíûå èçìåíåíèÿ èëè âìåøàòåëüñòâà, òåì ÿð÷å ýòè èçìåíåíèÿ.
ÁÈÎÌÅÕÀÍÈÊÀ ØÀÃÀ
Ïðèðîäíàÿ êîíñòðóêöèÿ ñòîïû ÷åëîâåêà äàåò íàì âîçìîæíîñòü ñ íàèìåíüøèìè ïîòåðÿìè äëÿ îïîðíî-äâèãàòåëüíîãî àïïàðàòà (ÎÄÀ) ïåðåäâèãàòüñÿ íà äâóõ íîãàõ. Íî, ê ñîæàëåíèþ, ñòðîåíèå ñòîïû íå áûëî ïðåäíàçíà÷åíî äëÿ õîäüáû ïî ðîâíûì ïðÿìûì ïîâåðõíîñòÿì,àñôàëüòîâóþ è áåòîííóþ ïîâåðõíîñòü äîðîã, ïî êîòîðûì ìû õîäèì, òåì áîëåå â îáóâè êàê òàêîâîé, îñîáåííî, óçêîé è æåñòêîé, à òàêæå íà âûñîêèå øïèëüêè è ïðî÷èå îáóâíûå «èçûñêè».
 ïîëîæåíèè ñòîÿ ÷åëîâåê íàãðóæàåò êàæäóþ ñâîþ ñòîïó ðîâíî ïîëîâèíîé âåñà ñâîåãî òåëà. Âî âðåìÿ õîäüáû íà ñòîïó äàâèò ïîëíûé âåñ òåëà, âî âðåìÿ áåãà ýòî äàâëåíèå ìíîãîêðàòíî óñèëèâàåòñÿ.
Öèêë õîäüáû ïîëíûé êîìïëåêñ äâèæåíèé îò êîíòàêòà ïÿòêè ñòîïû îïîðû äî ñëåäóþùåãî êîíòàêòà ýòîé æå ïÿòêè. Ïîëíûé öèêë ñîñòîèò èç äâîéíîãî øàãà, âêëþ÷àþùåãî 2 îäèíî÷íûõ (êîðîòêèõ) øàãà. Îäèíî÷íûé øàã, â ñâîþ î÷åðåäü, ñîñòîèò èç äâóõ ïðîñòûõ øàãîâ, çàäíåãî è ïåðåäíåãî. Êîðîòêèé øàã ïðè õîäüáå — ýòî ðàññòîÿíèå ìåæäó òî÷êîé îïîðû ïÿòêè îäíîé íîãè è öåíòðîì îïîðû ïÿòêè êîíòðàëàòåðàëüíîé íîãè.
Ïîëíûé öèêë õîäüáû äëÿ êàæäîé íîãè ñîñòîèò èç ôàçû îïîðû (60% îò öèêëà äâîéíîãî øàãà) è ôàçû ïåðåíîñà (40%). Èìååòñÿ 2 âèäà îïîðû ïðè ïîëíîì öèêëå õîäüáû: äâîéíàÿ îïîðà îïîðà äâóìÿ íîãàìè; îäèíàðíàÿ îïîðà òîëüêî îäíîé íîãîé.
Ó çäîðîâîé ñòîïû äîëæíû áûòü òðè òî÷êè îïîðû: ïÿòî÷íûé áóãîð, ãîëîâêà ïåðâîé è íàðóæíàÿ ïîâåðõíîñòü ïÿòîé ïëþñíåâîé êîñòè. Ñòîïà êàê áû ïåðåêàòûâàåòñÿ ñ ïÿòêè íà íîñîê, ïî âíåøíåé ñòîðîíå, îïèðàÿñü ñíà÷àëà íà ïÿòóþ ïëþñíåâóþ êîñòü, à çàòåì, íà 1-ûé ïëþñíå-ôàëàíãîâûé ñóñòàâ.
Çäîðîâàÿ ñòîïà ñëóæèò ìîùíûì àìîðòèçàòîðîì ïðè óäàðíûõ íàãðóçêàõ, ñìÿã÷àÿ èõ âîçäåéñòâèå íà êîñòè, âíóòðåííèå îðãàíû, ãîëîâíîé ìîçã è äàæå íèæíþþ ÷åëþñòü.
Ïåðåêàò ñòîïû íà÷èíàåòñÿ ñ ôàçû îïîðû íà ïÿòêó. Êîíòàêò ïÿòêè ñ îïîðîé ïðîèñõîäèò íåñêîëüêî ëàòåðàëüíåå ñåðåäèíû çàäíåãî îòäåëà ñòîïû, ýòî ïðèâîäèò ê ïîÿâëåíèþ âàëüãèçèðóþùåãî âåêòîðà ñèëû, äåéñòâóþùåé íà ïîäòàðàííûé ñóñòàâ â íà÷àëå ðåàêöèè îïîðû. Âñÿ ïÿòî÷íàÿ êîñòü ñìåùàåòñÿ â ëàòåðàëüíîì íàïðàâëåíèè, à åå ïåðåäíèé îòäåë íàêëîíÿåòñÿ â ïîäîøâåííîì íàïðàâëåíèè. Ïÿòî÷íàÿ êîñòü âûâîðà÷èâàåòñÿ íàðóæó èç-ïîä ãîëîâêè òàðàííîé êîñòè, êîòîðàÿ ñìåùàåòñÿ êíóòðè è, óâëåêàÿ çà ñîáîé ìàëîáåðöîâóþ êîñòü, îêàçûâàåò äàâëåíèå íà áîëüøåáåðöîâóþ. Ýòî äâèæåíèå â ïîäòàðàííîì ñóñòàâå íàçûâàåòñÿ ýâåðñèåé.  ýòî âðåìÿ ïðîèñõîäèò ïåðåäíèé òîë÷îê.
Ïîñëå ôàçû îïîðû íà ïÿòêó íàñòóïàåò ôàçà ïîëíîé îïîðû. Ñòîïà ïîä äåéñòâèåì âåñà òåëà îêàçûâàåòñÿ ïðèæàòîé ê çåìëå, à ïëîùàäü êîíòàêòà äîñòèãàåò ìàêñèìóìà. Ïëîòíàÿ ôèêñàöèÿ ñòîïû ê ïîâåðõíîñòè ïîçâîëÿåò îñóùåñòâèòü ñìåùåíèå ãîëåíè ïî áëîêó òàðàííîé êîñòè âî ôðîíòàëüíîé ïëîñêîñòè êïåðåäè. Íà ïðîòÿæåíèè ïåðèîäà îïîðû âñåé ñòîïîé â êîíòàêò ñ îïîðîé ïîñòåïåííî âñòóïàþò ïàëüöû. Ïî ìåðå îòðûâà ïÿòêè îò îïîðû ïàëüöû íà÷èíàþò ðàçãèáàòüñÿ â ïëþñíå-ôàëàíãîâûõ ñóñòàâàõ.
 ôàçå îäèíàðíîé îïîðû ñâîä ñòîïû ñíèæàåòñÿ äî ñâîåé ìèíèìàëüíîé âûñîòû, à ïëîùàäü îïîðû äîñòèãàåò ìàêñèìóìà. Ñíèæåíèå ñâîäà ïðåäñòàâëÿåò ñîáîé ðåçóëüòàò àìîðòèçàöèè íàãðóçêè, ïðèëîæåííîé ê ñòîïå, è âîñïðîèçâåäåíèå óïðóãîãî ñîñòîÿíèÿ äëÿ òîãî, ÷òîáû îòòîëêíóòüñÿ îò îïîðû. Ïðè îòòàëêèâàíèè ôîðìèðóåòñÿ çàäíèé òîë÷îê.
Âî âðåìÿ ôàçû çàäíåãî òîë÷êà ïðîèñõîäèò äâèæåíèå, íàçûâàåìîå èíâåðñèåé ñòîïû. Ñ ìîìåíòà îòðûâà ïÿòêè íà÷èíàåòñÿ íàòÿæåíèå ïîäîøâåííîãî àïîíåâðîçà. Ýòîò ïðîöåññ íîñèò íàçâàíèå «ýôôåêò ëåáåäêè». Íàòÿãèâàåìîé ÷àñòüþ ÿâëÿåòñÿ ñàì àïîíåâðîç, à ãîëîâêè ïëþñíåâûõ êîñòåé âûñòóïàþò â êà÷åñòâå áàðàáàíà ëåáåäêè. Íàòÿæåíèå àïîíåâðîçà ïðîèñõîäèò îäíîâðåìåííî ñ íàïðÿæåíèåì òðåõãëàâîé ìûøöû ãîëåíè. Ïÿòî÷íàÿ êîñòü îêàçûâàåòñÿ ðàñòÿíóòîé â äâóõ íàïðàâëåíèÿõ, ÷òî ïðèâîäèò ê ñòàáèëèçàöèè ñòîïû è ïðèäàåò íåîáõîäèìóþ æåñòêîñòü, ÷òîáû âûïîëíèòü ôóíêöèþ ðû÷àãà ïðè îòòàëêèâàíèè îò îïîðû.
 ðåçóëüòàòå èíâåðñèè íà ïîäòàðàííûé ñóñòàâ äåéñòâóåò âàðèçèðóþùèé âåêòîð ñèëû, ïðè ýòîì âñÿ ïÿòî÷íàÿ êîñòü ñîâåðøàåò äâèæåíèå âíóòðü, â ìåäèàëüíîì íàïðàâëåíèè, à òàðàííàÿ êîñòü îòêëîíÿåòñÿ êíàðóæè. Ýòè äâèæåíèÿ íà÷èíàþòñÿ ïðè îòðûâå ïÿòêè îò îïîðû è îêàí÷èâàþòñÿ â ìîìåíò ïîëíîãî îòðûâà ïàëüöåâ îò îïîðû.
Èäåàëüíàÿ ñòîïà õàðàêòåðèçóåòñÿ íåéòðàëüíûì ïîëîæåíèåì òàðàííîãî ñóñòàâà â ñåðåäèíå îïîðíîé ôàçû. Ýòî íåéòðàëüíîå ïîëîæåíèå òðåáóåò íåçíà÷èòåëüíîé ìûøå÷íîé àêòèâíîñòè äëÿ ñîçäàíèÿ ðàâíîâåñèÿ è îáåñïå÷èâàåò ýôôåêòèâíîå ïîãëîùåíèå óäàðíîé ñèëû è ïðîäâèæåíèå âïåðåä.
Ïðîáëåìû áèîìåõàíè÷åñêîãî õàðàêòåðà âîçíèêàþò â ðåçóëüòàòå ÷ðåçìåðíîé èëè îãðàíè÷åííîé ïðîíàöèè âî âðåìÿ îïîðíîé ôàçû.
ÏÐÎÍÀÖÈß È ÑÓÏÈÍÀÖÈß
Èìåííî ñòîïà ïðèíèìàåò íà ñåáÿ ïåðâûé «óäàð» ïðè õîäüáå. Âî âðåìÿ îïîðû íà âñþ ñòîïó ïðîèñõîäèò ïðîíàöèÿ, íåîáõîäèìàÿ äëÿ àìîðòèçàöèè è àäàïòàöèè ñòîïû ê ïîâåðõíîñòè. Âî âðåìÿ îïîðû íà ïåðåäíèé îòäåë ñòîïà ñòàíîâèòñÿ æåñòêîé, ïðîèñõîäèò ñóïèíàöèÿ, èëè, ïðîùå ãîâîðÿ, çàäíèé òîë÷îê.
 íîðìå, â ôàçå ïðîíàöèè ñòîïà ñòàíîâèòñÿ ìÿãêîé, à â ôàçå ñóïèíàöèè òâåðäîé.  ñëó÷àå æå äåôîðìèðîâàííûõ ñòîï, êàðòèíà ñóùåñòâåííî ìåíÿåòñÿ. Óñëîâíî ìîæíî âûäåëèòü äâå îñíîâíûå äåôîðìàöèè ñòîïû:
— ãèïåðïðîíèðîâàííàÿ ñòîïà (÷ðåçìåðíàÿ ïðîíàöèÿ ñòîïû);
— ïîëàÿ ñòîïà (æåñòêàÿ, ïîñòîÿííî «ñóïèíèðîâàííàÿ» ñòîïà).
Ïðîíèðîâàííàÿ ñòîïà
Ïðîíàöèÿ çäîðîâîé ñòîïû îáåñïå÷èâàåò ïðàâèëüíûé øàã çà ñ÷åò áîëüøîãî êîëè÷åñòâà çàäåéñòâîâàííûõ ñóñòàâîâ, ìûøö è ñóõîæèëèé, âïëîòü äî êîëåíà è áåäðà.  íîðìå ïðîíàöèÿ ñòîïû ñîñòàâëÿåò ïîðÿäêà 5 ãðàäóñîâ. Ñàìîå íåáîëüøîå èçìåíåíèå ñòåïåíè ïðîíàöèè ñòîïû ìîìåíòàëüíî ïîâëå÷åò çà ñîáîé âîçíèêíîâåíèå êîìïåíñàòîðíûõ ïðîöåññîâ â ãîëåíîñòîïå, êîëåíå, òàçîáåäðåííûõ ñóñòàâàõ è ïîÿñíè÷íî-êðåñòöîâûõ îòäåëàõ ñïèíû.
Ãèïåðïðîíàöèÿ ñîïðîâîæäàåòñÿ ñíèæåíèåì âíóòðåííåãî ïðîäîëüíîãî ñâîäà ñòîïû. È ÷åì áîëåå âûðàæåíà ñòåïåíü ãèïåðïðîíàöèè ñòîïû, òåì áîëåå ñèëüíîé áóäåò íàãðóçêà íà îïîðíî-äâèãàòåëüíóþ ñèñòåìó.
Ïðè òàêîé äåôîðìàöèè ïÿòêà îòêëîíåíà êíàðóæè, à âíóòðåííÿÿ ëîäûæêà çàâàëèâàåòñÿ âíóòðü. Â ñòîïå ïðîèñõîäèò ïîäâûâèõ âñåõ ñóñòàâîâ ïëþñíû ñòîïû, à êîñòè ïðåäïëþñíû îòêëîíÿþòñÿ êíàðóæè. Ýòî ïðèâîäèò ê ïåðåãðóçêå âñåãî âíóòðåííåãî êðàÿ ñòîïû, ê ñìåùåíèþ êîñòåé ñòîïû è ãîëåíîñòîïà, ðàñòÿæåíèþ ñâÿçîê, ñóõîæèëèé, íåïîñðåäñòâåííî êàïñóë ñóñòàâîâ.
Íà ñòîïàõ ïîÿâëÿþòñÿ ìîçîëè ïîä ãîëîâêîé ïåðâîé ïëþñíåâîé êîñòè è ïîä ïåðâûì ïàëüöåì. Ïðîãðåññèðóÿ, ãèïåðïðîíàöèÿ ïðèâåäåò ê äåôîðìàöèè ïåðåäíåãî îòäåëà ñòîïû — óâåëè÷åíèþ êîñòî÷êè, îòêëîíåíèþ ïåðâîãî ïàëüöà â ñòîðîíó îñòàëüíûõ, îáðàçîâàíèþ ïÿòî÷íîé øïîðû.
Êðîìå òîãî, äëÿ êîìïåíñàöèè äåôîðìàöèé, ÖÍÑ íà÷èíàåò èñêàòü ïîääåðæêó â äðóãèõ ìåñòàõ áëèçëåæàùèõ ìûøöàõ è ñóñòàâàõ, íå ðàññ÷èòàííûõ íà ïîäîáíûå äîïîëíèòåëüíûå íàãðóçêè.
Ñóïèíèðîâàííàÿ ñòîïà
Íîðìàëüíàÿ ñóïèíàöèÿ ñîñòàâëÿåò ïîðÿäêà 5 ãðàäóñîâ. Ãèïåðñóïèíèðîâàííàÿ, æåñòêàÿ, ïîëàÿ ñòîïà ìíîãèìè îøèáî÷íî âîñïðèíèìàåòñÿ êàê ñòîïà ñ âûñîêèì ïîäúåìîì -êðàéíå âûñîêàÿ àðêà ñâîäà ñòîïû äëÿ íåñïåöèàëèñòà äåéñòâèòåëüíî âûãëÿäèò êàê âûñîêèé ïîäúåì.
Ó ïîëîé ñòîïû ïîíèæåíà ïðèñïîñîáëÿåìîñòü ïåðåäíåãî îòäåëà ê ïîâåðõíîñòè, â ðåçóëüòàòå ÷åãî óäàðíàÿ ñèëà øàãà áåç ñìÿã÷åíèÿ ïåðåõîäèò âûøå: â êîëåííûé ñóñòàâ è, êàê ïî öåïî÷êå, âïëîòü äî øåéíîãî îòäåëà ïîçâîíî÷íèêà, ÷òî ìîæåò âûçûâàòü ãîëîâíûå áîëè.  ñëó÷àå ïîäîáíîé äåôîðìàöèè â ôàçå ïîëíîé îïîðû íà âñþ ñòîïó íå ïðîèñõîäèò àìîðòèçàöèè, à, ñîîòâåòñòâåííî, è àäàïòàöèè ñòîïû ïîä ïîâåðõíîñòü.
Ó ïîëîé ñòîïû ïÿòêà óõîäèò âíóòðü, àðêà ñâîäà ñòàíîâèòñÿ âûøå, îïîðà ïðîèñõîäèò íà íàðóæíûé êðàé ñòîï. Ïåðåäíèé îòäåë òàêîé ñòîïû ïëîõî èëè âîîáùå íå ïðèñïîñàáëèâàåòñÿ ê îïîðå, îòñóòñòâóåò àìîðòèçàöèÿ.
Âñëåäñòâèå ñîîòâåòñòâóþùåé ïîñòàíîâêè ñòîïû ìîçîëè âîçíèêàþò ïîä ãîëîâêîé ïÿòîé ïëþñíåâîé êîñòè, à òàê êàê îòòàëêèâàíèå îò ïîâåðõíîñòè ïðîèñõîäèò ïåðâûì ïàëüöåì, òî è íà íåì ðàçâèâàåòñÿ ãèïåðêåðàòîç â ðàéîíå ñðåäíåé è äèñòàëüíîé ôàëàíãè.
Òàê æå, êàê è ïðè ïðîíèðîâàííîé, ó ñóïèíèðîâàííîé ñòîïû ïðîèñõîäèò èñêðèâëåíèå ïåðâîãî ïàëüöà è åãî îòêëîíåíèå â ñòîðîíó îñòàëüíûõ ñ äåôîðìàöèåé ïåðâîãî ïëþñíå-ôàëàíãîâîãî ñóñòàâà, íî ïðè äàííîé ñòîïå ÷àùå âîçíèêàåò ìîëîòêîîáðàçíàÿ äåôîðìàöèÿ âòîðîãî, òðåòüåãî è ÷åòâåðòîãî ïàëüöåâ. Áîëåâîé ñèíäðîì ïðè ïîëîé ñòîïå âîçíèêàåò ïî íàðóæíîé ïîâåðõíîñòè ãîëåíè, òàêæå ÷àùå âîçíèêàþò áîëè â íàðóæíîé ïîâåðõíîñòè áåäðà.
ÏËÎÑÊÎÑÒÎÏÈÅ
Òàêîé ïîïóëÿðíûé äèàãíîç êàê ïëîñêîñòîïèå â ñèëó ðàñïðîñòðàíåííîñòè óæå äàâíî íå ïðèâëåêàåò ê ñåáå äîëæíîãî âíèìàíèÿ. Îäíàêî íå âñå òàê áåçîáèäíî, êàê êàæåòñÿ. Äëÿ òîãî, ÷òîáû îñîçíàòü âåñü ìàñøòàá êàòàñòðîôû, íåîáõîäèìî ïîíèìàòü, ÷òî ñòîïà ýòî îñíîâíîé îïîðíûé îòäåë íèæíåé êîíå÷íîñòè, íà êîòîðûé ïðèõîäèòñÿ îãðîìíàÿ íàãðóçêà.
Ñâîä ñòîïû îðèåíòèðîâàí â ïðîäîëüíîì è ïîïåðå÷íîì ïîëîæåíèÿõ, îò÷åãî èõ åùå íàçûâàþò ïðîäîëüíûì è ïîïåðå÷íûì ñâîäàìè. Âûñîòà ñâîäà è â ïðîäîëüíîì, è â ïîïåðå÷íîì íàïðàâëåíèÿõ óäåðæèâàþòñÿ çà ñ÷åò ðàçíîîáðàçíûõ ìûøö è ñâÿçîê ñòîïû, ñãèáàòåëåé ïàëüöåâ, è ïîäîøâåííîãî àïîíåâðîçà.
Âèäû ïëîñêîñòîïèÿ è åãî ñòåïåíè
Ïëîñêîñòîïèå ìîæåò áûòü âðîæäåííûì èëè ïðèîáðåòåííûì.  ïåðâîì ñëó÷àå ïðè÷èíû êðîþòñÿ â ïàòîëîãèÿõ âíóòðèóòðîáíîãî ðàçâèòèÿ ñòîï ïëîäà.Ïðè÷èí æå ïðèîáðåòåííîãî ïëîñêîñòîïèÿ äîâîëüíî ìíîãî, èõ ìîæíî ðàçäåëèòü íà äâå ãðóïïû:
Íåïîäõîäÿùàÿ îáóâü, èçáûòî÷íûé âåñ, òðàâìû (ïåðåëîìû êîñòåé ïåðåäíåãî îòäåëà ñòîïû, íåïðàâèëüíî ñðîñøèåñÿ ïåðåëîìû ëîäûæåê) ìîãóò ïðèâåñòè ê äåôîðìàöèè ñòîïû â âèäå ïëîñêîñòîïèÿ.
Ñëàáîñòü ìûøö è ñâÿçîê è/èëè ðåçêîå èçìåíåíèå îáðàçà æèçíè ñ ìàëîïîäâèæíîãî íà àêòèâíûé.
Ïðèîáðåòåííîå ïëîñêîñòîïèå ìîæåò áûòü òðàâìàòè÷åñêèì, ïàðàëèòè÷åñêèì è ðàõèòè÷åñêèì. Ýòè âèäû âñòðå÷àþòñÿ îòíîñèòåëüíî ðåäêî, â îòëè÷èå îò «ïîïóëÿðíîãî» ñòàòè÷åñêîãî ïëîñêîñòîïèÿ. Ñòåïåíü ïëîñêîñòîïèÿ îïðåäåëÿåòñÿ ïî ðàçìåðó óãëà ñâîäà ñòîïû.
Äåôîðìàöèÿ ñòîïû ïðè ïëîñêîñòîïèè ïðîõîäèò òðè ýòàïà.  íà÷àëüíîé, ïåðâîé ñòåïåíè ïëîñêîñòîïèå íàçûâàþò ñëàáîâûðàæåííûì. Îíî ìîæåò ñîïðîâîæäàòüñÿ íåçíà÷èòåëüíûì èçìåíåíèåì âíåøíåãî âèäà ñòîïû, à òàêæå òóïîé áîëüþ â ñòîïå è ïåðåäíåé ïîâåðõíîñòè ãîëåíè. Ïîñëå îòäûõà íåïðèÿòíûå îùóùåíèÿ ïðîõîäÿò.
Íà âòîðîì ýòàïå ðàçâèâàåòñÿ ïåðåìåæàþùååñÿ, óìåðåííî âûðàæåííîå ïëîñêîñòîïèå, ñîïðîâîæäàþùååñÿ áîëåå ñóùåñòâåííûì èçìåíåíèåì âèäà ñòîïû. Ê êîíöó äíÿ ñâîäû ñòîïû ïîíèæàþòñÿ, íî ïîñëå îòäûõà ïðèíèìàþò íîðìàëüíîå ïîëîæåíèå. Òàêæå ïîñëå îòäûõà ïðîõîäèò áîëü, âîçíèêàþùàÿ â ïîäîøâå ñòîïû, ïðåäïëþñíåâîé çîíå è ìûøöàõ ãîëåíè. Íà ýòó ôàçó óêàçûâàåò ïîÿâèâøèåñÿ êîñîëàïîñòü è ãðóçíîñòü ïîõîäêè.
Íà òðåòüåì ýòàïå íàðóøàåòñÿ âçàèìíîå ðàñïîëîæåíèå êîñòåé, âåäóùåå ê ïåðåíàïðÿæåíèþ ñâÿçîê. Äåôîðìàöèÿ ïåðåõîäèò â ôàçó âûðàæåííîãî ïëîñêîñòîïèÿ. Â ýòîé ôàçå, êîãäà ñòîïà óæå ïîëíîñòüþ äåôîðìèðîâàíà, ïðîèñõîäèò íàðóøåíèå ðàáîòû âñåé îïîðíî-äâèãàòåëüíîé ñèñòåìû.
Äåôîðìàöèè ñâîäà ñòîïû òàêæå äåëÿòñÿ íà ïðîäîëüíîå ïëîñêîñòîïèå è ïîïåðå÷íîå.
Ïðè ïîïåðå÷íîì ïëîñêîñòîïèè ïåðåäíèé îòäåë ñòîïû ñòàíîâèòñÿ øèðå, ïåðâûé ïàëåö îòêëîíÿåòñÿ â ñòîðîíó îñòàëüíûõ ÷åòûðåõ, êîòîðûå, â ñâîþ î÷åðåäü, ïðèîáðåòàþò ìîëîòêîîáðàçíóþ ôîðìó. Ïîÿâëÿþòñÿ «íàòîïòûøè», êîñòî÷êà ó ïåðâîãî ïàëüöà ñòàíîâèòñÿ áîëåå âûðàæåííîé.
Ïåðâàÿ ñòåïåíü òàêîé äåôîðìàöèè íàïîìèíàåò î ñåáå ïåðèîäè÷åñêèì âîçíèêíîâåíèåì áîëåé â ïåðåäíåé ÷àñòè ñòîï. Êàê ïðàâèëî, âîçíèêàåò â ðåçóëüòàòå ïîâûøåííûõ ôèçè÷åñêèõ íàãðóçîê èëè äëèòåëüíîãî âðåìåíè íà íîãàõ è ïðîõîäèò ïîñëå îòäûõà. Ïðè âòîðîé ñòåïåíè áîëü ëîêàëèçóåòñÿ äîâîëüíî ÷åòêî ïîä ãîëîâêàìè ñðåäíèõ ïëþñíåâûõ êîñòåé, ñòàíîâèòñÿ áîëåå ñèëüíîé è ïðîäîëæèòåëüíîé. Ïðè òðåòüåé ñòåïåíè áîëåçíåííûå îùóùåíèÿ óñèëèâàþòñÿ åùå áîëüøå è ñòàíîâÿòñÿ ïîñòîÿííûìè, ëîêàëèçóÿñü íà ïîäîøâåííîé ïîâåðõíîñòè ñòîïû ïîä ãîëîâêàìè âñåõ ïëþñíåâûõ êîñòåé.
Ïðè ïðîäîëüíîì ïëîñêîñòîïèè ãîëåíîñòîïû çàâàëèâàþòñÿ âíóòðü, à ïÿòêà íàðóæó, ïåðâûé ïàëåö òàêæå çíà÷èòåëüíî ñìåùàåòñÿ â ñòîðîíó äðóãèõ, ïîÿâëÿåòñÿ âûïèðàþùàÿ «êîñòî÷êà», âíóòðåííÿÿ ÷àñòü ñòîïû ÷àñòè÷íî èëè ïîëíîñòüþ îïóñêàåòñÿ.
Ñîïðîâîæäàåòñÿ òàêîå ïëîñêîñòîïèå áîëüþ â ñðåäíåé ÷àñòè ñòîïû, óñòàëîñòüþ è íåïðèÿòíûìè îùóùåíèÿìè â ìûøöàõ ãîëåíè âî âðåìÿ õîäüáû è â êîíöå äíÿ, ÷àñòûìè ñóäîðîãàìè èêðîíîæíûõ ìûøö, îãðàíè÷åíèåì ïîäâèæíîñòè â ñóñòàâàõ ñòîï, çàòðóäíåíèÿìè ïðè õîäüáå. Âñå ýòè ñèìïòîìû, êîíå÷íî, âîçíèêàþò íå â îäèí äåíü.
Ïðîäîëüíîå ïëîñêîñòîïèå ïðè ïåðâîé ñòåïåíè íå î÷åíü áåñïîêîèò ÷åëîâåêà — íåñèëüíûå áîëåâûå îùóùåíèÿ ïðè ôèçè÷åñêèõ íàãðóçêàõ è ïîâûøåííàÿ óñòàëîñòü â íîãàõ â êîíöå äíÿ îáû÷íî íå âîñïðèíèìàþòñÿ ñåðüåçíî. Îäíàêî ñòîèò ïðèñëóøàòüñÿ ê ýòèì îùóùåíèÿì.
Ïðè âòîðîé ñòåïåíè áîëè óñèëÿòñÿ, âíåøíèé âèä ñòîïû çàìåòíî ïîìåíÿåòñÿ, âûçûâàÿ óæå òðóäíîñòè ïðè ïîäáîðå îáóâè è óñèëåíèå áîëè, êîòîðûå, ïðàâäà, áóäóò ïðîõîäèòü ïîñëå äëèòåëüíîãî îòäûõà.
Ïðè òðåòüåé ñòåïåíè áîëè óñèëÿòñÿ åùå áîëüøå è ñòàíóò ïîñòîÿííûìè. Ïðè ýòîì áîëåâûå îùóùåíèÿ ðàñïðîñòðàíÿòñÿ íå òîëüêî íà ñòîïó, íî è íà ãîëåíü è ïîÿñíèöó.
ÇÀÊËÞ×ÅÍÈÅ
Ïëîñêîñòîïèå ìîæåò ðàçâèòüñÿ äîâîëüíî áûñòðî â ëþáîì âîçðàñòå, äàæå åñëè ñ òî÷êè çðåíèÿ çäîðîâüÿ è íàñëåäñòâåííîñòè íè÷òî íå ïðåäâåùàëî áåäû. Êðîìå òîãî, øàíñû ïîëó÷èòü òàêóþ äåôîðìàöèþ ñòîï îäèíàêîâî ðàâíû è ó òåõ, êòî âåñü ðàáî÷èé äåíü ïðîâîäèò íà íîãàõ, è ó òåõ, êòî ñèäèò çà îôèñíûì ñòîëîì.
Åñëè âû îáíàðóæèëè âñå èëè õîòÿ áû íåñêîëüêî èç ïåðå÷èñëåííûõ ñèìïòîìîâ, òî íå íàäî íàäåÿòüñÿ, ÷òî ïðîáëåìà ðåøèòñÿ ñàìà. Ñïîñîáíîñòü ê àìîðòèçàöèè äåôîðìèðîâàííîé ñòîïû ñâîäèòñÿ ïðàêòè÷åñêè ê íóëþ, è óäàðíàÿ íàãðóçêà íà÷èíàåò íàïðÿìóþ ïåðåäàâàòüñÿ íà ñóñòàâû íîã è ïîçâîíî÷íèê, à ýòî ÷ðåâàòî ñåðüåçíûìè ïîñëåäñòâèÿìè äëÿ çäîðîâüÿ îðãàíèçìà â öåëîì.
Íåîáõîäèìî òàêæå ó÷èòûâàòü, ÷òî ó âçðîñëûõ ïëîñêîñòîïèå êîíñåðâàòèâíî èçëå÷èòü íåâîçìîæíî, íî äîáèòüñÿ ñòîéêîé ðåìèññèè áåç îïåðàöèè î÷åíü äàæå ðåàëüíî, è ÷åì ðàíüøå âû îáðàòèòå âíèìàíèå íà ñîñòîÿíèå ñâîèõ ñòîï, òåì ëó÷øå áóäåò ðåçóëüòàò êîððåêöèè.
Êîìïëåêñíûé ïîäõîä ïðè êîððåêöèè ïëîñêîñòîïèÿ — ýòî ñàìîå îïòèìàëüíîå ðåøåíèå: ïðàâèëüíûé ïîäáîð îáóâè è èíäèâèäóàëüíûõ îðòîïåäè÷åñêèõ ñòåëåê, è, êîíå÷íî, ìàññàæè, ãèìíàñòèêà äëÿ ñòîï. Êîìïëåêñíûé ïîäõîä ê ïðîáëåìå ïîçâîëèò èçáåæàòü òÿæåëûõ ïîñëåäñòâèé òàêîãî, êàçàëîñü áû, ïóñòÿêîâîãî äèàãíîçà.
Ñïàñèáî, ÷òî äî÷èòàëè äî êîíöà. Ïîÿâèëîñü æåëàíèå ïðîâåðèòü ñâîè ñòîïû? Ñòó÷èòåñü â ëè÷êó èëè ïèøèòå â êîììåíòû.
Источник
