Перелом плюсневой кости остеосинтез
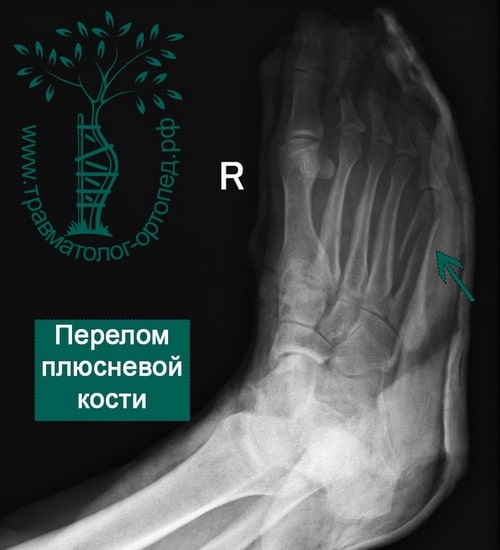
Переломы плюсневых костей – это довольно распространенные травмы стопы, возникающие вследствие прямого удара или непрямого повреждения (скручивание стопы). Многие из этих переломов достаточно просты в лечении и характеризуются благоприятными результатами. Однако в случаях сращения в порочном положении или несращения эти переломы могут стать причиной выраженной метатарзалгии и остеоартрита суставов среднего отдела стопы. Плюсневые кости являются частой локализацией стрессовых переломов и могут сочетаться с повреждениями других частей стопы.
АНАТОМИЯ И ФУНКЦИЯ стопы
+
Плюсневые кости – это короткие несколько изогнутые к тылу трубчатые кости переднего отдела стопы. Каждая кость имеет головку, шейку, диафиз и основание. Каждая плюсневая кость имеет числовое наименование от 1-го до 5-го в направлении изнутри наружу (от самой большой к самой маленькой). Основание каждой плюсневой кости сочленяется с одной или более костями предплюсны, а головка – с проксимальной фалангой пальца. Основания плюсневых костей кроме того сочленяются друг с другом, образуя межплюсневые суставы. В функциональном отношении все пять плюсневых костей являются единым несущим комплексом переднего отдела стопы. Три медиальных луча служат ригидным рычагом, участвующим в ходьбе, а два латеральных луча обеспечивают некоторую мобильность, необходимую, например, при ходьбе по неровной поверхности.
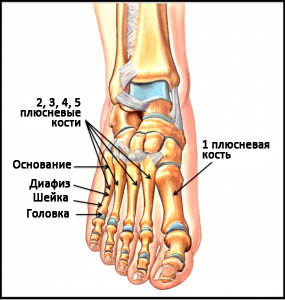
Рис. Анатомия плюсны
Первая плюсневая кость наиболее крупная по сравнению с остальными и является наиболее важной в отношении нагрузки и обеспечения баланса стопы. Сращение в порочном положении или несращение этой кости хуже всего переносится пациентами. Эта кость не имеет общих связок с соседней второй плюсневой костью, поэтому они двигаются независимо друг от друга.
Вторая, третья и четвертая плюсневые кости более тонкие и могут быть зоной локализации стрессового перелома или травматического перелома в результате прямой или непрямой травмы.
Пятая плюсневая кость делится на три зоны, называемые зонами 1, 2 и 3 в направлении от основания к головке.
Зона 1 – это основание пятой плюсневой кости и место прикрепления сухожилия короткой малоберцовой мышцы. В этой зоне возможны отрывные переломы вследствие тяги сухожилия и прикрепляющихся здесь связок.
Зона 2 – это граница метафиза и диафиза 5-ой плюсневой кости. Перелом в этой области называется переломом Джонса, и именно при этом переломе наиболее вероятно формирование ложного сустава вследствие бедного кровоснабжения этой области. Многие из переломов Джонса являются стрессовыми, связанными с повторяющимися перегрузками этой области.
Зона 3 – это диафиз 5-ой плюсневой кости, здесь чаще всего встречаются травматические переломы вследствие прямого удара или скручивания плюсневой кости.
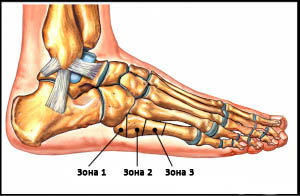
Рис. Зоны 5-ой плюсневой кости. Такое условное деление представляет важность в клиническом плане: переломы в каждой из этих зон характеризуются отличными друг от друга прогнозами и тактикой лечения.
СИМПТОМЫ ПЕРЕЛОМОВ ПЛЮСНЕВЫХ КОСТЕЙ
+
Большинство переломов плюсневых костей возникают в результате травмы, однако встречаются также стрессовые переломы и переломы на фоне нейропатии стопы. Пациенты с травматическими переломами плюсневых костей жалуются на боль, отек, кровоизлияния и боль при пальпации стопы, а также ограничение возможности нагрузки на ногу. За исключением случаев тяжелых травм явных деформаций стопы при переломах плюсневых костей не возникает.
Прямой удар по стопе позволяет предположить поперечный или оскольчатый перелом диафиза, тогда как при скручивающем механизме возникают косые или спиральные переломы.
В ходе физикального обследования врач обращает внимание на точную локализацию болевых ощущений, которая обычно соответствует зоне перелома. Нейрососудистое исследование должно выполняться для оценки чувствительности и кровообращения стопы и пальцев.
Пациентам с подозрением на перелом плюсневых костей назначается рентгенография стопы. Снимки должны захватывать стопу целиком для исключения других повреждений.
На рентгенограммах в боковой проекции оценивается смещение головок плюсневых костей, а косые рентгенограммы позволяют обнаружить переломы с минимальным смещением.
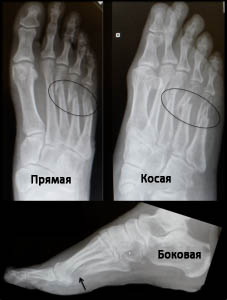
Рис. Переломы плюсневых костей на рентгенограммах (в прямой, косой и боковой проекциях).
ОСНОВНЫЕ ВИДЫ ПЕРЕЛОМОВ ПЛЮСНЕВЫХ КОСТЕЙ
+
Перелом танцора (отрывной перелом основания 5-ой плюсневой кости)
Отрывные переломы происходят в области основания 5-ой плюсневой кости (зона 1), где прикрепляется сухожилие короткой малоберцовой мышцы и подошвенная фасция. Такое повреждение нередко называют «переломом танцора», поскольку оно возникает при неудачном приземлении после прыжка или подворачивании стопы после прыжка. В подобной ситуации происходит скручивание голеностопного сустава при одновременном сокращении короткой малоберцовой мышцы, что ведет к отрыву основания 5-ой плюсневой кости.
Оригинальное описание этого термина принадлежит легендарному ортопеду сэру Роберту Джонсу, который в 1902 году диагностировал у себя такой отрывной перелом в результате травмы, полученной во время танца..
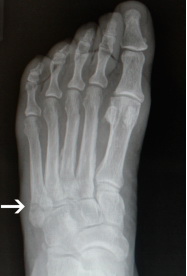
Рис. Рентгенограмма при переломе танцора (отрывном переломе) в 1 зоне 5 плюсневой кости.
Перелом Джонса (стрессовый перелом метадиафиза 5 плюсневой кости)
Истинный перелом Джонса – это перелом во 2 зоне 5-ой плюсневой кости. Линия такого перелома распространяется в область сочленения 5 плюсневой кости с четвертой. Перелом возникает вследствие растягивающих нагрузок вдоль наружной 5-ой плюсневой кости при подворачивании стопы. Такая ситуация часто возникает у пациентов с высоким сводом стопы. Большинство переломов Джонса – это стрессовые переломы, связанные с повторяющимися нагрузками, хотя он может быть следствием и единственной травмы. У спортсмена подобная травма может быть следствием резкой смены направления бега, когда пяточная кость отрывается от земли.
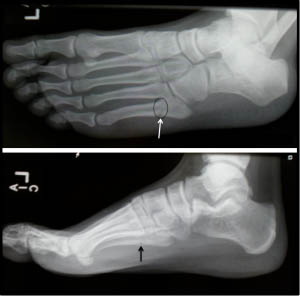
Рис. Перелом Джонса в метадиафизарной зоне 5 плюсневой кости.
Переломы оснований плюсневых костей и повреждения Лисфранка
Переломы в области оснований плюсневых костей нередко сопровождаются повреждением предплюсне-плюсневых суставов – повреждения Лисфранка. Чтобы обнаружить подобные повреждения, врач должен очень внимательно оценивать рентгенограммы. Признаками повреждения Лисфранка могут быть увеличение интервала между 1-ой и 2-ой плюсневыми костями, мелкие переломы в области оснований 1-ой и 2-ой плюсневых костей, нарушение нормального соотношения между краем клиновидной и основанием 2-ой плюсневой кости. Для исключения этого повреждения наиболее информативна компьютерная томография (КТ).
При подозрении на повреждение Лисфранка, даже если на рентгенограммах ничего не видно, может быть также показано МРТ.
Стрессовые переломы плюсневых костей
Стрессовые переломы плюсневых костей поначалу редко бывают видны на рентгенограммах, а становятся видны только через 5-6 недель после начала симптомов, когда появляется костная мозоль. Раньше этого периода диагноз может быть установлен на основании МРТ или сцинтиграфии. Стрессовые переломы 2-3 плюсневых костей обычно происходят на уровне диафиза или шейки. Часто такие переломы возникают при внезапном усилении физических нагрузок, например, у армейских новобранцев во время длительных маршей. Поэтому такие переломы также называются «маршевыми». У танцоров балета, часто встающих на пальцы стопы, могут возникать стрессовые переломы основания 2-ой плюсневой кости.
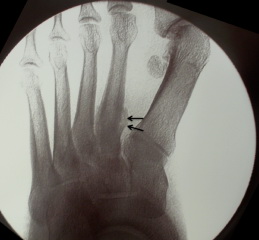
Рис. Стрессовый перелом 2 плюсневой кости.
Нейропатические переломы плюсневых костей
У пациентов с нарушенной чувствительностью стопы, например, вследствие диабетической нейропатии, также могут развиваться стрессовые переломы плюсневых костей. Частой локализацией таких переломов, особенно у пациентов с высоким сводом стопы или варусной деформацией нижней конечности, является метадиафизарная зона 5-ой плюсневой кости (перелом Джонса).
КАК ЧАСТО ВСТРЕЧАЮТСЯ ПЕРЕЛОМЫ ПЛЮСНЕВЫХ КОСТЕЙ
+
После переломов пальцев переломы плюсневых костей – это самые частые переломы костей стопы. У детей чаще встречаются переломы первой и пятой плюсневых костей, что связано только с их анатомическим положением. У взрослых чтобы произошел перелом более крупной и прочной 1 плюсневой кости, необходима значительная сила, поэтому встречаются они намного реже. При травмах стопы чаще всего повреждается 5-ая плюсневая кость.
Перелом плюсневых костей следует подозревать у всех пациентов с прямой травмой стопы и болью при ходьбе. Также следует подозревать сочетанное повреждение Лисфранка, особенно при наличии у пациента кровоизлияний на подошвенной поверхности стопы. Не следует забывать и о возможных повреждениях плюснефаланговых суставов и фаланг пальцев.
ВАРИАНТЫ ЛЕЧЕНИЯ И РЕЗУЛЬТАТЫ
+
Задачей лечения является восстановление нормального положения всех пяти плюсневых костей с целью сохранения сводов стопы и обеспечения нормального распределения нагрузок на головки плюсневых костей.
Тактика лечения определяется локализацией повреждения. Большинство изолированных переломов центральных (2-4) плюсневых костей, а также переломы 1-ой плюсневой кости без смещения можно лечить консервативно с использованием фиксирующего ботинка с постепенным увеличением по мере переносимости нагрузки на стопу.
Смещение перелома 1-ой плюсневой кости обычно свидетельствует о нестабильном характере перелома и требует хирургической стабилизации.
Лечение переломов 5-ой плюсневой кости зависит от зоны повреждения. Отрывные переломы без смещения (перелом танцора или переломы в 1 зоне) могут требовать лишь симптоматической терапии и ношения жесткой обуви до момента сращения перелома. Однако полное заживление отрывных переломов 5-ой плюсневой кости наступает только через 8 недель или более.
При переломах Джонса необходима иммобилизация и исключение нагрузки на протяжении 6 недель, и затем еще в течение 6 недель использование обуви с жесткой подошвой и постепенное увеличение нагрузки на стопу. Для ускорения заживления и снижения вероятности формирования ложного сустава этим пациентам может быть сразу предложено хирургическое лечение.
Большинство переломов плюсневых костей при соответствующем лечении заживают нормально, однако осложнения все же возможны. Неправильное сращение, несращение, особенно 1 плюсневой кости, или дегенеративные изменения предплюсне-плюсневых и плюсне-фаланговых суставов могут стать причиной метатарзалгии и значительного нарушения функции стопы. Кроме того, в области деформации на подошвенной или тыльной поверхности стопы вследствие неправильной консолидации перелома могут формироваться кератозы (болезненные мозоли). Как и при любых других переломах, употребление в пищу адекватного количества витамина D позволяет предотвратить риск замедленной консолидации и несращения перелома.
Пациентам с сосудистым дефицитом и нейропатией, как правило, показано консервативное лечение, поскольку риск инфекционных осложнений и несращения у таких пациентов выше. Пациентам с сахарным диабетом хирургическое лечение выполняется по обычным показаниям при условии хорошего состояния кровообращения конечности и сохранения защитной чувствительности.
ФАКТОРЫ РИСКА И ПРОФИЛАКТИКА
При каких-либо травмирующих воздействиях, когда стопа подвергается значительным перегрузкам, сложно что-либо сделать, чтобы предотвратить перелом костей стопы. Определенной эффективностью здесь может быть ношение соответствующей обуви с защитными свойствами.
ПОЧЕМУ ВАМ НЕОБХДИМО ЛЕЧИТЬСЯ У НАС
+
Видео о нашей клинике травматологии и ортопедии
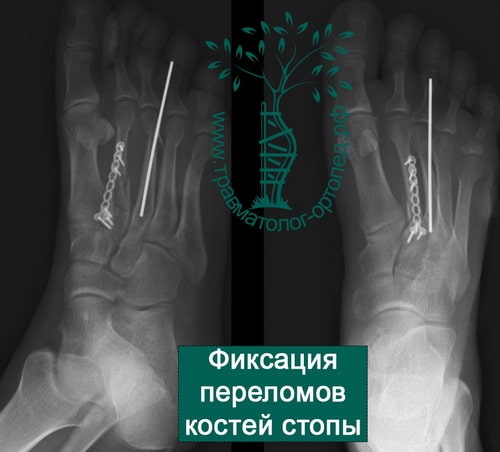
ПРИМЕРЫ ОПЕРАЦИЙ ПРОВЕДЕННЫХ В НАШЕЙ КЛИНИКЕ ПО ПОВОДУ ПЕРЕЛОМОВ КОСТЕЙ СТОПЫ
+
Пример 1
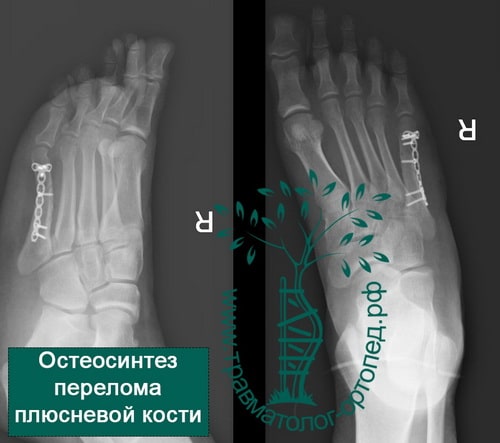
Пример 2
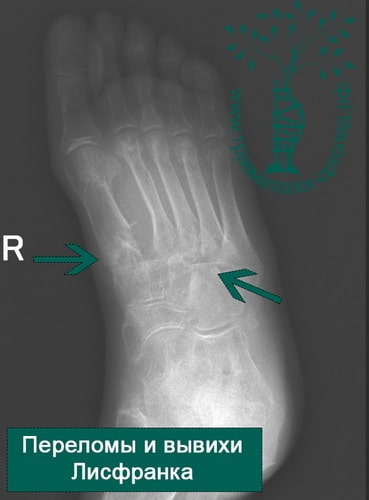
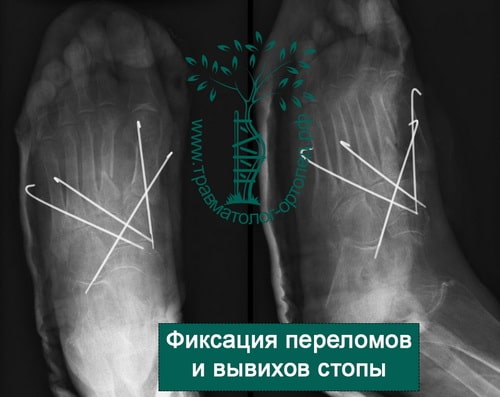
Пример 3
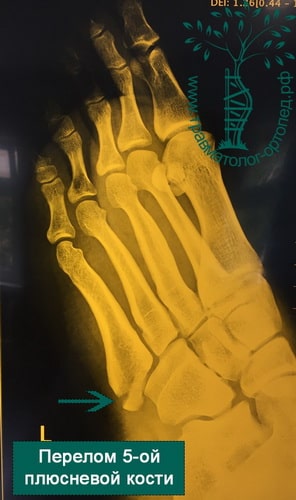
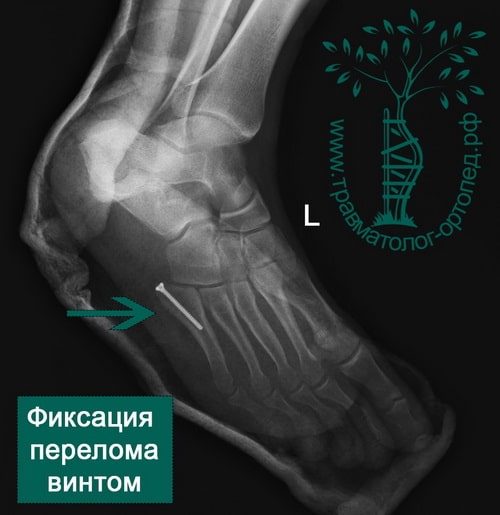
Пример 4
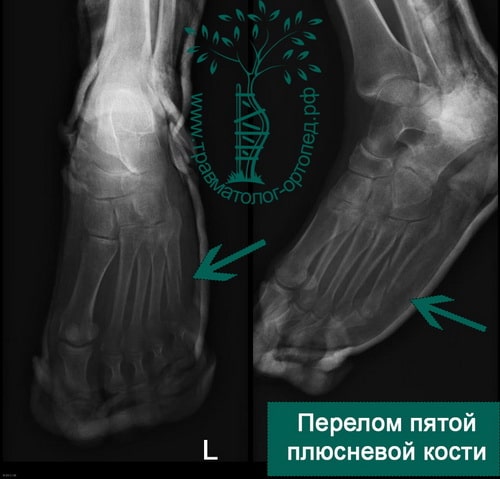
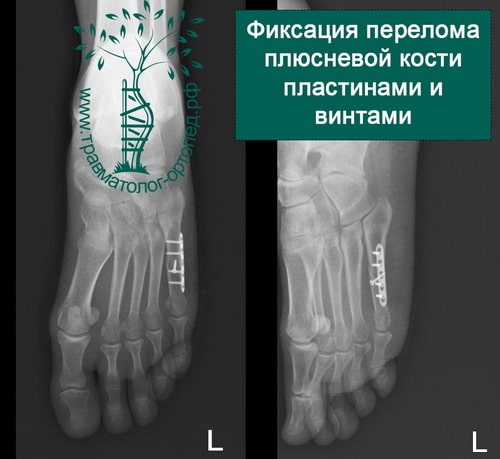
Пример 5

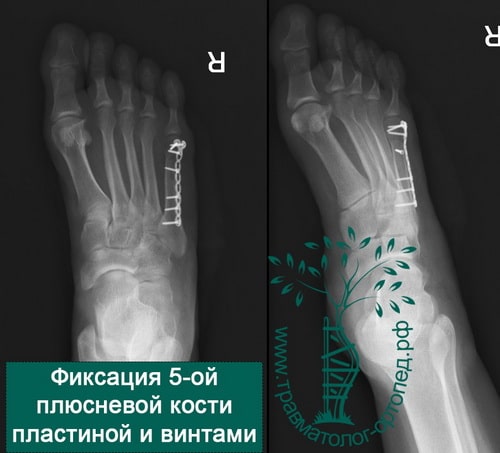
Пример 6
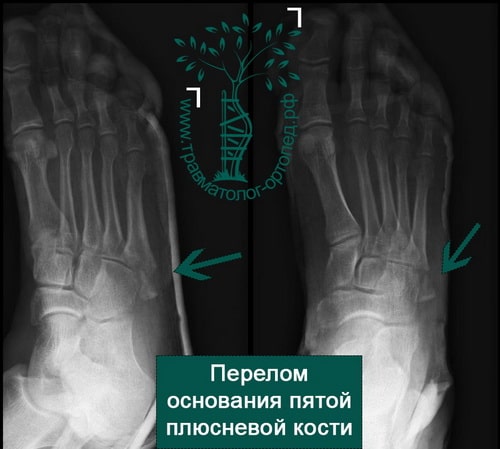
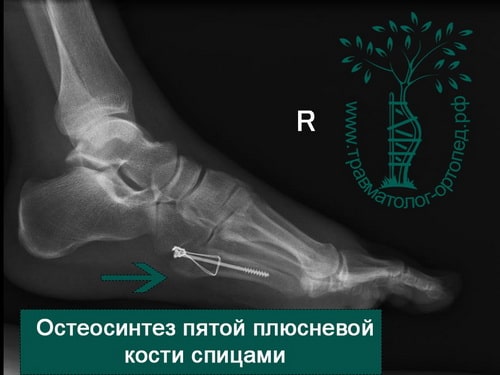
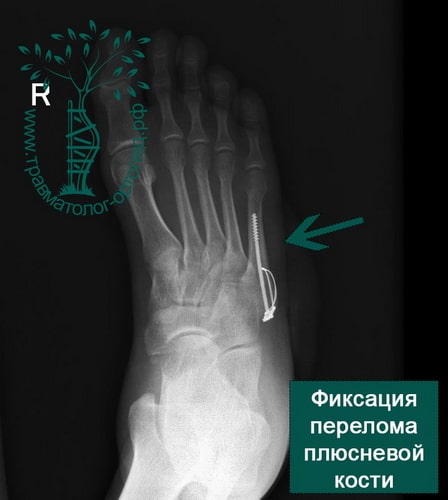
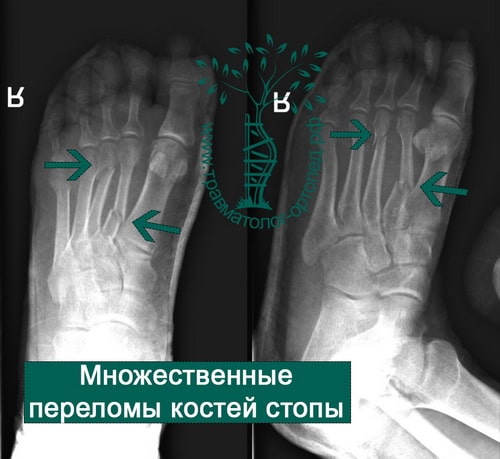
Пример 7
Первичная консультация врача травматолога-ортопеда, к.м.н. — 1500 рублей
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Хирургическое лечение переломов пальцев стоп и плюсневых костей — от 19500 рублей до 59500 в зависимости от сложности перелома
- Пребывание в клинике (стационар)
- Анестезия (наркоз или эпидуральная анестезия)
- Операция: Остеосинтеза перелома плюсневой кости или фаланг пальцев
- Расходные материалы (стержни, пластина и винты от ведущих мировых производителей)
* Анализы для операции в стоимость не входят
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязка, снятие послеоперационных швов
Источник
Äëÿ òåõ êòî òîëüêî âêëþ÷èë òåëåâèçîð:
Ïîñò î ïðîñüáå è ñðà÷å â êîììåíòàõ
Ïîñòû ïðî îïåðàöèè:
Ïåðâàÿ ÷àñòü
Âòîðàÿ ÷àñòü
ß î÷åíü ïåðåæèâàë íå ñòîëüêî çà ñàìó îïåðàöèþ, ñêîëüêî çà âîçìîæíîñòü ñäåëàòü ìåñòíóþ àíàñòåçèþ âìåñòî ñïèíàëüíîé. Òàê êàê ïîâòîðåíèÿ àäà íå õîòåëîñü.
Íî ñèëüíåå âñåãî ÿ ïåðåæèâàë, ÷òîáû ìîæíî áûëî íå äåëàòü êëèçìó. Âû, íàâåðíîå, îïÿòü ðæåòå, íî áëèí, ýòî ïðîñòî êîøìàðíî. Òóò è òàê òîøíî, ïî ýòîìó âñå íåïðèÿòíûå îùóùåíèÿ íàäî ñâîäèòü ê ìèíèìóìó.
Ìíå ïîâåçëî, âðà÷ ðàçðåøèë ìåñòíóþ àíåñòåçèþ ëåäîêàèíîì.
Íà ñëåäóþùèé äåíü ìû ïðèåõàëè íà 8:40 ñäàâàòü àíàëèç êðîâè.
Íå ñìîòðÿ íà íàëè÷èå «áëàòà» â âèäå ò¸òè ìîåé æåíû, êîòîðàÿ (òåòÿ) ðàáîòàåò ìåäñåñòðîé, â ïàëàòó ìû çàñåëèëèñü òîëüêî îêîëî 12.
Âñå ýòî âðåìÿ íàñ ìàðèíîâàëè íà îôîðìëåíèè.
Îôîðìëåíèå âûãëåäèò òàê: êîðèäîð ïðèåìíîãî îòäåëåíèÿ ñ êàáèíåòàìè áåç äâåðåé.  îäíîì èç êàáèíåòîâ ñòîèò ñòàíäàðòíûé ïèñüìåííûé ñòîë, çà êîòîðûì ñèäÿò 3 (òðè âðà÷à) òîëêàþòñÿ ëîêòÿìè, è ïîëíîñòüþ âðó÷íóþ çàïîëíÿþò áóìàãè íà îôîðìëåíèå â áîëüíèöó.
Îíè çàäàþò ðàçíûå âîïðîñû è ýòî çàíèìàåò îêîëî ïîëó÷àñà íà îäíîãî ÷åëîâåêà. ß äàæå íå çíàþ, ÷òî òóò ñêàçàòü.
Ïîòîì ÿ ñäàë êðîâü, ÷òî áûëî äîñòàòî÷íî áûñòðî è ìû çàñåëèëèñü â òó æå ïàëàòó, ÷òî è â ïðîøëûé ðàç (ïëàòíóþ)
Ëîãèêè â çàñåëåíèè çà äåíü íåò íèêàêîé, òàê êàê èç ìåäèöèíñêèõ ïðîöåäóð áûëà àæ ïðîâåðêà òåìïåðàòóðû âå÷åðîì.
Âåñü âå÷åð ìû ÷èòàëè à ïîòîì ñìîòðåë ñåðèàë Fringe (Ãðàíü)
Ïåðåä òåì, êàê ëîæèòñÿ ñïàòü, ìû ñ æåíîé îáðàòèëè âíèìàíèå íà ïîñòîÿííûé øóì èç êîðèäîðà.
 êîðèäîðàõ, îáû÷íî, ëåæàò ëèáî áîìæè, ëèáî áîëüíûå ñ ïñèõîçàìè.
 ýòîò ðàç ìû äàæå íå ïîäîçðåâàëè, êòî æ íàì äîñòàëñÿ.
Ïðÿìî ðÿäîì ñ äâåðüþ íàøåé ïàëàòû ïîëîæèëè äåäêà ñ äåëèðèåì (áåëîé ãîðÿ÷êîé)
Áåëàÿ ãîðÿ÷êà — ñèíäðîì îòìåíû àëêîãîëÿ, êîòîðûé ïðîÿâëÿåòñÿ, êàê ïðàâèëî íà 3-è ñóòêè.
Êëèíè÷åñêàÿ êàðòèíà îáøèðíî ïðåäñòàâëåíà ãàëëþöèíàöèÿìè, áîëüíîé ñòàíîâèòñÿ áóéíûì, ïîÿâëÿåòñÿ áåññîííèöà.
Ñî ñòîðîíû ýòî âûãëÿäèò òàê: ëåæèò äåäîê áîìæåâàòîãî âèäà â êîððèäîðå ñ äâóìÿ ïîëîìàííûìè íîãàìè è îðåò íå ïðåêðàùàÿ íà âñå îòäåëåíèå.
Îðåò â îñíîâíîì âñÿêèé áðåä, ïîâòîðÿåò ìíîãî ðàç îäíî ñëîâî, ðâåòñÿ êóäà-òî èäòè (îí ïðèâÿçàí).
Ýòî ïðîäîëæàåòñÿ íåñêîëüêî ÷àñîâ. Ïåðåîäè÷åñêè èç ðàçíûõ ïàëàò ìóæèêè ïûòàþòñÿ îðàòü íà íåãî è íà ìåäñåñòåð. Ìåäñåñòðû ðàçâîäÿò ðóêàìè.
ß âçÿë 50 ãðí (200 ðóá.) è ïîøåë íà ðàçãîâîð. Ðàçãîâîð íè÷åãî íå äàë, òàê êàê íè ñèäèðîâàòü íè âûâåçòè åãî õîòÿ-áû â êîðèäîð ìåæäó îòäåëåíèÿìè îíè íå ìîãóò. Ïîñëàëè ìåíÿ ê äåæóðíîìó âðà÷ó. Âðà÷ ñêàçàë òîæå ñàìîå. Äàæå çà äâåðü îòäåëåíèÿ, â êîðèäîð, êîòîðûé ïðåêðàñíî ïðîñìàòðèâàåòñÿ âûâåçòè îíè åãî íå ìîãóò.
Òóïèê.
ß âåðíóëñÿ â ïàëàòó, íàêðûëñÿ ïîäóøêîé. Íå ïîìîãàåò. Æåíà óäðó÷àþùå ñìîòðåëà íà ìåíÿ.
Êîãäà äåëèðèéíûé îñîáî ðàçîðàëñÿ ÿ ñíîâà ïîøåë ê ñåñòðå óæå áåç äåíåã, íî áîëåå çëîé. Ê ñîæàëåíèþ, ýòî ñíîâà íè÷åãî íå äàëî. Îíà óìîëÿþùèì òîíîì ïîÿñíèëà, ÷òî âîîáùå íèêàê íè÷åãî íå ìîæåò ñäåëàòü.
 òå÷åíèå íî÷è, ÿ ñëûøàë êàê ê íåìó ïåðåîäè÷åñêè ïðèõîäèë âðà÷, ïûòàëñÿ åãî óñïîêîèòü.
ß çàòêíóë óøè íàóøíèêàìè Koss (êîòîðûå ïðèíèìàþò ôîðìó óøíîãî êàíàëà), æåíà îòäàëà ñâîþ ïîäóøêó, è ÿ ïîä óòðî âñå-òàêè çàäðåìàë.
Áåññîííàÿ íî÷ü ïåðåä îïåðàöèåé — ñàìîå îíî(((
Ìû ìîãëè ïîåõàòü äîìîé, åñëè áû çíàëè âî ñêîëüêî äîëæíà áûòü îïåðàöèÿ.  9 óòðà, íà îáõîäå âðà÷ ñêàçàë ÷òî ìîæåò ê 11 äîëæíû «ïîäàòü», «íà âòîðóþ î÷åðåäü»
Íî íè â 11 íè â 12 ìåíÿ íå «ïîäàëè».
ß áûë óñòàâøèì è çëûì. Åñëè áû ÿ çíàë, òî ìû áû ïðåêðàñíî îòäîõíóëè äîìà. Åùå áîëåå çëûì ÿ ñòàë, êîãäà ïðîòèêàëî 14:30, à çà ìíîé äî ñèõ ïîð íèêòî íå ïðèøåë.
Áîëåå òîãî! Êîãäà ñåñòðà âñå-òàêè çàáðàëà ìåíÿ íà îïåðàöèîííóþ (â êîòîðóþ ÿ ïåíäðÿ÷èë ïåøêîì ÷åðåç âñå çäàíèå) òàê åùå ìåíÿ ïîëîæèëè íà êàòàëêó, âûäàëè ïîäãîëîâíèê è ñêàçàëè, ÷òî åùå «ìèíóò 30».
Ëåæàòü áûëî î÷åíü ñêó÷íî.
Èòàê, îïåðàöèÿ.
Òàêîãî ìàíäðàæà êàê â ïåðâûé ðàç óæå íå áûëî.
Ìåíÿ çàâåçëè â çàë, è ÿ ïåðåëåç íà ñòîë è àêòèâíî ïîìîãàë ñåñòðàì èñêàòü ìîè ñíèìêè, ïîñëå òîãî êàê îíè âûâåñèëè âìåñòî ìîåãî ñíèìîê ïîëîìàíîé êëþ÷èöû.
Ñàìîå áîëåçíåííîå — ýòî 4 óêîëà ëåäîêàèíà ïðÿìî â ñóñòàâ.
Íà ñîñåäíåì ñòîëå äîøèâàëè ÷óâàêà ñî ñíèìêà ñ êëþ÷èöåé. ß îáðàäîâàëñÿ ïåðñïåêòèâå îòâëå÷üñÿ ðàçãîâîðîì.
Ïîêà ìíå îáêàëûâàëè íîãó, ÷óâàê ðàññêàçûâàë, ÷òî åìó ñäåëàëè ñïèíàëêó, íî êàê-òî òàê, ÷òî åãî íå âçÿëî, è â èòîãå ïðèøëîñü ìåñòíîå îáåçáîëèâàíèå äåëàòü.
×åãî åìó íå äåëàëè îáùèé — ÿ íå çíàþ(
Ìåíÿ íà÷àëè ðåçàòü.  ýòîò ðàç ÿ óæå ÷óâñòâîâàë êàêèå èíñòðóìåíòû èñïîëüçóþòñÿ.
Î, âîò ýòî ñêàëüïåëåì ðàññåêëè êîæó, âîò êðîâü ïîòåêëà… Òàê, òàìïîíîì çàìàçàëè.
Óãó, ýòî ðàñøèðèòåëü.
Èíòåðåñíûå òàêèå îùóùåíèÿ. Íå áîëüíî.
Àíåñòåçèÿ äåéñòâóåò ñòðàííî. Òû ÷óâñòâóåøü óñèëèå, êîãäà áåðóò íîãó èëè äàâÿò íà íåå, íî íå ÷óâñòâóåøü áîëü.
Îòêðóòèëè ïåðâûé âèíò. ß åùå ðàíüøå è âðà÷à è ñåñòðó î÷åíü ïðîñèë îñòàâèòü ìíå ïëàñòèíó íà ïàìÿòü, íî âðà÷ ñêàçàë, ÷òî ïóñòü áóäåò äëÿ áîìæåé — áëàãîòâîðèòåëüíîñòü. À âîò âèíò ðàçðåøèë. È ñåñòðà ïðèíåñëà ìíå ïåðâûé âèíò, âûòåðåâ åãî â ñïèðòå è çàâåðíóò â ìàðëþ. ß áûë ñòðàøíî ðàä è òàê ñ íèì âñþ îïåðàöèþ è ïðîëåæàë (ôîòêè â ñëåäóþùåì ïîñòå ôîòîê)
Ïîñëå ïåðâîãî âèíòà ñòàëî ïîíÿòíî, ÷òî äåëà èäóò òóãî. Ìû îáùàëèñü ñ ÷óâàêîì ñ ñîñåäíåãî ñòîëà óæå ìèíóò 10, à íîâûõ âèíòîâ (âñåãî èõ 6) òàê è íå âûêðóòèëè.
Âðà÷ ïîñëàë çà ïëîñêîãóáöàìè.
Ó ìåíÿ áûëî ñòðàííîå îùóùåíèå, ïîòîìó, ÷òî óñèëèÿ êîòîðûå ïðèëàãàëè 2 êðåïêèõ âðà÷à íèêàê íå ñî÷åòàëèñü ñ òîíêîé è ìàëåíêîé ïëþñíåâîé êîñòî÷êîé.
Âîîáùå çà âñþ îïåðàöèþ áîëüíî áûëî â îñíîâíîì îò äàâëåíèÿ âòîðîãî õèðóðãà íà ìîþ ãîëåíü, íà êîòîðóþ òîò îïèðàëñÿ ëîêòåì ñî âñåé äóðè, êîãäà êðóòèë øóðóïû.
 îáùåì îíè ñêîáëèëè, ñòó÷àëè, êðóòèëè, è ïîñòåïåííî îñâîáîäèëè èç êîñòè âñþ ïëàñòèíó. Ñåñòðà ïîêàçàëà åå ìíå è óíåñëà.
Íà ýòîì îñíîâíîé ýòàï áûë çàêîí÷åí, è ìåíÿ íà÷àëè çàøèâàòü.
Îñîáåííîñòü ëåäîêàèíîâîé àíåñòåçèè â òîì, ÷òî ïî÷åìó-òî êîãäà øüþò — ýòî ÷óâñòâóåòñÿ.
Îñîáåííî — êîæó. Íî ýòî âñå åðóíäà ïî ñðàâíåíèþ ñ ìóêàìè ïîñëå ñïèíàëêè, òàê ÷òî ÿ ñïîêîéíî ýòî âñå ïåðåòåðïåë.
Ìåíÿ çàøèëè, ïîçäðàâèëè, è îòïðàâèëè â ïàëàòó. Ñàìà îïåðàöèÿ ñíîâà çàíÿëà áîëüøå ÷àñà, ïëþñ ìèíóò 30 ÿ æäàë ïåðåä îïåðàöèîííîé.
Òåïåðü áëèæàéøèå 2 íåäåëè ìíå íóæíî õîäèòü íà êîñòûëÿõ, äî ñíÿòèÿ øâîâ. Åùå ÷åðåç 2 íåäåëè ìîæíî áóäåò âîäèòü ìàøèíó, à åùå ÷åðåç ìåñÿö óæå è áåãàòü.
 ïàëàòå ìåíÿ æäàëà âçâîëíîâàííàÿ æåíà (ìåíÿ íå áûëî ðîâíî 2 ÷àñà, êàê îêàçàëîñü) è íîâîñòü î òîì, ÷òî ÷óâàêà ñ áåëîé ãîðÿ÷êîé óâåçëè â òîêñèêîëîãèþ, è ìû ñìîæåì, íàêîíåö, ïîñïàòü.
Ñ 16 ÷àñîâ è äî 22 ÿ ÷óâñòâîâàë ñåáÿ õîðîøî, íîãà áîëåëà óìåðåíî, è äîïîëíèòåëüíîå îáåçáîëèâàíèå íå òðåáîâàëîñü. Ìåíÿ óêîëîëè òîëüêî íà íî÷ü, è ïîòîì óæå óòðîì.
Âîò ñåãîäíÿ 19 àïðåëÿ.
Â÷åðà ýòî âñå ïðîèñõîäèëî, à ÿ, íàêîíåö, äîïèñàë ñâîé ðàññêàç.
Ñïàñèáî âñåì çà âíèìàíèå. Áåðåãèòå çäîðîâüå.
Ñëåäóþùèé ïîñò, ïîñëåäíèé — ñ ôîòêàìè.
Источник
