Перелом плеча лучевой нерв
Лечение паралича лучевого нерва. Прогноз

Повреждение лучевого нерва встречается при переломах плеча, при вывихах или переломах головки лучевой кости. Нерв может повреждаться при наложении тесных гипсовых повязок или резинового жгута — для обескровливания, далее, вследствие открытых переломов, инъекций в область плеча и от сдавления на операционном столе.
Глубокая ветвь лучевого нерва иннервирует мышцу-супинатор, собственный разгибатель указательного пальца, длинный и короткий разгибатели, а также отводящую мышцу большого пальца.
Клиническая картина изменяется в зависимости от уровня повреждения. Если повреждение локализовано дистально от середины плеча, то трехглавая, плече-лучевая мышцы, а часто и лучевой разгибатель кисти остаются непарализованными. Поэтому различается три вида паралича лучевого нерва: верхний, средний и нижний паралич.
При верхнем параличе: кисть отвисает, большой палец не отводится и ввиду паралича трехглавой мышцы активное разгибание в локтевом суставе не выполняется. Верхний паралич, как правило, наступает в связи с повреждениями плеча. При наличии среднего паралича лучевого нерва: кисть также отвисает, большой палец неотводится, функция плече-лучевой мышцы и короткого супинатора выпадает, вследствие чего супинация кисти против сопротивления становится невозможной.
Наиболее часто встречается нижний паралич лучевого нерва: кисть принимает положение ладонного сгибания, пальцы согнуты и в основных суставах не разгибаются. Большой палец настолько приведен, что мешает сгибанию остальных пальцев (см. рис. а). Ввиду того, что сгибатели расслаблены, сжатие кисти в кулак невыполнимо (активная недостаточность). Однако как только больной супинирует предплечье, сгибание в лучезапястном суставе прекращается; становится возможным сжатие в кулак. При супинированном положении предплечья больной может захватывать предметы.
Этот факт для неопытного врача часто служит исходным пунктом ошибок в диагностике. При параличе лучевого нерва чувствительность кисти страдает несущественно.
Выпадение чувствительной функции также меняется в зависимости от уровня повреждения. В случае проксимальных повреждений страдает лишь функция дорзального кожного нерва плеча. Дистальные повреждения сопровождаются выпадением функции дорзальных и поверхностных кожных нервов предплечья.
Повреждение лучевого нерва встречается при переломах плеча, при вывихах или переломах головки лучевой кости. Нерв может повреждаться при наложении тесных гипсовых повязок или резинового жгута — для обескровливания, далее, вследствие открытых переломов, инъекций в область плеча и от сдавления на операционном столе.
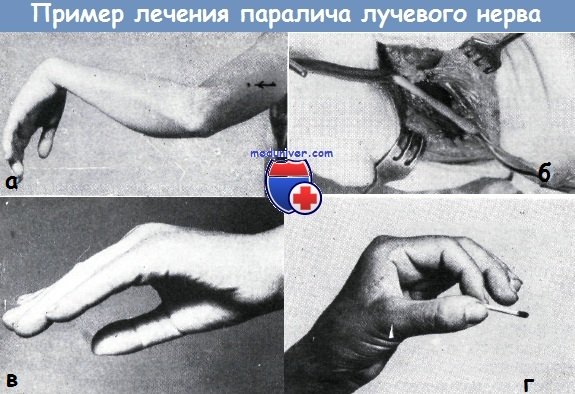
Больная 36 лет получила внутримышечные инъекции севенала в область плеча. На фото место инъекции обозначено стрелкой. Непосредственно после введения севенала наступил паралич лучевого нерва (а).
После безуспешного консервативного лечения в течение 8 месяцев применено оперативное вмешательство. При операции обнаружено истончение и рубцовое перерождение нерва на протяжении 2 см (б).
После резекции данного участка культи нерва соединены швами. Через 8 месяцев функция нерва восстановилась, функция разгибательных мышц стала удовлетворительной (в—г)
При обследовании больного с подозрением на паралич лучевого нерва способность разгибания пальцев проверяется при согнутом положении пястнофаланговых суставов — с целью выключения функции межкостных мышц, которые способны разгибать дистальные суставы вытянутых пальцев. Разгибание большого пальца может быть осуществлено и короткой отводящей его мышцей. Если имеют место застарелые параличи и лучезапястный сустав был фиксирован шиной, то сухожилия разгибателей могли укоротиться и согнутые пальцы могли принять выпрямленное положение.
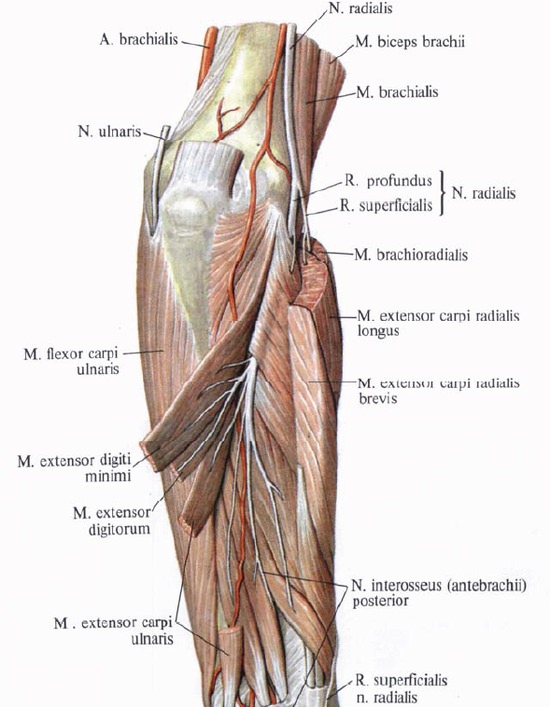
Отыскание нерва на плече между трехглавой и плечевой мышцами рядом с глубокой плечевой артерией не встречает затруднений. На предплечье нерв обнаруживается после разреза фасции — между плечевой и плече-лучевой мышцами.
По литературным данным, критическая длина резецированного участка лучевого нерва равняется 8 см. Однако концы глубокой ветви лучевого нерва можно сблизить при наличии дефекта не больше чем в 1 см. Транспозиция лучевого нерва в пределах средней трети плеча может удлинить нерв на 3—4 см. При наличии слишком больших дефектов нерва рекомендуется невротизация дистального конца лучевого нерва кожномышечным нервом.
Однако об этом способе до настоящего времени в литературе имеются немногочисленные данные. Прогноз шва лучевого нерва благоприятный, так как масса мышц, снабженных им, достаточно большая. Один из наших случаев показан на рис. 236. Во время второй мировой войны шов лучевого нерва во многих случаях приводил к хорошим результатам. Майер и Мейфилд наблюдали 58 больных с повреждением лучевого нерва. Из них у 39 имелась возможность соединения «конца с концом». В 84% случаев получена частичная или полная регенерация.
До и после наложения шва на нерв необходима фиксация кисти в положении тыльного сгибания, до восстановления функции большой палец должен быть в положении отведения. Далее следует проводить физиотерапию электрическим током, массаж и гимнастические упражнения, на которых подробно мы останавливались выше. При неуспешном соединении концов нерва или при наличии длительного паралича лучевого нерва необходимо произвести операцию Пертеса. После этой операции нами были получены хорошие результаты.
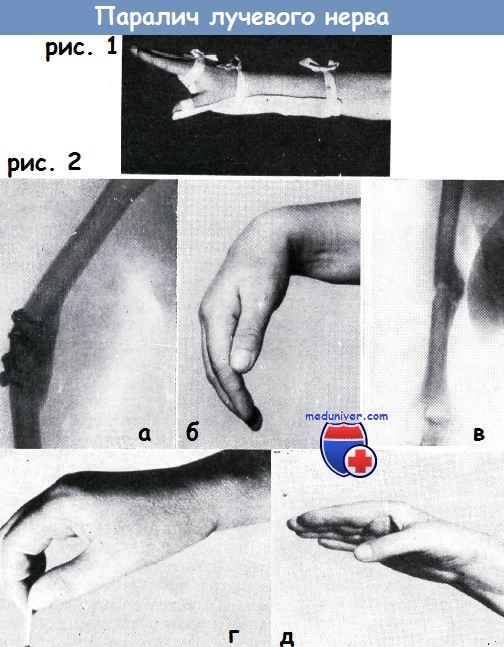
Рис. 1. При параличе лучевого нерва удержание кисти в положении тыльного сгибания достигается с помощью волярной шины, а большого пальца в положении отведения с помощью пружинной металлической пластинки.
Повязка или кожаный футляр снимается только после регенерации нерва или же перед восстановительной операцией
Рис. 2. Женщина 42-х лет, при падении с поезда получила повреждение черепа, перелом диафиза правого плеча. В районной больнице произведена операция остеосинтеза с помощью пластинки Лена.
Больная переведена в нашу клинику через 6 месяцев после операции. Состояние кости показано на рентгеновском снимке а.
Отвисание кисти (б) являлось следствием паралича лучевого нерва. После операции остеосинтеза — внутрикостным гвоздеванием — перелом сросся (в).
После срастания перелома по поводу паралича лучевого нерва произведена операция Пертеса. Результат операции показан на рис. г и д
— Также рекомендуем «Лечение паралича срединного нерва. Прогноз»
Оглавление темы «Травмы кисти»:
- Лечение паралича лучевого нерва. Прогноз
- Лечение паралича срединного нерва. Прогноз
- Компрессионный паралич срединного нерва в пределах карпального канала — диагностика, лечения
- Лечение паралича локтевого нерва. Прогноз
- Лечение повреждений нервов пальцев. Прогноз
- Результаты операций на нервах верхних конечностей
- Методы устранения дефектов нервов на кисти, предплечье и плече
- Лечение закрытых переломов фаланг пальцев кисти
- Лечение закрытых переломов пястных костей
- Лечение открытых переломов фаланг пальцев кисти и пястных костей
Источник
В неврологии «мононевропатий» одной из основных проблем является проблема определения «уровня поражения нерва», поскольку от «адекватности ее решения» зависит адекватная клинико-экспертная оценка тяжести заболевания и его прогноз, а также адекватная разработка лечебно-профилактических мероприятий. Рассмотрим основные принципы «уровневой» диагностики невропатии на примере лучевого нерва (n. radialis). Предварительно необходимо заметить, что «уровневая» диагностика невропатии имеет целесообразность только лишь при отсутствии четких указаний на уровень воздействия экзогенного провоцирующего фактора (к примеру, перелом «луча в типичном месте» или перелом плечевой кости на уровне ее с/3), что требует выявления уровня патологии нерва по основным принципам топической диагностики в неврологии ( в частности, по «уровневому принципу»), а также при дифференциальной диагностике причин ограничивающих то или иное действие в конечности – патология опорно-двигательного аппарата или «чисто неврогенная» причина (к примеру, патология поверхностной ветви лучевого нерва при переломе лучевой кости в н/з, т.е. при переломе лучевой кости в «типичном месте» никогда не вызовет ограничения разгибания кисти и пальцев, а вызовет только лишь патологические дефицитарные или ирритативные феномены). Прежде чем переходить к уровневой диагностике (и ее принципам) патологии лучевого нерва необходимо, во-первых, рассмотреть ход лучевого нерва и его основные («рамусные») дихотомии, во-вторых, рассмотреть мышцы и участки кожи, которые иннервирует лучевой нерв, а в-третьих, соотнести первое со вторым, то определись на каком уроне какие мышцы и участки кожи иннервирует лучевой нерв (его ветви).
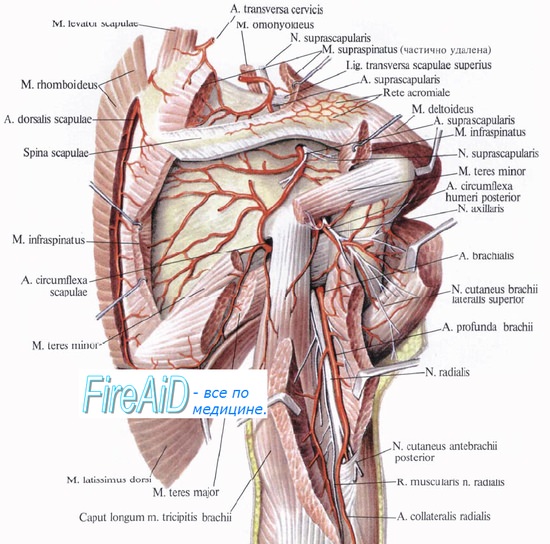
Ход лучевого нерва: лучевой нерв образуется из [вторичного] заднего пучка плечевого сплетения и является производным вентральных ветвей СV – СVIII спинномозговых нервов; по задней стенке подмышечной впадины нерв спускается вниз, находясь сзади подмышечной артерии и располагаясь последовательно на брюшке подлопаточной мышцы, на сухожилиях широчайшей мышцы спины и большой круглой мышцы; достигнув плечеподмышечного угла между внутренней частью плеча и нижним краем задней стенки подмышечной впадин, лучевой нерв прилегает к плотной соединительнотканной ленте, образованной соединением нижнего края широчайшей мышцы спины и задней сухожильной части длинной головки трехглавой мышцы плеча (в области выхода лучевого нерва из подмышечной ямки от его основного ствола отходит задний кожный нерв плеча); далее нерв лежит непосредственно на плечевой кости и борозде лучевого нерва, иначе называемой «спиральным каналом [желобом]», в этом канале нерв описывает спираль вокруг плечевой кости, проходя изнутри и кзади в передненаружной направлении; далее нерв на уровне наружного края плеча на границе средней и нижней трети плеча изменяет направление своего хода, поворачивает вперед и прободает наружную межмышечную перегородку, переходя в передний отсек плеча; ниже нерв проходит через начальную часть плечелучевой мышцы и опускается между ней и плечевой мышцей; пройдя плечевую мышцу, лучевой нерв пересекает капсулу локтевого сустава и проходит к супинатору; в локтевой области на уровне наружного надмыщелка плеча или же на несколько сантиметров выше или ниже него основной ствол лучевого нерва делится на поверхностную и глубокую ветви; поверхностная ветвь идет под плечелучевой мышцей на предплечье; в его верхней трети нерв располагается кнаружи от лучевой артерии, проходит через промежуток между костью и сухожилием плечелучевой мышцы на тыльную поверхность нижнего конца предплечья; здесь эта ветвь делится на пять тыльных пальцевых нервов (nn. digitales dorsales); последние разветвляются в лучевой половине тыльной поверхности кисти от ногтевой фаланги I, средней фаланги II и лучевой половины III пальцев; глубокая ветвь лучевого нерва входит в щель между поверхностным и глубоким пучками супинатора и направляется на тыльную поверхность предплечья (плотный фиброзный верхний край поверхностного пучка супинатора называется аркадой Фрозе); проникая через канал супинатора глубокая ветвь лучевого нерва прилежит к шейке и телу лучевой кости и затем выходит на тыльную поверхность предплечья, под коротким и длинным поверхностными разгибателями кисти и пальцев. Продолжением глубокой ветви лучевого нерва является тыльный (задний) межкостный нерв предплечья – он проходит между разгибателями большого пальца до лучезапястного сустава. Таким образом, можно выделить четыре наиболее важных (с клинической точки зрения) части лучевого нерва: 1. основной ствол (двигательная и сенсорная функция) – на уровне плечевой кости, 2. поверхностная ветвь (сенсорная функция), 3. внутренняя ветвь (двигательная функция) и ее продолжение – 4. задний (тыльный) межкостный нерв (двигательная и чувствительная функция).
Мышцы, которые иннервирует лучевой нерв: 1. трехглавая мышца плеча, локтевая мышца (их иннервация — при прохождения лучевого нерва в подмышечной ямки, на уровне плечеподмышечного угла и в спиральном канале); 2. плечелучевая мышца, длинный лучевой разгибатель кисти (их иннервация — на уровне нижней трети плечевой кости, после прохождения нерва через наружную межмышечную перегородку); 3. короткий лучевой разгибатель запястья, супинатор (их иннервация – на уровне верхней части верхней трети предплечья); 4. разгибатель пальцев кисти [основные фаланги], локтевой разгибатель кисти (их иннервация – на уровне нижней части верхней трети предплечья); 5. далее иннервация мышц осуществляется тыльным (задним) межкостным нервом: длинная мышца, отводящая большой палец, короткий разгибатель большого пальца, длинный разгибатель большого пальца, разгибатель указательного пальца, разгибатель мизинца (их иннервация — на уровне средней трети плечевой кости, после прохождения нерва через наружную межмышечную перегородку).
Чувствительная иннервация: задний кожный нерв плеча ответвляется в области подмышечного выхода (снабжает тыльную поверхность плеча почти до локтевого отростка); задний кожный нерв предплечья отделяется от основного ствола нерва в плечеподмышечном углу или в спиральном канале (независимо от места ответвления эта ветвь всегда проходит через спиральный канал, иннервируя кожу задней поверхности предплечья); на уровне нижней части тыла предплечья поверхностная ветвь делится на пять тыльных пальцевых нервов (nn. digitales dorsales), которые иннервирую кожу лучевой половине тыльной поверхности кисти от ногтевой фаланги I, средней фаланги II и лучевой половины III пальцев; задний (тыльный) межкостный нерв предплечья отдает тонкие чувствительные ветви для межкостной перегородки, надкостницы лучевой кости и локтевой кости, задней поверхности запястного и запястнопястного суставов.
Таким образом, лучевой нерв иннервирует: мышцы заднебоковой части плеча, предплечья и кисти (которые разгибают плечо, предплечье, кисть, пальцы кисти [основные фаланги], супинируют предплечье и кисть, отводят кисть в лучевую и локтевую стороны и др.), кожу задней части плеча, предплечья и кисти (см. схему) и др.
В зависимости от уровня (высоты) поражения в синдроме полного поражения лучевого нерва можно выделить 8 клинически значимых уровней компрессии:
(плечеподмышечного угла)
2. слабость разгибания предплечья;
3. отсутствие (снижение) рефлекса с трехглавой мышцы плеча;
4. при вытягивании рук вперед до горизонтальной линии выявляются «свисающая» или «падающая» кисть (парез разгибателей кисти и разгибателей II — V пальцев в пястно-фаланговых суставах);
5. слабость разгибания и отведения I пальца;
6. отсутствие супинации разогнутой в локтевом суставе руки;
7. невозможность сгибания в локте пронированной руки (паралич плечелучевой мышцы);
8. гипотрофия мышц тыльной поверхности плеча и предплечья (в случае длительного времени поражения);
(в спиральном канале)
1. отсутствует гипестезия на плече;
2. не страдает трехглавая мышца;
3. появляются боли и парестезии на тыльной поверхности руки при разгибании в локтевом суставе против силы сопротивления в течение 1 минуты или при поколачивании нерва на уровне компрессии;
(наиболее частое место компрессии):
(выше наружного надмыщелка):
(наиболее часто в кале фасции супинатора, в области аркады Фрозе):
2. появление дневных болей во время ручной работы (особенно ротационные движения предплечья – супинация и пронация);
3. наличие слабости в кисти, появляющейся во время ручной работы;
4. местная болезненность при пальпации в точке на 4 – 5 см ниже наружного надмыщелка плеча;
5. положительные данные «супинационного теста» (если за 1 мин появляется боль на разгибательной стороне предплечья);
6. положительный тест разгибания среднего пальца (появление боли в руке при длительном – до 1 мин – разгибании III пальца при сопротивлении его разгибанию);
7. слабость супинации предплечья;
8. слабость или отсутствие разгибания основных фаланг пальцев;
9. слабость отведения I пальца (при сохранении разгибания концевой фаланги этого пальца);
10. невозможность лучевого отведения кисти в плоскости ладони;
11. отклонение кисти в лучевую сторону при разогнутом запястье;
2. парез разгибателей пальцев не сочетается с со слабостью супинатора предплечья;
2. иногда жгучая боль на тыльной стороне пальцев;
3. положительный «симптом поколачивания» при поколачивании по ходу лучевого нерва на уровне шиловидного отростка лучевой кости;
4. иногда наличие утолщения поверхностной ветви лучевого нерва в области запястья – появление «псевдоневромы», пальцевое сдавление которой вызывает боль;
2. нарушение отведения I пальца;
3. слабость разгибания I пальца;
4. положительный «симптом поколачивания» по ходу веточек лучевого нерва на уровне анатомической табакерки.
читайте также пост: Лучевой нерв (диагностическая анатомия) (на laesus-de-liro.livejournal.com) [читать]
Источник
Классификация механизмов повреждения плечевого сплетения.
Так же, как и при повреждениях других периферических нервов, различают открытые и закрытые повреждения стволов плечевого сплетения и их ветвей.
В мирное время преобладают резаные, рубленые и колотые ранения стволов плечевого сплетения. Однако с ростом криминальной ситуации увеличилось количество огнестрельных ранений. Это не только случайные дробовые ранения из охотничьего ружья, но и ранения пулей, осколками при взрывах.
Огнестрельные ранения характеризуются собой тяжестью и обширностью, что обусловлено и высокой скоростью и передачей большой кинетической энергии ранящего снаряда тканям. Ятрогенные повреждения стволов плечевого сплетения во время ошибочных оперативных вмешательств.
Механизм закрытых повреждений нервных стволов плечевого сплетения в основном тракционный в результате надрыва, растяжения с разрывом разного количества пучков. Тракционный механизм повреждения приводит к повреждению нервных стволов на большом протяжении, часто стволы оказываются вырванными из межпозвонковых отверстий, а корешки шейного утолщения оторванными из рогов спинного мозга.
Частой причиной из закрытых повреждений ствола плечевого сплетения являются дорожно-транспортные происшествия, среди которых ведущее место занимает мотоциклетная травма. На втором месте группа производственных и бытовых травм: падение с высоты, затягивание руки в движущиеся и вращающиеся механизмы, удары по надплечью падающими тяжелыми предметами. Часто также тракционные повреждения стволов плечевого сплетения редко встречаются как изолированное повреждение, чаще всего оно является следствием политравм (78,3%).
Оказание помощи и лечение больных с множественными и сочетанными травмами сопряжено с большими трудностями, связанными с тяжестью общего состояния больных (синдром взаимного отягощения) и сложностями диагностики.
Классификация нарушений проводимости нервных стволов плечевого сплетения.
1. Полное нарушение проводимости.
1.1. Клинико-неврологическая симптоматика.
1.1.1.Вялый паралич соответствующих мышц и прогрессирующая их атрофия через 2-3 недели после травмы.
1.1.2.Анестезия, ангидроз, отсутствие складчатости кожи при тепловой пробе, повышение кожной температуры в первые 2-3 недели с последующим стойким ее понижением при повреждениях С8 и Т1- спинальных нервов или нижнего ствола в зоне срединного и локтевого нервов. При изолированных повреждениях верхнего и среднего стволов анестезии не наблюдается.
1.1.3.Болезненность при пальпации области межпозвонковых отверстий, возможно наличие невром (особенно при открытых повреждениях).
1.1.4.При высоких преганглионарных уровнях повреждений – синдром Горнера и наличие травматических менингоцеле на миелограммах или КТ и МР- томограммах;
1.1.5.Безболезненность при перкуссии по проекции нервов, отсутствие болезненности при пальпации мышц.
1.2.Электрофизиологические признаки:
1.2.1.Отсутствие сокращения мышц и М- ответа при раздражении током стволов плечевого сплетения.
1.2.2.Полная реакция перерождения парализованных мышц.
1.2.3.Отсутствие изгибов кривой “интенсивность- длительность” и резкое повышение порога при длительностях импульсов электрического тока менее 10-5 мс.
1.2.4.Отсутствие электровозбудимости мышц (при сопутствующем повреждении магистрального сосуда и при длительных сроках, прошедших с момента травмы).
1.2.5.Биоэлектрическое молчание или денервационные потенциалы при электромиографии.
1.2.6.Повышение сопротивления кожи переменному току свыше 1МОм, постоянному току свыше 15-17 МОм.
1.2.7.Повышение кожной температуры в первые 2-3 недели после травмы с последующим ее стойким снижением примерно на 1,0-2,5градусов по Цельсию.
2.Глубокое нарушение проводимости.
2.1.Клинико-неврологическая симптоматика:
2.1.1.Парез соответствующих мышц (1-2 балла) с их атрофией или выраженной гипотрофии.
2.1.2.Гипестизия (1-2 балла) с участками гиперпатии, отсутствие дискриминационной чувствительности и стереогноза.
2.1.3.Болезненность при пальпации межпозвонковых отверстий, возможно наличие невром.
2.1.4.Болезненность при перкуссии по проекции нервов и болезненность при пальпации паретичных мышц.
2.2.Электрофизиологические признаки могут быть такими же, как и при полном нарушении проводимости, или же:
2.2.1.Частичная реакция перерождения паретичных мышц.
2.2.2.Наличие изгибов кривой “интенсивность-длительность”, но с резким повышением порога при длительностях импульсов электрического тока менее 50 мс.
2.2.3.Сочетание денервационных и “рождающихся” потенциалов при электромиографии.
3.Частичное нарушение проводимости.
3.1.Клинико-неврологическая симптоматика:
3.1.1.Силы соответствующих мышц до 3-4 баллов, умеренная их гипотрофия.
3.1.2.Гипостизия 3-4 балла, появление дискриминации двух точек менее 40 мм в автономных зонах срединного и локтевого нервов, появление стереогноза (следует помнить, что все прочие нервы верхней конечности автономных зон чувствительности не имеют, а поэтому даже полный анатомический их перерыв не сопровождается анестезией в зонах их иннервации).
3.2.Электрофизиологические признаки:
3.2.1.Частичная реакция перерождения мышц.
3.2.2.Изгибы и приближения к норме кривой “интенсивность-длительность”.
3.2.3.При раздражении стволов плечевого сплетения электрическим током отмечаются сокращения мышц и М-ответ.
3.2.4.Снижение по амплитуде и чистоте потенциалов действия при электромиографии.
Классификация повреждений плечевого сплетения по топографическому уровню.
Интраспинальное, корешковое или преганглионарное повреждение плечевого сплетения, С5-С8-Т1-спинномозговые нервы отходят от передних и задних рогов спинного мозга двумя корешками: дорзальным, задним, чувствительным и вентральным, передним, двигательным. Оба корешка подходят друг к другу и объединяются в один общий ствол плечевого сплетения, выходящий из позвоночника через межпозвонковое отверстие. Кзади латерально, чуть дистальнее места уровня объединения в общий ствол ключевого сплетения, задней чувствительный корешок утолщается в виде спинального или межпозвонкового узла, не имеющего отношение к переднему двигательному корешку.
Клинически, наряду с другими важными сторонами, выявляются:
- паралич паравертебральных мышц, которые иннервируются дорзальными, задними ветвями спинномозговых нервов;
- паралич мышц, управляющих лопаткой: зубчатая, ромбовидная;
- проводниковые нарушения спиного мозга;
синдром Клода Бернара-Горнера.
2.Травма надключичной части плечевого сплетения-постганглионарное повреждение плечевого сплетения после выхода из межпозвонкового отверстия, где С5-С6- спинальные нервы фиксированы соединительнотканными оболочками. Механизм травмы – удар по надплечью при падении или падающим предметом сверху с резким разведением угла между шеей и надплечьем и отведением головы кзади и в противоположную сторону.
Чаще разъединяется часть плечевого сплетения в межлестничном промежутке, примерно на уровне образования верхнего ствола плечевого сплетения. Реже страдает средний ствол плечевого сплетения.
3. При повреждении плечевого сплетения в заключичной области страдают вторичные стволы, которые раздавливаются или могут быть размозжены в промежутке между ключицей и первым ребром. Основной механизм травмы – непосредственный удар в ключицу с ее переломом и в область надплечья, плеча или резкое опускание плечевого сустава.
Подключичное поражение вызывает повреждения вторичных стволов и их ветвей и нервов. Механизм травмы отличается тем, что костные повреждения ключицы чаще являются непосредственной причиной их травмы.
Источник
