Перелом палача диагностика

Лучевая диагностика перелома палача
а) Терминология:
1. Синонимы:
• Травматический спондилолистез осевого позвонка (ТСОП)
2. Определения:
• Двусторонний перелом межсуставной части дуги С2
• Отрыв тела С2 от суставных отростков и дуги
б) Визуализация:
1. Общие характеристики перелома палача:
• Наиболее значимый диагностический признак:
о Классическая рентгенологическая картина:
— Перелом межсуставной части дуги С2
— Передняя дислокация тела С2 относительно С3:
— Смещение атланта и черепа вместе с телом С2 кпереди
Изменений здесь может и не быть несмотря на наличие перелома межсуставной части дуги С2
— Задние элементы С2 и спиноляминарная линия сохраняют свое нормальное положение
— Подвывих С2 относительно СЗ усиливается при сгибании о Наилучшим методом диагностики является КТ
о Часто можно наблюдать признаки отека превертебральных мягких тканей на уровне верхнешейного отдела позвоночника
• Локализация:
о Межсуставная часть дуги С2 с обеих сторон
2. Рентгенологическая картина перелома палача:
• Рентгенография:
о Передний подвывих тела С2 относительно С3
о Рентгенопрозрачный дефект межсуставной части дуги С2
о Отек превертебральных мягких тканей
о Смещение атланта и черепа вперед вместе с телом С2
о Задние элементы спиноляминарной линии на уровне С2-СЗ сохраняют свое нормальное положение
3. Флюороскопия:
• Подвывих С2 относительно СЗ усиливается при сгибании
• Метод эффективен в отношении диагностики стабильности повреждения при выборе тактики его лечения
4. КТ при переломе палача:
• Бесконтрастная КТ:
о Костный режим:
— Двусторонние переломы межсуставной части дуги С2
— Наблюдаются различные варианты переломов:
Распространение перелома на тело С2
Односторонний перелом межсуставной части или в сочетании с переломом противоположного корня или пластинки дуги
— Целостность зубовидного отростка обычно сохранена
— В 33% случаев наблюдаются переломы и на других уровнях, чаще всего-С1
— Спинномозговой канал расширен в передне-заднем направлении
о Мягкотканный режим:
— Отек превертебральных мягких тканей
— Эпидуральное кровоизлияние
• КТ-ангиография:
о Может быть диагностировано сопутствующее повреждение позвоночной артерии (расслоение стенки, окклюзия)
5. МРТ при переломе палача:
• Т1-ВИ:
о Снижение интенсивности сигнала от дуги С2, связанное с отеком костного мозга
• Т1 FS:
о Гиперинтенсивный периваскулярный сигнал при наличии сочетанного повреждения сосудов
• Т2-ВИ:
о Усиление интенсивности сигнала и увеличение объема превертебральных мягких тканей
о Отек и гиперинтенсивность сигнала спинного мозга свидетельствует о его повреждении:
— При паренхиматозном кровоизлиянии будет отмечаться фокальная неправильной формы гипоинтенсивность сигнала
• STIR:
о Усиление сигнала дуги С2 и окружающих мягких тканей, связанные с ее отеком и кровоизлияниями
• T2*GRE:
о Режим более чувствителен в отношении диагностики кровоизлияний в спинномозговой канал и паренхиму спинного мозга (гипоинтенсивность сигнала)
• МР-ангиография:
о При сочетанном повреждении позвоночной артерии — изменение ее контура (расслоение стенки) или окклюзия
6. Рекомендации по визуализации:
• Протокол исследования:
о Любой передний подвывих С2 относительно С3 на рентгенограмме в боковой проекции требует проведения КТ
о Обследование должно включать весь шейный отдел позвоночника (и даже верхнегрудной отдел): сочетанные переломы на других уровнях наблюдаются в 33% случаев
о Тонкосрезовая (1 мм) спиральная КТ с сагиттальной и фронтальной реконструкцией:
— Обязательный метод оценки характера перелома, степени подвывиха, состояния спинномозгового канала
о При наличии неврологической симптоматики — МРТ шейного отдела позвоночника
о При распространении перелома на отверстие позвоночной артерии — МР- или КТ-ангиография о При необходимости — катетерная ангиография и эндоваскулярное вмешательство
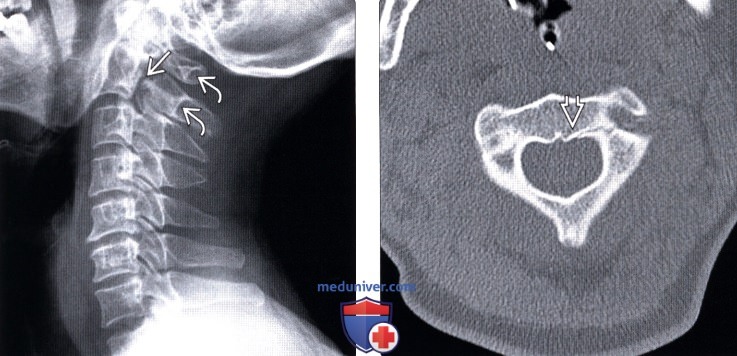
(Слева) Рентгенограмма в боковой проекции: линейное просветление в области межсуставной части дуги С2. Также здесь виден незначительный антелистез С2 и более заметное нарушение положения спиноляминарной линии на уровне С1-С2.
(Справа) КТ, аксиальный срез: случай атипичного варианта травматического спондилолистеза осевого позвонка (ТСОП), при котором перелом межсуставной части дуги С2 распространяется на нижний край задней покровной пластинки тела С2. При смещении фрагментов данный вариант атипичного перелома может «пересечь» содержимое спинномозгового канала.
в) Дифференциальная диагностика перелома палача:
1. Псевдоподвывих:
• Физиологический антелистез на верхнешейном уровне, встречается у детей младшего возраста (< 8 лет)
• Является следствием гипермобильности не до конца еще сформированного связочного аппарата шейного отдела позвоночника
• Наиболее частая локализация С2-С3, реже — СЗ-С4
• Определяется на рентгенограмме в боковой проекции в положении легкого сгибания
• Отсутствие признаков отека мягких тканей
• Нормальное положение спиноляминарной линии сохранено
2. Ротационный подвывих С2-С3:
• Односторонний перелом(ы) дуги С2, корня дуги
3. Спондилолиз, первичный, шейный отдел позвоночника:
• Редкая врожденная аномалия
• Наличие неоссифицированного эмбрионального синхондроза
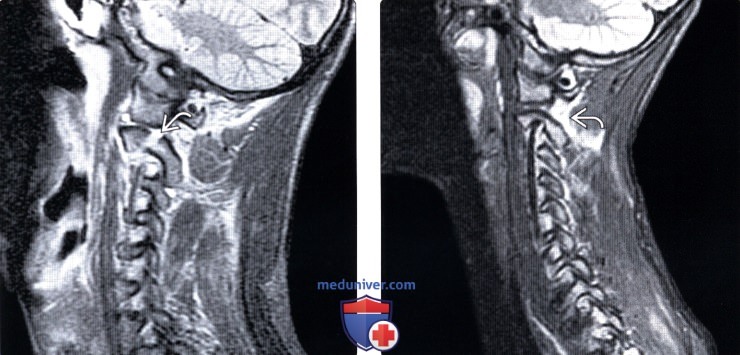
(Слева) STIR МР-И, сагиттальная проекция: нарушение целостности кортикального слоя в области межсуставной части дуги С2. Отек мягких тканей выражен минимально. Признаков отека костного мозга (в данном случае это острое повреждение) нет.
(Справа) На сагиттальном STIR МР-И еще у одного пациента с переломами межсуставной части дуги С2 определяется лишь минимальный отек окружающих мягких тканей. Сам перелом на данном скане не виден.
г) Патология:
1. Общие характеристики перелома палача:
• Этиология:
о ТСОП возникает в результате переразгибания головы с одновременной аксиальной нагрузкой либо вследствие насильственного избыточного сгибания головы в сочетании с аксиальной нагрузкой:
— Истинный перелом палача, наблюдавшийся ранее у казненных через повешение, возникает в результате переразгибания головы в сочетании с внезапной насильственной дистракцией позвоночника:
Классическое повешение, при котором узел петли располагают в подбородочной области, что приводит полному разрыву диска и связочного аппарата между С2 и СЗ
Подобное повреждение никогда не наблюдается при суицидальных попытках
— ТСОП в обычной жизни характеризуется другим механизмом травмы (например, удар подбородком о приборную панель), при котором, однако, возникают аналогичные повреждения
• Сочетанные травмы:
о Переломы на других уровнях, которые не всегда непосредственно связаны с С2:
— Наиболее часто из подобных сочетанных переломов встречаются переломы атланта
2. Стадирование, степени и классификация перелома палача:
• Effendi:
о Тип I: узкая линия перелома, отсутствие смещения, отсутствие разрыва диска С2-С3
о Тип II: переднее смещение С2 относительно С3 ≥ 3 мм, повреждение диска С2-С3
о Тип ПА: минимальное переднее смещение С2 относительно С3, однако выраженное угловое смещение, флексионно-дистракционный механизм травмы:
— Модификация Levine и Edwards классификации Effendi
о Тип III (редкий): переднее смещение С2 с односторонним или двусторонним вывихом или подвывихом в дугоотростчатых суставах
• Классификация Effendi может применяться и к другим переломам корней и пластинок дуги С2
• Атипичный перелом палача: перелом распространяется на заднюю покровную пластинку тела С2:
о Формируется выстоящий в полость спинномозгового канала костный «шип», увеличение частоты неврологических осложнений
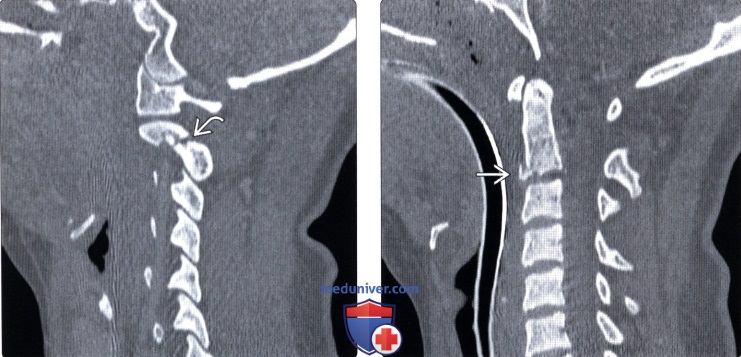
(Слева) КТ, сагиттальный срез: представлен перелом межсуставной части дуги С2 с минимальным смещением.
(Справа) На сагиттальном срединном КТ-срезе у этого же пациента виден небольшой фрагмент перелома каудо-вентрального угла тела С2.
д) Клинические особенности:
1. Клиническая картина перелома палача:
• Наиболее распространенные симптомы/признаки:
о Острая боль в шее
• Другие симптомы/признаки:
о Неврологический дефицит
о Мозжечковая симптоматика позволяет заподозрить инфаркт мозжечка на фоне расслоения стенки или окклюзии позвоночной артерии
• Внешний вид пациента:
о Боль в подзатылочной области после травмы
о Неврологическая симптоматика наблюдается лишь в небольшом проценте травматических повреждений С2 (25%)
— Размеры спинномозгового канала на этом уровне достаточно велики, при переломах со смещением они еще более увеличиваются
о Повреждение позвоночной артерии может сопровождаться развитием отсроченного неврологического дефицита:
— Инфаркт головного мозга в вертебробазилярном бассейне
2. Демография:
• Эпидемиология:
о Практически все случаи ТСОП на сегодняшний день являются следствием травм в результате ДТП, а не повешения:
— Лишь у немногих повешенных диагностируются переломы дуги С2
о ТСОП составляет 4-7% всех переломов и/или вывихов на уровне шейного отдела позвоночника
о В одном из исследований показано, что доля изолированного ТСОП среди всех пациентов с переломами в области краниовертебрального сочленения составляет 7%
3. Течение заболевания и прогноз:
• Зависит от наличия или отсутствия неврологического дефицита
• Тип I: стабильное повреждение, никогда не должно приводить к развитию стойкого неврологического дефицита
• Тип II: примерно в 20% случаев сопровождается транзиторной неврологической симптоматикой, у 5% пациентов развивается стойкий неврологический дефицит
• Тип III: относительно высокий риск развития стойкого неврологического дефицита и инвалидизации пациентов
• При повреждении позвоночной артерии существует риск развития инфаркта головного мозга в отсроченном периоде
• Ускорение развития дегенеративных изменений
4. Лечение перелома палача:
• Консервативное лечение:
о Иммобилизация
• Спондилодез при нестабильных повреждениях:
о Выраженная угловая деформация на уровне С2-С3, разрыв межпозвонкового диска С2-С3 и/или невозможность удержать фрагменты в правильном положении за счет внешней иммобилизации
е) Диагностическая памятка:
1. Следует учесть:
• На рентгенограмме в боковой проекции обращайте внимание на сохранение нормальных взаимоотношений позвонков, объем превертебральных мягких тканей (толщина должна составлять 4 мм или менее), при выявлении патологии показана КТ
• Обратите внимание на целостность стенок отверстия позвоночной артерии, для исключения ее повреждения показана МР-/КТ-ангиография
2. Советы по интерпретации изображений:
• Передний подвывих тела С2 относительно С3 при сохранении нормального положения спиноляминарной линии требует проведения КТ даже при отсутствии видимых признаков перелома на рентгенограмме
ж) Список использованной литературы:
1. Hadley MN et al: Introduction to the guidelines for the management of acute cervical spine and spinal cord injuries. Neurosurgery. 72 Suppl 2:5-16, 2013
2. RykenTCetal: Management of isolated fractures of the axis in adults. Neurosurgery. 72 Suppl 2:132-50, 2013
3. Pryputniewicz DM et al: Axis fractures. Neurosurgery. 66(3 Suppl):68-82, 2010
4. Yanni DSetal: Fixation of the axis. Neurosurgery. 66(3 Suppl): 147-52, 2010
5. Congress of Neurological Surgeons: Isolated fractures of the axis in adults. Neurosurgery. 50(3 Suppl): S1 25-39, 2002
6. Congress of Neurological Surgeons: Management of combination fractures of the atlas and axis in adults. Neurosurgery. 50(3 Suppl): S140-7, 2002
7. Ranjith RK et al: Hangman’s fracture caused by suspected child abuse. A case report. J Pediatr Orthop B. 11(4):329-32, 2002
8. Harrop JS et al: Acute respiratory compromise associated with flexed cervical traction after C2 fractures. Spine. 26(4): E50-4, 2001
9. Samaha C et al: Hangman’s fracture: the relationship between asymmetry and instability. J Bone Joint Surg Br. 82(7)4 046-52, 2000
10. Agrillo U et al: Hangman’s fracture. Spine. 24(22):241 2, 1999
11. Guiot B et al: Complex atlantoaxial fractures. J Neurosurg. 91 (2 Suppl): 139-43, 1999
12. Williams JP 3rd et al: CT appearance of congenital defect resembling the Hangman’s fracture. Pediatr Radiol. 29(7):549-50, 1999
13. Greene KA et al: Acute axis fractures. Analysis of management and outcome in 340 consecutive cases. Spine. 22(16):1843-52, 1997
14. Nunez DB Jr et al: Cervical spine trauma: how much more do we learn by routinely using helical CT? Radiographics. 16(6)4 307-18; discussion 1318-21, 1996
15. Starr JK et al: Atypical hangman’s fractures. Spine. 18(14)4 954-7, 1993
16. James R et al: The occurrence of cervical fractures in victims of judicial hanging. Forensic Sci Int. 54(1):81 -91, 1992
17. Parisi M et al: Hangman’s fracture or primary spondylolysis: a patient and a brief review. Pediatr Radiol. 21 (5):367-8, 1991
— Также рекомендуем «МРТ перелома апофизарного кольца позвонка»
Редактор: Искандер Милевски. Дата публикации: 31.7.2019
Источник
Содержание:
Перелом палача, или травма висельника – перелом ножек дуги второго шейного позвонка, что сочетается с разрывом продольной связки в районе второго и третьего шейных позвонков, а также смещением атланта. Впервые такое состояние было описано в 1913 году. В 1964 году патологоанатомы пришли к выводу, что такая травма часто случается при дорожно-транспортных происшествиях, причём все повреждения в области шеи идентичны тем, что остаются на шее человека после повешения. Именно это и дало этой травме такое название.

Как уже говорилось выше, травма затрагивает только второй шейный позвонок, и возникает в момент резкого разгибания головы назад. В то же время такое повреждение невозможно без повреждения мягких тканей – разрыва передней продольной связки и отрыва межпозвоночного диска второго или третьего позвонков. Перелом дуги чаще всего симметричный и происходит он на некотором расстоянии от тела позвонка.
Кроме автодорожных травм, когда удар приходится в нижнюю часть лица, такое же повреждение в редких случаях может возникать и в спорте – в футболе, регби, баскетболе.
Второй позвонок имеет своё название – эпистрофей, или аксис. Его особенность в наличии отростка в виде зуба. Он нужен, чтобы первый шейный позвонок — атлант, свободно вращался при движениях головы.
Клиническая картина
Симптомы перелома палача могут быть как от едва заметных до довольно выраженных. Это зависит не только от места поражения, но и от того, вовлечены ли в патологический процесс другие структуры спины. Также большую роль играет скорость и правильность оказания неотложной помощи. Основными симптомами будут:
- Нарушения движений рук и ног.
- Тремор конечностей.
- Полный паралич всего тела.
- Нарушение чувствительности кожных покровов.
- Проблемы с мочеиспусканием.
- Сильная боль в поврежденной области.
- Головокружение.
- Напряжение мышц шеи.
- Нарушение дыхания, в тяжёлом случае – его остановка.
- Нарушение сердцебиения, вплоть до полного прекращения.
- Нарушение в движениях в поврежденной области.
Симптом палача имеет одну особенность – определить его можно только с помощью специальной медицинской аппаратуры. А это значит, что при подозрении на любой перелом шейного отдела позвоночника должна быть проведена не только рентгенография, но и другие методы исследования, которые позволят определить степень повреждения спинного мозга.
Диагностика
Первичная диагностика основана на осмотре и опросе пациента. После этого обязательно проводится рентгенография, которая позволит определить наличие перелома в области второго позвонка. При необходимости может быть использованы МРТ или КТ исследования, которые позволяют оценить состояние спинного мозга, способы и методы лечения, а также сделать прогноз относительно выздоровления.
Также при подозрении на повреждение первого и второго шейных позвонков применяется такой специфический метод, как спондилорентгенография.
Лечение
 Лечение проводится только в условиях стационара. В зависимости от тяжести состояния терапия может быть консервативной или оперативной. В первую очередь проводится адекватное обезболивание с использованием таких препаратов, как диклофенак, диклоберл, трамадол. В самых тяжёлых случаях могут использоваться наркотические анальгетики.
Лечение проводится только в условиях стационара. В зависимости от тяжести состояния терапия может быть консервативной или оперативной. В первую очередь проводится адекватное обезболивание с использованием таких препаратов, как диклофенак, диклоберл, трамадол. В самых тяжёлых случаях могут использоваться наркотические анальгетики.
При неосложнённом переломе и наличии вывиха проводится его обязательное ручное вправление. После этого пациент на протяжении 3 месяцев должен носить специальный шейный воротник.
Вправление также может быть проведено с помощью скелетного вытяжения, однако такая методика сегодня не пользуется большой популярностью и применяется только в самых крайних случаях.
В лечении может быть использована и петля Глиссона, но в этом случае лечение растягивается до 4 недель, после чего на несколько месяцев накладывается гипсовый корсет. При переломах палача без смещения и других осложнений применяется воротник Шанца, но правильно подобрать его сможет только лечащий врач.
Операция используется только при отсутствии эффекта от консервативного лечения, при наличии большого количества осколков и при развитии осложнений. Среди них самыми частыми следует считать нарушение дыхания, полный паралич, разрыв спинного мозга и кровоизлияния.
После полного курса консервативного и оперативного лечения обязательно проводится курс реабилитации, который включает в себя физиотерапию, лечебную гимнастику, а также лечение в условиях местных курортов и специализированных санаториев.
Источник
Перелом шейного отдела позвоночника является одной из наиболее распространенных и в то же время тяжелых травм позвоночника. Перелом представляет собой нарушение целостности шейных позвонков. Частота случаев составляет до 1/3 всех переломов данной зоны.
Травма опасна своими осложнениями в виде паралича всего тела ниже области повреждения. Нарушения в функционировании сердечно-сосудистой системы и органов дыхания, разрыв спинного мозга вследствие перелома и кровоизлияние в мозг могут повлечь за собой смерть пострадавшего.
До 80% всех осложнений при переломе, как правило, возникает в результате повреждения спинного мозга различной степени тяжести, вплоть до его разрыва. Однако при отсутствии осложнений, своевременно оказанной грамотной помощи пострадавшему и комплексном лечении возможно полное восстановление и возвращение к полноценной жизни.
О симптомах и лечении смещения позвонков поясничного отдела читайте здесь.
Причины возникновения перелома
Основной причиной переломов позвоночника являются различные травмы. Это может быть внезапная травма шеи при резком надрывном сгибании позвоночного столба в области позвонков С1-С7 (область шейного отдела) либо в результате сильного удара.
К таким травмам относят повреждения, полученные вследствие ДТП, при прыжках на мелководье с высоты либо при прыжках в воду в водоемах с непроверенным дном, при падении тяжелых предметов на область головы и шеи, бытовые травмы.
Повреждения могут быть связаны с профессиональной занятостью пострадавшего, случаи переломов часто фиксируются у спортсменов: хоккеистов, легкоатлетов, гимнастов, а также водителей, альпинистов и т.д.
Симптомы перелома
Симптомы перелома позвоночника в шейном отделе могут варьироваться в зависимости от тяжести полученных травм. Немаловажную роль в развитии симптоматики играет своевременно и правильно оказанная доврачебная первая помощь.
Наиболее выраженным симптомом такого перелома являются болевые ощущения в районе шейного отдела. Часто распространение болевого синдрома приходится также на соседние органы и ткани. Пострадавший может жаловаться на боли в затылке, руках, предплечьях, области груди и между лопаток.
Помимо боли, также могут фиксироваться нарушения функции глотания, головокружение и потеря сознания, шум в ушах. Шея находится в неестественном, неправильном положении. При этом можно наблюдать выпрямление естественных изгибов (лордоза) и развитие искривлений, там, где согласно анатомии их быть не должно.
Мышцы в области повреждения скованны, могут возникать спазмы. Наблюдается хруст в пострадавшей зоне. В некоторых случаях можно наблюдать полную потерю чувствительности теменной и затылочной области головы.
В случаях, когда перелом осложнен тяжелой травмой спинного мозга, такой как его разрыв, возможны нарушения сердцебиения и дыхания, что, в свою очередь, может привести к смерти пострадавшего.
В зависимости от тяжести симптоматики можно классифицировать переломы шейного отдела позвоночника:
- К переломам I степени относят повреждения, которые сопровождаются быстропроходящими болями в зоне шейного отдела.
- О переломе II степени говорят, когда пострадавший жалуется на головокружения и боль в затылочной части головы. Также можно наблюдать полную потерю чувствительности тела.
- Перелом III степени, как правило, характеризуется травмами, несовместимыми с жизнью.
Классификация переломов
Повреждения, которые отмечают на уровне позвонков шейного отдела (С3-С7), можно классифицировать на основе направленности действия силы, являющейся причиной травмы. Ниже представлена общепринятая классификация.
Повреждения расположены в порядке нарастания тяжести травмы:
- Компрессионные повреждения характеризуются сдавливанием позвонков. Среди них, в свою очередь, выделяют такие переломы, как клиновидные, взрывные и оскольчатые переломы тел позвонков.
- Среди флексионно-дистракционных повреждений можно выделить хлыстовые нарушения шейного отдела, тяжелые перерастяжения, а также двухсторонний перелом с подвывихом.
- Ротационные переломы характеризуются резким смещением позвонков в стороны (часто возникают под воздействием прямых ударов). К подтипам данной группы травм относят односторонний перелом, отрывной перелом, а также односторонний вывих тела позвонка.
По наличию осложнений среди травм выделяют осложненные и неосложненные переломы.
Некоторые специалисты употребляют в своей практике классификацию, опирающуюся на тип локализации травмы:
- Перелом Джефферсона характеризуется переломом первого шейного позвонка (отдел С1).
- Перелом палача (травма висельника) представляет собой повреждение второго шейного позвонка (отдел С2).
- Переломы ниже второго шейного позвонка (С3-С7) называют переломом ныряльщика. Для подобных травм характерны сопутствующие повреждения в виде разрывов или растяжений связок.
- Повреждения последних двух позвонков (С6-С7) именуются переломами землекопа.
Перелом первого шейного позвонка
Первый шейный позвонок называют атлантом. Причиной такого наименования стала его удерживающая функция, именно этот первый позвонок является опорой головы. Похожий на кольцо позвонок располагается в месте соединения позвоночного столба с затылочной частью головы.
При травме отдела С1 всю силу удара принимает на себя именно этот позвонок, так как между затылком и позвоночником нет защитных хрящевых прослоек. В результате повреждения можно наблюдать разрывы атланта в разных местах.
Несмотря на относительную уязвимость атланта, травмы такого рода довольны редки. Чаще всего травмы такого рода являются довольно стабильными и легко поддаются лечению, однако, в некоторых случаях перелом осложняется нарушением целостности спинного мозга.
О хрусте в шее при поворотах головы, причины читайте здесь.
Перлом второго шейного позвонка
Второй шейный позвонок, аксис, так же как и первый, имеет форму кольца. Его отличие от первого позвонка заключается в наличие в передней его части массивного нароста (зуб аксиса), именно благодаря зубу аксиса обеспечивается фиксация второго и первого шейных позвонков. Компрессия зуба аксиса чаще всего и становится причиной перелома данного отдела позвоночника.
Среди переломов аксиса встречаются стабильные и нестабильные травмы. Многие из переломов характеризуются неврологической симптоматикой (потеря чувствительности, паралич и т.д.).
Переломы других шейных позвонков
Травмы отделов С4-С6 являются самыми распространенными среди повреждений позвоночника. При подобных переломах пациенты жалуются на отсутствие подвижности шеи и головы, а также выраженный болевой синдром в области шеи. Нередко перелом сопровождается повреждениями спинного мозга различной степени тяжести вплоть до паралича или летального исхода. Об ушибе копчика, лечении читайте здесь.
Диагностика
Диагностика переломов различной степени тяжести начинается с очного осмотра врача и пальпации. Чаще всего диагноз можно установить уже на этом этапе. Однако без дополнительных инструментальных исследований не обойтись, так как именно они смогут дать полное представление о локализации травмы, ее характере.
К информативным вспомогательным исследованиям, необходимым для диагностики переломов относят:
- Магнитно-резонансную томографию: неинвазивный метод диагностики, использующий силу магнитного поля. Метод высокоточен и практически не имеет противопоказаний, поэтому может применяться даже в случае довольно серьезных травм. С помощью данного исследования можно получить изображение не только костной структуры, но и тканей вокруг области исследования.
- Компьютерную томографию. Метод применяется при подозрении на перелом первого шейного позвонка.
- Рентгенографию.
Лечение
На основе данных проведенных исследований и осмотра врача вырабатывается тактика лечения. При всей серьезности травмы основой для восстановления и выздоровления является проведение консервативного лечения, суть которого заключается в репозиции поврежденного участка.
О лечении компрессионного перелома поясничного отдела позвоночника читайте здесь.
Репозиция – восстановление анатомически правильного положения тела позвонка и его частей. При этом пациент должен носить гипсовый воротник.
В случае более тяжелых травм, таких как взрывные переломы, используют галло-аппарат (устройство, фиксирующее позвоночный столб извне) или прибегают к хирургическому вмешательству. Такие операции заключаются в открытой репозиции обломков кости с последующим ношением фиксирующих устройств.
Среди методик эффективного лечения переломов следует отметить и скелетное вытяжение. Неизбежно проведение хирургической операции в случае травмы спинного мозга. Подобная операция представляет собой манипуляции, позволяющие высвободить зажатые нервные корешки и увеличить межпозвоночное пространство.
Помимо всего прочего, всем без исключения пациентам, столкнувшимся с травмой шейного отдела позвоночника, рекомендуется строгий постельный режим. Эта мера позволяет избежать перегруза поврежденной области. Больному также назначают курс обезболивающих препаратов для снятия болевого синдрома, а в последующем курс физиопроцедур и восстановительной и лечебной гимнастики.
К консервативным методикам также следует отнести мануальную терапию. С помощью мануальной терапии специалист в данной области вправляет позвонки, восстанавливая анатомию и естественное положение тела. Проведение курса мануальной терапии возможно лишь в случаях неосложненного перелома. После вправления позвонков пациент носит специальные фиксирующие устройства, бандажи в течение 2-3 месяцев, вплоть до полного восстановления.
Что такое дорсопатия пояснично-крестцового отдела позвоночника, лечение читайте здесь.
Первая помощь при переломе
Первую помощь всегда должен оказывать грамотный специалист. До приезда скорой помощи следует обездвижить пострадавшего. Если местонахождение больного не представляет опасности (к примеру, опасность воспламенения автомобиля вследствие ДТП), то перемещать его нельзя.
Манипуляции с перемещением пострадавшего могут усугубить травму вплоть до летального исхода. При необходимости, в случаях выраженного болевого синдрома, следует провести локальное обезболивание, противошоковую терапию, а также обеспечить ему возможность полноценного дыхания.
Важно также помнить, что при нарушении сознания или отсутствии чувствительности ниже области повреждения нельзя давать пострадавшему обезболивающие в таблетках, следует использовать только инъекционные препараты. Нельзя давать пострадавшему пить, а также оставлять его одного.
В случае если дыхание у пострадавшего отсутствует необходимо проведение реанимационных мероприятий:
- Убедиться в том, что дыхательные пути пострадавшего свободны от рвотных масс и иных посторонних предметов.
- Вплоть до приезда скорой помощи выполнять искусственное дыхание.
- В перерывах между искусственным дыханием следует выполнять непрямой массаж сердца, подложив под грудную область мягкое одеяло.
В случае необходимости транспортировки следует:
- Уложить пострадавшего на жесткую опору. Если носилки мягкие, то транспортировка должна осуществляться в положении на животе.
- Зафиксировать в неподвижном положении все отделы позвоночника жгутами или иными фиксаторами, включая голову и ноги.
- Транспортировку должны осуществлять как минимум три человека. Все действия должны быть строго согласованы во избежание дополнительных повреждений.
Сколько заживает перелом?
Заживление травм шейного отдела позвоночника зависит от ряда факторов от скорости и грамотности оказания медицинской помощи до индивидуальных особенностей организма. В любом случае ношение специального воротника займет как минимум 2-3 месяца, при этом процесс окончательного восстановления анатомически правильного строения позвоночника может занять гораздо более длительное время (от нескольких месяцев до нескольких лет).
Реабилитация и профилактика
Эффективность лечения переломов различной сложности во многом зависит от реабилитационных мероприятий. Период реабилитации, а также мероприятия по восстановлению двигательной активности позвоночника для каждого пациента индивидуальны.
Комплекс всех необходимых мер составляется специалистом с учетом всех особенностей травмы пациента, его истории болезни и степени тяжести полученных травм. Зачастую процесс реабилитации занимает от нескольких месяцев до нескольких лет.
В программу реабилитации входят:
- ЛФК.
- Физиопроцедуры.
- Массаж.
- На заключительном этапе реабилитации больному могут разрешить плавание.
Комплекс мер по восстановлению костно-мышечной системы осуществляется строго под контролем специалиста в специализированном лечебном учреждении.
Самолечение в данном случае опасно и может привести к плачевным последствиям. Только выполнение всех рекомендаций врача и жесткое следование его советам может гарантировать хорошие результаты, и во многих случаях обеспечить полное излечение больного.
Во многих случаях травмы шейного отдела позвоночника можно избежать, соблюдая несложные правила:
- При любых обстоятельствах соблюдайте меры необходимой безопасности: от мероприятий, обеспечивающих безопасность дорожно-транспортного движения до соблюдения мер безопасности в быту.
- Соблюдайте меры безопасности при нахождении в воде. Не ныряйте в незнакомых непроверенных местах, будьте осторожны во время подвижных, активных игр.
- Следите за уровнем своей физической подготовки, не пренебрегайте регулярными занятиями спортом.
Последствия перелома
Травмы шеи опасны в плане возможных осложнений. При легких повреждениях возможно полное восстановление пациента и его возвращение к нормальной жизни. Однако в более тяжелых случаях последствия могут кардинально изменить жизнь пострадавшего в худшую сторону. Наиболее тяжелым последствием является снижение чувствительности конечностей вплоть до полного паралича.
В таких случаях важную роль в реабилитации больного оказывают близкие люди. На ранних стадиях лечения решающую роль может сыграть тщательный полноценный уход и занятия с больным. В некоторых случаях возможно снижение выраженности паралича и частичное восстановление двигательной активности.
Полное восстановление в особо тяжелых случаях происходит крайне редко. Для снижения негативных последствий пареза активно применяются противопролежневые системы, специальный массаж пораженной области, различные дыхательные методики.
Источник
