Перелом орбиты у ребенка
Травма орбиты (глазницы) у детей, ребенка
Казинская Н.В., врач-офтальмолог Детского медицинского центра «Маркушка»
Орбита (глазница) — парная полость в черепе, содержащая глазное яблоко с его придатками. Травмы орбиты глаза– довольно частая патология, которая может встретиться в клинической практике врачей разных специальностей (детских офтальмологов, травматологов, нейрохирургов и др.).
Диагностика и лечение травм органа зрения и его придаточного аппарата одна из важных проблем детской офтальмологии. Число больных с повреждениями орбиты по данным некоторых авторов колеблется от 1,07% до 2,7% от общего числа офтальмологических больных и приближается к 4% от больных с травмами органа зрения.
Причины повреждения орбиты
Частые причины повреждения орбиты: удары в область орбиты кулаком, тупыми предметами (камень, теннисный мяч, снежки, хоккейные шайбы и клюшки, снегоходы, автотранспортные травмы). Максимальная частота травм области орбиты у детей отмечена в период каникул и в праздничные дни.
Переломы стенок орбиты. Механизмы
Возможны и обсуждаются разные механизмы переломов костных стенок орбиты. При тупой травме возможны изменения, возникающие под воздействием травмирующей силы в месте ее приложения или на протяжении в результате деформации самой структуры орбиты. Не исключено, что глазное яблоко, непосредственно от удара само, под влиянием гидродинамических сил, способно нарушить целостность наиболее тонких стенок. Многие авторы отмечают, что мягкие ткани орбиты оказывают повреждающее компрессионное действие на ее стенки вследствие резкого увеличения внутриорбитального давления в момент травмы. И, наконец, значительное возрастание повреждающего действия травмирующей силы по мере ее абсорбции костными стенками орбиты.
Среди изолированных переломов, по данным Eheeder, чаще всего встречаются переломы нижней стенки орбиты – в 67% случаев. Смешанные переломы орбиты чаще всего встречаются при переломах свода и основания черепа – 42%, а также при переломах скуловой кости – 39%.
Диагностика повреждений орбиты. Прямые и косвенные признаки
Диагностику контузионных повреждений орбиты проводят исходя из совокупности прямых и косвенных признаков перелома.
Прямые признаки:
-симптом «ступеньки» или локальной болезненности при пальпации вдоль орбитального края глазницы;
— эмфизема век, экзофтальм или энофтальм;
— смещение глазного яблока по горизонтали или вертикали; ограничение активной подвижности глазного яблока при положительном «тракционном тесте» Конверса;
— диплопия.
Косвенные признаки:
— отеки и кровоподтеки мягких тканей окологлазничной области и век;
— типичная локализация субконъюнктивальных кровоизлияний соответственно месту перелома;
— хемоз конъюнктивы;
— ранний симптом «очков»;
— одностороннее носовое кровотечение;
— расстройство кожной чувствительности в зоне разветвления I-II ветвей тройничного нерва;
— внезапная односторонняя слепота; снижение зрения при прозрачных оптических средах глаза; птоз.
Двоение (диплопия) у ребенка, детей. Двоение предметов окружающего мира
Одним из самых распространенных проявлений переломов орбиты является нарушение бинокулярного зрения у детей, которое проявляется на ранних сроках после травмы диплопией (двоение предметов окружающего мира).
Двоение (диплопия) – нередкая жалоба пациентов, обращающихся за офтальмологической помощью. Диплопии уделяется достаточное внимание в современной офтальмологической литературе. Публикации по данной тематике связаны с предложениями отдельных методов исследования и лечения. Между тем диплопия представляет собой достаточно четко очерченный синдром, доставляющий мучительные страдания и служащий поводом для полной или частичной утраты ребенком ранее приобретенных навыков
Основная жалоба больных заключается в двоении предметов окружающего мира. Чаще всего оно бывает при двух открытых глазах. Двоение может быть полным, то есть во всех направлениях взора, или частичным, — в какой-то части поля взора. Самой тяжелой является диплопия при взгляде вниз.
Как правило, пациент может точно отметить день, и даже момент, когда появилась диплопия. Двоение, особенно если раньше у больного было полноценное бинокулярное зрение – мучительная жалоба. Больной ребенок утрачивает ранее приобретенные навыки: ему становится трудно ходить, писать, читать, пользоваться транспортом, выполнять работу по дому.
Мы обозначили в наших наблюдениях двоение термином орбитальная диплопия, которая возникает вследствие травмы орбиты (взрывного перелома, при котором фронтальный удар вызывает мгновенное повышение внутриорбитального давления и перелом стенки орбиты). При этом возможно сочетание смещения глазного яблока и повреждение глазодвигательных мышц (парез, паралич или их ущемление в области повреждения костных стенок орбиты).
Диагностические тесты на диплопию
При обследовании больных мы пришли к выводу о достаточно высокой диагностической значимости при диплопии у детей ряда клинических исследований.
Тест на скрытую диплопию (больной двумя глазами фиксирует источник света, в то время как перед одним глазом устанавливается красное стекло и в случае нарушения функции глазодвигательных мышц или смещения глазного яблока больной вместо одного реального, видит сразу два разноокрашенных источника света).
Определение пассивной подвижности глаз при помощи тракционного теста Конверса (обнаружение затруднения движения возникающего при попытках пассивно сместить глазное яблоко в направлении отсутствия активного движения).
Коордиметрия по Гессу, исследование двойных изображений по Гаабу, трехэтапный тест Паркса, подвижность глаз в разных позициях взора, исследование на синоптофоре, исследование поля одиночного видения, характер зрения.
Окончательный диагноз перелома ставится на основании рентгенологического исследования в двух стандартных проекциях (задней прямой и боковой), компьютерной томографии орбиты и ретробульбарного пространства.
По материалам «Клинические признаки перелома стенок орбиты при травмах у детей», Дубовская Л.А., Казинская Н.В., Одошашвили Е.Д. (Москва, Российский Государственный Медицинский Университет).
Источник
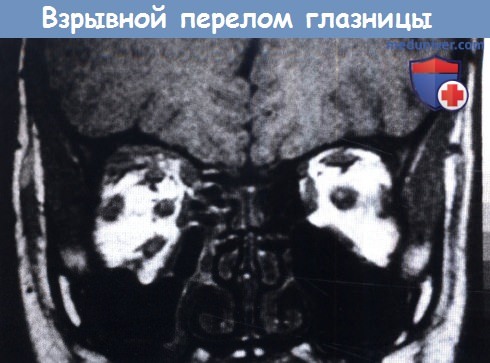
Перелом глазницы у ребенка
Переломы глазницы часто сопровождаются повреждением глаза и требуют лечения у офтальмолога.
а) «Взрывные» (blow-out) переломы. «Взрывными» (blow-out) переломами называются те, при которых происходит проваливание одной из стенок глазницы, окружающих глаз. Чаще всего возникает перелом нижней стенки глазницы, но также могут встречаться повреждения медиальной стенки. У детей нередко встречаются переломы типа «крышки люка», обычно это переломы нижней стенки глазницы. «Взрывные» переломы не характерны для маленьких детей до формирования придаточных пазух носа.
1. Этиология. «Взрывные» переломы возникают либо при сдавлении глазницы, при котором увеличивается давление на ее содержимое, либо при прямой передаче энергии удара краю глазницы, костям нижней или медиальной стенок глазницы. В экспериментальных исследованиях продемонстрировано, что при таком воздействии на край глазницы возникает «взрывной» перелом ее нижней стенки.
2. Осложнения. «Взрывной» перелом может вызывать две группы осложнений. В результате пролабирования содержимого глазницы в дефект ее нижней или медиальной стенки может развиваться энофтальм. Сразу же после травмы энофтальм может оставаться незаметным из-за отека и набухания тканей, но становится видимым через 5-7 дней после травмы и должен оцениваться по прошествии этого срока. Если перелом приводит к косметически значимому дефекту, мы выполняем репозицию перелома, вправляем содержимое глазницы и восстанавливаем ее первоначальный объем.
Вторым типом осложнений является косоглазие, в том числе вызванное ущемлением или параличом глазодвигательных мышц, вертикальным смещением глазного яблока, синдромом Brown и даже повреждением черепных нервов, если удар был достаточно сильным. Ущемление нижней прямой мышцы — наиболее частая причина косоглазия после «взрывных» переломов. Мышца ущемляется дефектом нижней стенки и фиксирует глаз в положении гипотропии. Большинство пациентов жалуются на вертикальное двоение, усиливающееся при взгляде вверх.

«Взрывной» перелом.
В левой глазнице видно ущемление окружающих нижнюю прямую мышцу тканей.
б) Травматическая нейрооптикопатия:
1. Этиология. Травматическая нейрооптикопатия развивается при травмах лица или головы, сопровождающихся прямым или непрямым повреждением зрительного нерва. У детей такие травмы чаще всего связаны с авариями на транспорте или спортивными травмами. Состояние приводит к односторонней или двусторонней, частичной или полной потере зрения. Чаще всего повреждение зрительного нерва происходит при травмах лобной кости, иногда даже незаметных и внешне незначительных.
Стоит упомянуть и о некоторых специфических клинических ситуациях. Пациенты с тяжелыми психиатрическими расстройствами могут пытаться самостоятельно энуклеировать собственный глаз, что может сопровождаться отрывом зрительного нерва на некотором расстоянии от глазного яблока. Если отрыв происходит в заднем отделе нерва вблизи хиазмы, то односторонняя слепота может сопровождаться височной гемианопсией парного глаза вследствие повреждения хиазмы. У пациентов, которым удается вырвать собственный глаз, часто наблюдается временный регресс психиатрической симптоматики; при повторном обострении болезни пациент может попытаться энуклеировать и свой второй глаз. Такие пациенты требуют пристального наблюдения, а их психотическая симптоматика — интенсивного лечения.
2. Диагноз и лечение. Часто при осмотре врач может обосновывать диагноз на наличии симптоматики односторонней афферентной зрительной дисфункции (афферентный зрачковый дефект, ухудшение цветовосприятия, снижение остроты зрения). К сожалению, многие пациенты, перенесшие такую травму, не в состоянии взаимодействовать с врачом для проведения обследования. При лечении травматической нейрооптикопатии мы применяем высокие дозы стероидов, например метилпреднизолон в дозе 30 мг/кг внутривенно болюсно.
Еще один метод лечения — хирургическое вмешательство, показанием для которого являются кровоизлияние в оболочки зрительного нерва (фокальное, диффузное или субпериостальное) и перелом канала зрительного нерва, сопровождающийся его компрессией. Однако отсутствуют убедительные данные, подтверждающие, что стандартное медикаментозное или хирургическое лечение пациентов с травматической нейрооптикопатией влияет на отдаленные исходы для зрения.
в) Травматическое ретробульбарное кровоизлияние. Травма глаза или глазницы иногда сопровождается кровоизлиянием в глазницу. Кровоизлияние может развиваться в результате тупой травмы, при которой, как полагают, на ретробульбарные вены и артерии воздействуют разрывающие силы. Острые предметы также могут проникать за глазное яблоко, при этом не травмируя его, и повреждать кровеносные сосуды. В такой ситуации у больного развиваются боли и признаки быстро увеличивающегося ретробульбарного объемного образования: экзофтальм, офтальмогипертензия, хемоз и ограничение подвижности глаза.
Травма — не единственная причина развития этих симптомов ретробульбарной патологии. Медленно прогрессирующие изменения могут указывать на болезнь Graves, сходная симптоматика наблюдается при таких заболеваниях, как целлюлит глазницы и травматическое каротидно-кавернозное соустье. Диагноз целлюлита ставится при наличии других признаков инфекции (покраснение, гипертермия в области патологического очага, выраженные боли). При КТ обычно выявляется синусит, распространяющийся в ретроорбитальное пространство, у пациента отмечается повышение температуры тела и лейкоцитоз.
Каротидно-кавернозное соустье подозревают при наличии пульсирующего экзофтальма и расширении (артериализации) сосудов конъюнктивы и сетчатки.
Иногда травматическое ретробульбарное кровоизлияние требует оказания неотложной помощи. При повышении внутриглазного давления и нарушения функций зрительного нерва необходимо срочно снизить давление. Для снижения внутриглазного давления мы используем ингибиторы карбоангидразы (ацетазоламид) и гиперосмотические препараты. Латеральная кантотомия и нижний кантолиз снижают ретробульбарное давление почти немедленно. Мы редко прибегаем к парацентезу передней камеры, поскольку его эффект непродолжителен, а сама манипуляция связана с риском развития катаракты или внутриглазной инфекции.
— Также рекомендуем «Нарушение зрения у ребенка при травме головного мозга»
Оглавление темы «Травма глаза у ребенка.»:
- Травма глаза ребенка при родах и амниоцентезе
- Травма века, слезных органов и переднего отдела глаза у ребенка
- Повреждение оболочек глаза у ребенка
- Передние и задние ранения глазного яблока у ребенка
- Травматическая катаракта у ребенка
- Гифема глаза ребенка — причины, диагностика, лечение
- Травма сетчатки и сосудистой оболочки глаза у ребенка
- Перелом глазницы у ребенка
- Нарушение зрения у ребенка при травме головного мозга
Источник
Казинская Н.В., Сидоренко Е.И.
В последние десятилетия в России значительно вырос детский травматизм. Увеличилось количество детей с повреждениями глазницы, сочетающихся с черепно-мозговой травмой [1, 4, 5].
В результате травмы глазницы происходит ущемление ее мягких тканей, глазодвигательных мышц в зоне перелома, что приводит к ограничению подвижности и дистопии глазного яблока. Вышеназванные офтальмологические симптомы, в свою очередь, приводят к развитию диплопии у пострадавших и нарушению бинокулярных зрительных функций [2, 4]. Методики коррекции посттравматических деформаций глазницы, устранения диплопии и пластика нижней стенки глазницы имплантатами являются стандартными во всем мире [1, 3]. Однако хирургическое лечение не дает во всех случаях восстановления бинокулярных зрительных функций. В 68,1% случаев сохраняется диплопия, в 62,3% – ограничение подвижности глазного яблока, в 21,7% случаев – глазной тортиколлис. Для достижения максимального восстановления нарушенного параличом или парезом функционирования глазодвигательной системы актуально не только этиологическое лечение, но и проведение терапевтических мероприятий, направленных на восстановление бинокулярных зрительных функций.
Цель
Повысить эффективность восстановительного лечения у детей при повреждениях глазодвигательных мышц, обусловленных травмой глазницы.
Материал и методы
Под нашим наблюдением находилось 198 детей (204 глаза) с травматическим повреждением (переломом/контузией) глазницы, из них 156 (78,79%) детей были мальчики, 42 (21,21%) – девочки. Все пациенты получали консервативное лечение или были прооперированы в глазных отделениях Морозовской ДГКБ за период с 2001 по 2009 гг. Большинство детей (61,1%) были госпитализированы в глазные отделения в первые дни после получения травмы, 38,9% – в нейрохирургическое отделение Морозовской ДГКБ.
Клинический анализ показал, что травматические повреждения стенок глазницы у детей чаще всего возникали в драке. У 142 пациентов из 198 (71,7%) глазница была повреждена в результате удара по глазу: кулаком, ногой или тяжелым предметом (дубинкой, металлическими качелями, шайбой, снежком), а также при падении – у 45 детей (22,7%) – с дерева, при катании на санках, лыжах, роликовых коньках, велосипеде и т.д.
Клиническое обследование больных с подозрением на повреждение стенок глазницы включало в себя диагностические методики, способствующие выявлению перелома глазницы и нарушений бинокулярных зрительных функций: стандартное офтальмологическое обследование, дополнительно проводили определение поля взора при помощи сферопериметра и коордиметрию с предварительным исследованием на синоптофоре, определение фузионных резервов («+» и «–») осуществлялось при помощи синоптофора, проводился также тракционный тест Конверса. Положение глазного яблока исследовали с помощью зеркального экзофтальмометра Гертеля, степень выраженности глазного тортиколлиса при помощи модифицированного нами транспортира со стрелкой (рис. 1). Для исключения повреждения слезоотводящих путей проводили пробу Веста.
Обзорная и прицельная рентгенография проведена 170 пациентам (85,9%). При анализе рентгенограмм оценивали состояние стенок глазницы и прилежащих придаточных пазух носа. Нечеткая визуализация стенки глазницы в сочетании с затемнением прилежащей пазухи, при наличии травмы в анамнезе и соответствующих клинических признаках, расценивались как косвенный рентгенологический признак перелома стенки глазницы. Косвенным рентгенологическим признаком перелома стенки глазницы считали наличие воздуха в верхних ее отделах.
Компьютерная томография (КТ) проведена 118 пациентам (59,6%) с подозрением на перелом стенок глазницы. Для оценки состояния стенок глазницы получали срезы во фронтальной проекции с толщиной слоя 2-5 мм. Для оценки состояния зрительного нерва и наружных мышц глаза было проведено исследование в аксиальной проекции.
Пациенты были распределены на три группы. В I группу вошли 64 пациента с травмой глазницы легкой степени тяжести. Во II группе наблюдалось 69 пациентов, а в III группе 65 пациентов с травмами глазницы средней степени тяжести. Все пациенты получали традиционное лечение, а пациентам II и III группы назначили вобэнзим-терапию (134 пациента). 40 детям обеих групп проведена пластика нижней стенки глазницы. Пациентам III группы на фоне стандартного лечения дополнительно было проведено восстановительное аппаратное лечение (бинариметрия, электропунктура) (рис. 2) [6, 7].
Восстановительное лечение пациентам III группы проведено в первые 10 дней после травмы у 23 детей (35,4%), спустя 10–30 дней – у 14 детей (21,5%), через 1-3 мес. – у 9 детей (13,8%), через 3–6 мес. – у 7 детей (10,8%), спустя 6 мес. – у 12 пациентов (18,5%).
Контрольные клинические осмотры пациентов проводились через 1, 3, 6 и 12 мес. после лечения (максимальные сроки наблюдения 3-4 года), далее 1 раз в полгода. Через 6 и 12 мес. после пластики нижней стенки орбиты 40 детям было проведено повторное КТ-обследование.
Результаты применения методов восстановительного лечения пациентов III группы сравнивали с результатами лечения пациентов II группы.
Результаты
Нами установлено, что на долю повреждений органа зрения у детей за период с 2001 по 2009 гг. приходится в среднем 29,6% случаев, из них 10,8% составляют травмы глазницы.
У всех 198 пациентов с травмой глазницы были диагностированы: гематома и отек, ссадины кожи век, субконъюнктивальные кровоизлияния, боль при движении глазных яблок. У 55 (27,8%) из них повреждения глазницы сочетались с травмой глазного яблока и окружающих глаз тканей. Тупая травма глазного яблока наблюдалась у 49 (24,75%), повреждение слезного канальца – у 1 (0,51%), повреждение век – у 3 (1,52%), проникающее корнеосклеральное ранение – у 2 (1,01%) пациентов. У 104 (52,5%) детей травма глазницы сочеталась с черепно-мозговой травмой различной степени тяжести (рис. 3). При рентгенологическом исследовании пациентов с травмой глазницы были выявлены: переломы нижней стенки глазницы – у 144 (72,7%) пациентов (изолированные – у 120 (60,6%) детей, в сочетании с переломами наружной, верхней и внутренней стенками – у 24 (12,1%) детей.
Установлено также, что у пациентов I группы фузионные резервы были значительно выше, чем у пациентов II и III групп, что позволило больным данной группы выписаться из глазного стационара на 3-5 день после травмы глазницы и обойтись без оперативного лечения. Данный факт мы объясняем высокими компенсаторными механизмами организма (чем больше амплитуда фузии, тем выше компенсаторные механизмы, направленные на восстановление бинокулярных зрительных функций и подавление диплопии).
Применение бинариметрии пациентам III группы позволило значительно увеличить амплитуды фузии. Положительные и отрицательные фузионные резервы увеличились в 2,2 раза.
Во II группе, где проведено только стандартное лечение (без методов восстановительной терапии), увеличение «+» и «–» фузионных резервов произошло только на 0,1° ( P>0,05).
Полное восстановление подвижности глазного яблока вверх произошло у 2 пациентов (4,9%) II группы и у 26 пациентов (54,2%) III группы. Восстановление подвижности глазного яблока вниз было достигнуто у 6 пациентов (30%) II группы и у 29 пациентов (80,6%) III группы. При объективном исследовании исчез энофтальм у 6 пациентов (15,8%) II группы и у 29 пациентов (80,6%) III группы, гипофтальм наблюдался у 6 пациентов (54,5%) II группы и у всех 8 пациентов (100%) III группы. Глазной тортиколлис удалось устранить в 91,3% случаев у пациентов III группы, а у пациентов II группы – в 16,7% случаев.
Несмотря на проведенное лечение нарушения бинокулярного зрения сохранились у 32 пациентов (84,2%) II группы и у 5 пациентов (9,3%) III группы.
Применение электропунктуры при лечении пациентов III группы позволило в 2,7 раза эффективно восстановить подвижность глазного яблока вниз и в 11,1 раз чаще восстановить подвижность глазного яблока вверх. Восстановительное лечение позволило устранить глазной тортиколлис в 5,5 раз эффективнее, чем у пациентов II группы, и в 5,1 раз эффективнее устранить энофтальм глазного яблока.
Результаты клинического обследования больных в отдаленные сроки после лечения показали, что полное восстановление бинокулярного зрения у пациентов III группы произошло в 92,3% случаев через год от начала лечения, во II группе – только в 53,6% случаев спустя год после получения повреждения глазницы. Применение методов восстановительного лечения позволило значительно повысить качество жизни в течение первого года после травмы глазницы. У детей II группы, без восстановительного лечения, в 68,1% случаев и спустя 12 мес. сохранялась диплопия, а нарушения подвижности глазного яблока сохранялись в 62,4% случаев.
Заключение
Таким образом, результаты проведенного исследования показали, что лечение детей с травматическими повреждениями глазодвигательного аппарата, обусловленными травмой глазницы, должно быть комплексным.
Для уменьшения сроков купирования воспалительного процесса и предотвращения ряда осложнений (ущемление глазодвигательных мышц и мягких тканей глазницы в области перелома) в остром периоде травмы целесообразно применение препарата Вобэнзим.
При неэффективности консервативного лечения перелома нижней стенки глазницы в течение 10 дней, подтвержденного КТ обследованием и исследованием офтальмологического статуса, пациента необходимо готовить к пластике нижней стенки глазницы.
В предоперационном периоде, при отсутствии неврологической патологии, целесообразно применять метод восстановительного лечения – бинариметрию для развития у ребенка навыков гашения диплопии.
В послеоперационном периоде и в остром периоде травмы глазницы, при отсутствии контрактуры глазодвигательных мышц и неврологической патологии, целесообразно применять комплекс методов восстановительного лечения: электропунктуру и бинариметрию для восстановления бинокулярных функций.
При остаточных явления паретического косоглазия, наличие диплопии, глазодвигательных нарушениях необходимо направить пациента на призматическую коррекцию.
При неэффективности призматической коррекции целесообразна госпитализация пациента в глазной стационар для хирургического лечения косоглазия.
Источник
