Перелом опера
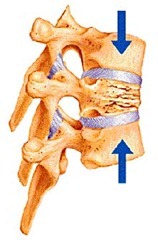
Стрессовый (усталостный) перелом — это перелом вызванный усталостным разрушением кости из-за повторяющейся нагрузки. В отличие от перелома вызванного одним сильным ударом, стрессовые переломы — результат накопившихся микротравм от циклических нагрузок ниже максимальной, например, при беге или прыжках. В виду особенности механизма возникновения усталостный перелом можно отнести к типичным травмам вызванным перегрузкой и перетренированностью[1].
Для усталостного перелома характерны весьма малые осколки кости и микротрещины[2]. Чаще всего данный вид перелома возникает в несущих костях, такой как берцовая кость, плюсневые и ладьевидные кости, иными словами в костях голени и стопы. Менее распространен усталостный перелом бедра, таза и крестца[3].
Симптомы[править | править код]
Усталостные переломы чаще всего проявляются болью в несущих костях, которая усиливается во время физической активности и упражнений. Боль обычно утихает во время отдыха либо может сохраняться при более существенной травме кости. Типично боль локализована на кости либо рядом с костью с характерным общим отеком данной области. Постукивание и пальпирование кости может вызывать симптомы.
Причины[править | править код]
Кости постоянно пытаются самовосстанавливаться и перестраиваться, особенно под влиянием видов спорта, для которых характерен высокий уровень нагрузки на кости. Под действием постоянного стресса кость со временем может исчерпать ресурсы для восстановления, и в слабом месте произойдет усталостный перелом. Данный перелом не появляется внезапно. Он возникает при повторяющихся травмах, которые не способны причинить обычный частичный или полный перелом кости, но которые не позволяют остеобластам перестроить кость и сохранить её целостность.
Усталостный перелом обычно случается с людьми, которые типично ведут сидячий образ жизни, и неожиданно совершили серию тренировок, к которым кости оказались не привычны. Также этот перелом может случиться у атлетов, которые существенно превысили типичный для себя объём тренировок, например, в беге или прыжках. Стрессовый перелом — известная травма солдат при марш бросках на длинные расстояния.
Мышечная усталость также играет важную роль в возникновении стрессовых переломов. Например, у бегуна каждый шаг вызывает значительные перегрузки в разных точках ноги. Каждый удар об опору — быстрое ускорение и перенос энергии — должен быть поглощен. Мышцы и кости поглощают энергию ударов. Однако мышцы, особенно мышцы голени, утомляются при беге на длинные дистанции и теряют эластичность, а с ней и способность гасить энергию ударов. Соответственно, на кости ложится большая нагрузка, что увеличивает риск переломов.
Прежние усталостные переломы являются дополнительным фактором повторного усталостного перелома[4].
Диагностика[править | править код]
Рентгеноскопическое исследование обычно не выявляет усталостный перелом сразу, однако по истечении нескольких недель после возникновения боли на рентгенограмме можно заметить перестройку кости. Наиболее эффективными инструментами диагностики на раннем этапе являются сканирование при помощи компьютерной томографии, магнито-резонансной томографии[5].
Профилактика[править | править код]
Одним из способов профилактики усталостных переломов является увеличение нагрузки. Несмотря на кажущееся противоречие, умеренная нагрузка на кости при должном контроле укрепляет кости и предотвращает стрессовый перелом. Простым правилом может стать плавное увеличение нагрузки, например, для бегуна рекомендуется увеличивать дистанцию примерно на 10 % в неделю. Это позволяет костям своевременно адаптироваться к нагрузке.
Укрепляющие упражнения также помогают развить мышцы ног. Укрепление мышц защищает их от быстрого утомления и позволяет поглощать удары при беге в течение более продолжительных периодов. Ключевые мышцы при этом — икроножная и передняя большеберцовая мышцы. Бегуны часто получают перетренировочные травмы или травмы от повторяющейся нагрузки[6]. К таким травмам относятся усталостный перелом, тендинит, разрыв мениска, синдром подвздошно-берцового тракта, и обострение существующего артрита. Усталостные переломы, при условии невыявления и недостаточного лечения, могут развиться в полный перелом кости.
В зависимости от сочетания факторов, в том числе веса бегуна, мягкости обуви, жесткости поверхности, бегуны должны заменять свою беговую обувь каждые 500-1000 км для полноценной амортизации ног. Смена беговых поверхностей также может помочь предотвратить усталостные переломы. Однако также существует мнение, что выбор слишком хорошо амортизирующей обуви может приводить к большему стрессу, из-за того, что при беге уменьшается использование естественной амортизации тела, что приводит к более частым беговым травмам[7].
Во время тренировочного периода для укрепления костей необходимо увеличивать потребление витамина D и кальция с учетом индивидуальных особенностей. Также необходимо следить за диетой в целом, для исключения развития остеопороза.
Лечение[править | править код]
Отдых — единственный способ полноценного лечения усталостного перелома. Продолжительность восстановления варьируется в зависимости от места перелома, его характера, а также индивидуальной способности тела к восстановлению и соблюдаемой диеты. Восстановительный период при условии соблюдения полного покоя и ношении гипса или фиксирующего ботинка типично занимает в среднем 4-8 недель. Для более серьезных переломов он может занимать до 12-16 недель. После периода покоя двигательная активность может быть постепенно возобновлена, до появления боли. Несмотря на то, что по ощущениям кость может казаться здоровой, процесс перестройки может занять многие месяцы после того как лечение окончено, в этот период сохраняется высокий риск повторного перелома кости. Двигательная активность связанная с бегом или видами спорта вызывающими дополнительную нагрузку на кость должна возобновляться постепенно. Основное правило при этом — не увеличивать объём тренировок более чем на 10 % от недели к неделе.
Реабилитация типично включает упражнения на укрепления мышц с целью перераспределения сил действующих на кости. Ношение бандажа или фиксирующих жестких пластиковых ортезов (например, фиксирующего ботинка) может дополнительно помочь снять нагрузку с усталостного перелома. При сильных усталостных переломах ноги или ступни для снижения нагрузки на кость используют костыли.
При серьезных усталостных переломах для надлежащего лечения может понадобиться хирургическое вмешательство. Процедура может включать закрепление костей и в этом случае реабилитация может занять до 6 месяцев.
Эпидемиология[править | править код]
По статистике в США регистрируется от 5 до 30 % усталостных переломов из общего числа переломов среди атлетов и солдат. Вероятность перелома повышается с возрастом в связи с возрастным уменьшением плотности костей[8]. Тем не менее дети также подвержены риску в связи с тем, что их кости ещё не достигли максимальной плотности и прочности. Дополнительные факторы риска — несбалансированная диета и остеопороз. Также у женщин в связи с гормональными изменениями возможно развитие остеопороза, который в свою очередь повышает риск усталостных переломов.
Примечания[править | править код]
- ↑ Steve B. Behrens, Matthew E. Deren, Andrew Matson, Paul D. Fadale, Keith O. Monchik. Stress Fractures of the Pelvis and Legs in Athletes: A Review (англ.) // Sports Health. — 2013-03-01. — Vol. 5, iss. 2. — P. 165–174. — ISSN 1941-7381. — doi:10.1177/1941738112467423.
- ↑ Overview — Mayo Clinic (англ.), Mayo Clinic. Дата обращения 15 мая 2017.
- ↑ Stress Fractures: Overview, Pathophysiology, Risk Factors. — 2017-01-07.
- ↑ Wolters Kluwer Health — Article Landing Page. pt.wkhealth.com. Дата обращения 15 мая 2017.
- ↑ Matthieu Pelletier-Galarneau, Patrick Martineau, Maxime Gaudreault, Xuan Pham. Review of running injuries of the foot and ankle: clinical presentation and SPECT-CT imaging patterns // American Journal of Nuclear Medicine and Molecular Imaging. — 2015-06-15. — Т. 5, вып. 4. — С. 305–316. — ISSN 2160-8407.
- ↑ Daniel E. Lieberman, Madhusudhan Venkadesan, William A. Werbel, Adam I. Daoud, Susan D’Andrea. Foot strike patterns and collision forces in habitually barefoot versus shod runners (англ.) // Nature. — 2010-01-28. — Vol. 463, iss. 7280. — P. 531–535. — ISSN 0028-0836. — doi:10.1038/nature08723.
- ↑ Parker-Pope, Tara. Is Barefoot Better?, Wall Street Journal (6 июня 2006). Дата обращения 15 мая 2017.
- ↑ Physical Medicine and Rehabilitation for Stress Fractures: Background, Pathophysiology, Epidemiology. — 2017-02-07.
Источник
Перелом палача — перелом ножек дуги II шейного позвонка, сочетающийся с поперечным разрывом передней продольной связки на уровне между II и III шейными позвонками и смещением атланта и тела эпистрофея кпереди. Впервые был описан у повешенных в 1913 году[1]. В 1964 году R. C. Schneider и соавт. опубликовали статью, в которой указывалось на сходство повреждений шейного отдела позвоночника при дорожно-транспортных происшествиях и у повешенных[2][3].
Механизм возникновения[править | править код]
Необходимыми условиями переломов костных структур являются мягкотканные повреждения, а именно разрыв передней продольной связки и отрыв межпозвонкового диска CII—CIII от нижней и (или) верхней замыкательной пластинки. Это в свою очередь приводит к воздействию сгибательных сил на дугу эпистрофея и последующему её перелому. Перелом дуги обычно симметричный, происходит вблизи тела позвонка[4].
Основной причиной переломов палача являются дорожно-транспортные происшествия при которых удар приходится в нижнюю часть лица[3][5]. Описаны случаи возникновения при спортивной травме[6].
Эпидемиология[править | править код]
Согласно данным ретроспективного исследования 657 пациентов с переломами шейного отдела позвоночника у 74 (11 %) из них отмечались переломы палача. Возраст подавляющего большинства (57 пострадавших) из них составлял от 20 до 59 лет[7].
Классификация и лечение[править | править код]
В литературе нашла широкое применение классификация переломов палача предложенная в 1985 году Levine и Edwards[8]. Согласно ей выделяют несколько типов. Тип I предполагает наличие небольшого смещения тела II шейного позвонка до 3 мм кпереди. Такие переломы являются стабильными и требуют лишь ношения шейного воротника[8][3][9]. При типе II имеется смещение и (или) угловое отклонение тела эпистрофея более чем на 11°. Тип III характеризуется значительными смещением и угловым отклонением, которые сопровождаются также смещением суставных поверхностей II и III шейных позвонков. При 2-м типе перелома палача возможно консервативное лечение в виде ношения шейного ортеза Halo 12 недель. При III типе повреждений, а также неэффективности консервативного показано хирургическое вмешательство в виде установки систем, обеспечивающих спондилодез[3][10].
Примечания[править | править код]
- ↑ Wood-Jones F. The ideal lesion produced by judicial hanging // Lancet. — 1913. — Vol. 1. — P. 53.
- ↑ Schneider R. C., Livingston K. E., Cave A. J., Hamilton G. «Hangman`s fracture» of the cervical spine // J. Neurosurg.. — 1965. — Vol. 22. — P. 141—154. — PMID 14288425.
- ↑ 1 2 3 4 Boyarsky I. Common C2 Fractures (англ.). Medscape. Дата обращения 22 июня 2015.
- ↑ Кассар-Пулличино, 2009, с. 41—42.
- ↑ Hadley M. N., Sonntag V. K., Grahm T. W. et al. Axis fractures resulting from motor vehicle accidents. The need for occupant restraints // Spine. — 1986. — Vol. 11. — P. 861—864. — PMID 3824060.
- ↑ Shaffrey C. I. Cervical Trauma in a Young Football Player (англ.). www.spineuniverse.com. Дата обращения 22 июня 2015.
- ↑ Ryan M. D., Henderson J. J. The epidemiology of fractures and fracture dislocations of the cervical spine // Injury. — 1992. — Vol. 23. — P. 38—40. (недоступная ссылка)
- ↑ 1 2 Levine A. M., Edwards C. C. The management of traumatic spondylolisthesis of the axis // J Bone Joint Surg Am. — 1985. — Vol. 67. — P. 217—226. — PMID 3968113.
- ↑ Jenkins A. L. III, Vollmer D. G., Eichler M. E. Cervical Spine Trauma // Youmans Neurological Surgery / Winn H. R.. — 5th edition. — Philadelphia: Saunders, 2004. — Vol. 4. — P. 4905—4906. — ISBN 0-7216-8291-X.
- ↑ Marcon R. M., Cristante A. F., Teixeira W. J. et al. Fractures of the cervical spine // Clinics. — 2013. — Vol. 68. — P. 1455—1461. — doi:10.6061/clinics/2013(11)12.
Литература[править | править код]
- Кассар-Пулличино В. Н., Имхоф Х. Спинальная травма в свете диагностических изображений. — М.: МЕДпресс-информ, 2009. — 264 с. — ISBN 5-98322-530-8.
- Луцик А. А., Раткин И. К., Никитин М. Н. Краниовертебральные повреждения и заболевания. — Новосибирск: Издатель, 1998. — 557 с. — ISBN 588399-003-7.
Источник
Раздробленные переломы составляют не более 7-9 % общего количества переломов дистального отдела большеберцовой кости. Однако по сложности лечения, количеству осложнений и неблагоприятных исходов подобные повреждения составляют одну из основных проблем современной травматологии. Отличительной особенностью таких повреждений, получивших в англоязычной литературе название «переломы пилона», является значительное разрушение костных и хрящевых структур, формирующих голеностопный сустав и, как следствие этого, — образование дефектов суставной поверхности.
При лечении переломов пилона популярной становится тактика двухэтапного лечения — после временного внешнего остеосинтеза и нормализации состояния мягких тканей выполняется открытое вмешательство с внутренней фиксацией.
В настоящем исследовании реализован совершенно новый подход — оптимальное сочетание элементов необходимости и достаточности. Минимальная травматизация в ущерб идеальной репозиции.
Объектом исследования явились 42 пациента. У 37 пациентов раздробленные повреждения одного, у 5 — обоих голеностопных суставов.
Цель работы заключалась в улучшении результатов лечения сложных раздробленных переломов дистального отдела большеберцовой кости (переломов пилона) на основе внешнего остеосинтеза.
Во всех случаях использовали внешний остеосинтез аппаратами Илизарова. Однако использование этой методики ни в коей мере не удерживало от открытой репозиции, которая выполнялась по строгим показаниям.
Основным методическим итогом работы явилась разработка алгоритма, в основе которого лежит последовательное расширение объема операции при невозможности добиться удовлетворительного результата репозиции и замещения дефекта суставной поверхности минимальными средствами.
Сначала выполняли закрытый внешний остеосинтез и создавали усилия дистракции. При выполнении операции в ранние сроки почти в половине случаев этих простых действий оказывалось достаточно для того, чтобы добиться удовлетворительного (прогностически благоприятного) положения отломков. Если же сохранялось значительное смещение или дефект, производили открытую репозицию. Если после репозиции (восстановления оси и длины сегмента) оставался дефект суставной поверхности, использовали крупные фрагменты, обнаруженные в ране, для его замещения. Если этого оказывалось недостаточно, расширяли объем операции до максимального — выполняли костную пластику трансплантатом из крыла подвздошной кости.
Предложенная тактика позволила в 25 случаях (53,2 %) ограничиться закрытым внешним остеосинтезом, в 12 случаях (25,5 %) потребовалась открытая репозиция. И лишь в 5 наблюдениях (10,6 %) возникла необходимость в пластике местными тканями и в 3 (6,4 %) — пластике аутотрансплантатом. В двух случаях выполнили первичный артродез.
Исходя из того что в рассматриваемой группе повреждений идеальное восстановление суставной поверхности невозможно в принципе, а хороший функциональный результат возможен и при отсутствии таковой, определили критерии «прогностически благоприятного (удовлетворительного)» и «прогностически неблагоприятного (неудовлетворительного)» положения костных фрагментов.
Удовлетворительное положение — взаиморасположение костных отломков и фрагментов, характеризующееся следующими параметрами:
При таком положении костных фрагментов отсутствует необходимость бороться за идеальное сопоставление отломков путем открытой репозиции и тем более — открытой фиксации.
Неудовлетворительное положение — взаиморасположение костных отломков, исключающее один и более из трех представленных выше параметров. В таких случаях необходима открытая репозиция.
Одним из основных условий для реализации предлагаемого алгоритма является как можно более раннее выполнение операции — в первые сутки и даже часы после травмы. В этот период еще отсутствуют рубцовые соединения и разрастания ткани, соединяющей костные фрагменты в неправильном положении.
А. Н. Ивашкин, Н. И. Нелин, В. В. Нахаев, М. С. Бессараб, В. Б. Смирнов
Городская клиническая больница г. Мытищи, Московская область
Источник
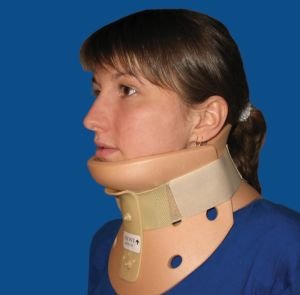
Перелом шейных позвонков, который обычно называют переломом шеи, представляет собой катастрофическое разрушение любого из семи шейных позвонков. Одними из самых распространенных причин являются дорожные аварии, падения и дайвинг в мелкой воде. Ненормальное движение шейных позвонков или куски кости способны вызвать повреждение спинного мозга, что может привести к потере чувствительности, полному или частичному параличу, а также смерти.
Краткая анатомия шейного отдела позвоночного столба
Примерно 5-10 % бессознательных больных, которым необходима экстренная медицинская помощь в результате дорожно-транспортного происшествия или падения, получили сильные повреждения шейного отдела позвоночника. Большинство шейных переломов встречаются преимущественно на 2-х уровнях. Треть травм происходит на уровне С2 — верхний отдел, и одна половина приходится на уровень С6 или С7 — нижний отдел. Многие смертельные травмы шейного отдела позвоночника встречаются в верхних шейных уровнях, либо на краниоцервикальном переходе между C1 или C2.
Нормальная анатомия шейного отдела позвоночника состоит из 7 шейных позвонков, разделенных межпозвонковыми дисками и соединенных между собой сложной сетью связок. Эти связки соединяют отдельные костные элементы как единое целое.
Условно, спереди-назад, шейный отдел позвоночника состоит из трех различных отделов: переднего, среднего и заднего.
- Передний отдел представлен передней продольной связкой и передними двумя третями тел позвонков, фиброзным кольцом и межпозвоночными дисками.
- Средняя часть состоит из задней продольной связки и задней трети тела позвонка, кольца и межпозвонковых дисков.
- Задняя часть содержит все остальные костные элементы — ножки позвонков, поперечные и остистые отростки.
Передние и задние продольные связки сохраняют структурную целостность передней и средней части. Задняя часть снабжена сложным связочным аппаратом, в том числе комплексом из затылочных и капсульных связок, а также желтых связок, соединяющих дуги позвонков.

Если анатомия какой-либо части нарушается, другие элементы могут обеспечить достаточную стабильность для предотвращения повреждения спинного мозга. Если две части повреждены, то шейные позвонки могут двигаться между собой как две отдельные единицы, увеличивая вероятность повреждения нервов.
Первый шейный позвонок (атлант (С1) и второй (эпистрофей (С2) заметно отличаются от других шейных позвонков. У атланта нет тела позвонка, однако он составлен из толстой передней дуги с массивными боковыми массами и тонкой задней дуги. Эпистрофей содержит одонтоид, который представляет собою продолжение атланта.
Виды переломов шейного отдела позвоночника
Анатомические повреждения шейного отдела позвоночника лучше всего классифицировать по нескольким механизмам травм. Они включают в себя патологическое сгибание, сгибание-вращение, расширение, расширение-вращение, вертикальное сжатие, боковое сгибание и другие, не до конца изученные, механизмы, которые могут привести к переломам одонтоида и атлантозатылочной дислокации.
Травмы сгибания
Есть ряд общих травм, связанных с механизмом сгибания.
- Простой компрессионный клиновидный перелом без смещений задней области.
- Слезовидный перелом через сгибание.
- Передний подвывих.
- Передний подвывих с механизмом сгибания.
- Двустороннее смещение дислокации позвонков.
- Двустороннее смещение дислокации с механизмом сгибания.
- Наклонный перелом основания остистого отростка.
Простой компрессионный клиновидный перелом без смещений задней области.
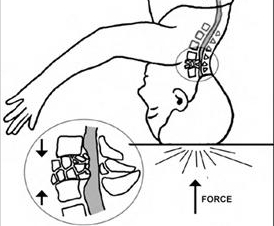
При классической травме по причине сгибания продольный язычок, расположенный на комплексе затылочной связки, в силу его повышенной прочности, как правило, остается неизменным. Переднее тело позвонка подвергается большему воздействию патологической силы, страдая от простого клиновидного сжатия без повреждений задней части.
Рентгенологически можно различить уменьшение высоты переднего края тела позвонка с параллельным увеличением вогнутости и плотности вследствие костных столкновений.
Задняя часть позвонков остается неизменной, что обуславливает применение только шейного ортеза для лечения.
Слезовидный перелом через сгибание
Возникает при патологическом сгибании позвоночника, наряду с вертикальным осевым сжатием. Состояние вызывает перелом передненижней области тела позвонка. Этот фрагмент смещается вперед и напоминает слезинку.
Эта травма включает нарушение всех трех областей, что делает эту разновидность перелома крайне нестабильной. Состояние часто связано с повреждением спинного мозга.
Передний подвывих
Передний подвывих в шейном отделе позвоночника возникает, когда задние связочные комплексы — затылочные связки, капсульные связки, желтые и задняя продольная связка разрываются. Передняя продольная связка остается нетронутой. Повреждений костей при этом, как правило, не наблюдается.
Рентгенологически вид сбоку показывает расширение межостистых оснований и нарушение в передних и задних контурных линиях в процессе сгибания. Поскольку передние области остаются нетронутыми, это разрушение рассматривается механически стабильным по определению.
Передний подвывих с механизмом сгибания
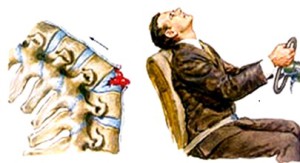
Передний подвывих с механизмом сгибания является стабильным в расширении, но потенциально нестабильным при сгибании.
Патология редко дает неврологические осложнения. Тем не менее, большинство лечебных мероприятий применяются к этой травме таким образом, как будто она потенциально нестабильна из-за значительного смещения, которое может возникнуть при сгибании, включая очень редкие случаи.
Двустороннее смещение дислокации позвонков
Это крайняя форма переднего подвывиха, что происходит при воздействии значительной степени сгибания. Подвывих передней области вызывает нарушение связочного аппарата, выталкивая его вперед, что обуславливает значительное смещение передней области позвоночника на уровне повреждения. Эта травма включает повреждение фиброзного кольца, передней продольной связки и комплекса задних связок. На уровне травмы, то есть в верхней области позвонков, нижерасположенные шарнирные грани выталкиваются выше и вперед.
Рентгенологически это рассматривается как смещение большей половины диаметра переднезаднего тела позвонка в боковой проекции.
Двустороннее смещение дислокации с механизмом сгибания
Такая разновидность перелома является крайне нестабильной и может провоцировать грыжу, воздействующую на спинной мозг во время восстановления.
Это чрезвычайно неустойчивое состояние, и оно ассоциируется с высокой распространенностью повреждений спинного мозга. Значительное число двусторонних смещений сопровождаются грыжами межпозвоночных дисков. У пациентов с этими повреждениями в дальнейшем часто развиваются неврологические отклонения. Таким образом, тщательное обследование должно сопровождать перелом на всех этапах лечения, вплоть до полного выздоровления.
Наклонный перелом основания остистого отростка
Крутой изгиб шеи в сочетании с воздействием сильной компрессии на верхнюю часть шеи приводит к такой разновидности перелома, который дополнительно характеризуется повреждением мощной надостной связки. Перелом происходит также по причине прямого удара в область остистых отростков или в связи травмой затылка, которая вызывает принудительное сгибание шеи.
Такого рода переломы обычно случаются в нижней части шейного позвонка, поэтому исследование перехода последнего шейного позвонка к первому грудному в боковой проекции является обязательным условием.
В процесс травмирования вовлекаются только остистые отростки, поэтому этот вид перелома считается стабильным и не связанным с неврологическими нарушениями.
Травмы сгибания-вращения
Общие травмы, связанные с механизмом сгибания с параллельным вращением (выкрутом), включают в себя односторонний вывих фасетов (суставных отростков) и поворотную атлантоаксиальную дислокацию.
Односторонний вывих суставных отростков
Перелом возникает, когда сгибание, наряду с вращением, заставляет сустав верхнего позвонка пройти выше и вперед относительно суставной грани нижнего позвонка, что значительно нарушает анатомию межпозвонковых отверстий. При этом хотя задняя связка нарушается, позвонки можно вправить на место, что делает эту разновидность патологии весьма стабильной.
Рентгенологически сбоку заметно переднее смещение позвоночника в области поражения на расстояние менее половины диаметра тела позвонка. Такое состояние отличает эту разновидность перелома от более смещенной двусторонней формы. Такого рода травмы редко ассоциируются с неврологическим дефицитом.
Поворотная атлантоаксиальная дислокация
Эта травма представлена специфическим типом одностороннего смещения фасета.
Рентгенологически одонтоидный вид показывает асимметрию боковых масс С1. Однако, поскольку атлантоаксиальный сустав позволяет сгибание, разгибание, вращение и боковой изгиб, рентгенологическая асимметрия возникает при наклоне головы в боковое положение или повороте. Эта травма считается нестабильной из-за ее анатомического расположения.
Травмы расширения
Общие травмы, связанные с механизмом расширения, включают в себя перелом палача, слезовидный перелом расширения, перелом задней арки С1 и заднее смещение атлантоаксиальной дислокации.
Перелом палача, или травматический спондилолистез С2
Название этого повреждения происходит от типичного перелома, который случался после отсечения головы. В настоящее время травма широко распространена в случае лобового столкновения транспортных средств. Она часто влечет за собой двусторонние переломы ножек эпистрофея вследствие перерастяжения.
Хотя такая разновидность перелома считается нестабильной, она редко вызывает травму спинного мозга, поскольку диаметр передне-позвоночного канала является достаточно широким на этом уровне.
Слезовидный перелом расширения
Как и слезовидный перелом сгибания, такая разновидность проявляется также со смещением передненижнего костного фрагмента. Это нарушение возникает, когда передняя продольная связка тянет фрагмент от нижней области позвонка вследствие внезапной гиперэкстензии.
Перелом — наиболее частый результат после несчастных случаев и, как правило, случается в нижних шейных отделах. Травма является стабильной при сгибании, но крайне нестабильной в расширении.
Другие разновидности переломов
Вертикальное осевое сдавливание. Общие травмы, связанные с вертикальным механизмом сжатия, включают перелом Джефферсона, полный перелом, перелом атланта и столбовой перелом.
Комплексные травмы связаны с рядом нескольких сложных механизмов, включающих перелом одонтоида, перелом поперечного отростка С2 (боковое сгибание), атланто-затылочное смещение (сгибание или расширение с компонентом сдвига) и перелом затылочного мыщелка (вертикальное сжатие с боковым изгибом).
Опасные ситуации, провоцирующие перелом шейного отдела позвоночника
Автомобильные аварии и падения составляют 50 % и 20 % травм шейного отдела позвоночника соответственно. Недавние исследования показали, что на возможность перелома оказывают влияние сила удара в момент столкновения автомашин, время срабатывания подушки безопасности и возраст водителей.
На спортивные виды деятельности приходится 15 % всех случаев. Остальные травмы относятся к межличностному насилию и травмам ныряльщика.
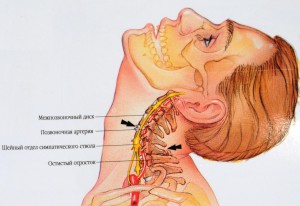
Следующие спортивные мероприятия имеют самый высокий уровень травм шейного отдела позвоночника. Какие из них можно сюда отнести?
- Дайвинг.
- Конный спорт.
- Футбол.
- Гимнастика.
- Катание на лыжах.
- Дельтапланеризм.
Проникающие травмы редко вызывают переломы шейного отдела позвоночника, но могут привести к значительным неврологическим расстройствам.
Симптомы и последствия перелома шеи
Клиническая оценка пациента с тупой травмой шейного отдела позвоночника является ненадежной. Диагностировать перелом на основании только клинического обследования крайне сложно. Вследствие этих ограничений и высокого уровня летального исхода все пациенты с подозрением на перелом шеи должны пройти рентгенографическое исследование.
Каковы общие клинические признаки шейной травмы позвоночника?
- Спинальный шок.
- Вялость.
- Арефлексия.
- Потеря тонуса анального сфинктера.
- Недержание кала.
- Приапизм.
- Потеря бульбокавернозного рефлекса.
- Нейрогенный шок.
- Гипотония.
- Парадоксальная брадикардия.
- Сухая теплая периферическая кожа.
- Вегетативные расстройства.
- Кишечная непроходимость.
- Задержка мочи.
- Пойкилотермия (невозможность поддержать постоянную температуру тела).
Пациенты, если находятся в сознании, чаще всего испытывают сильнейшие болевые ощущения в области перелома, усиливающиеся при попытках движения.
Первая помощь при подозрении на перелом шейного отдела позвоночника
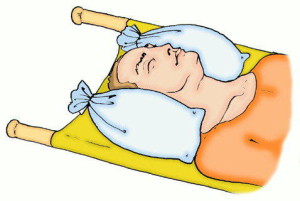
Когда подозреваются травмы шейного отдела позвоночника, необходимо свести к минимуму движение шеи во время транспортировки в лечебное учреждение. В идеале, транспортировка пациента должна проводиться на щите с полужестким воротником и дополнительной стабилизацией шеи по бокам головы мешками с песком или другими подручными средствами.
Все лечебные мероприятия осуществляются в отделении реанимации. Основное направление лечения, в первую очередь, должно обеспечивать поддержание дыхания и сердечной деятельности.
Диагностика перелома шеи
Рентгенографическое исследование применяется в большинстве случаев.
- Особенно если пациенты демонстрируют неврологические расстройства, сходные с симптомами поражения спинного мозга.
- У пациентов изменена чувствительность ниже головы.
- Пациенты жалуются на боли в шее или повышенную чувствительность при попытках движения головой.
Появление доступной мультидетекторной компьютерной томографии вытесняет использование обычной рентгенографии во многих центрах. Этот вид визуального исследования является более чувствительным при слабом развитии первичной и вторичной травмы.
Прогноз восстановления, реабилитация и отдаленные последствия при переломе шейных позвонков
Прогноз перелома шейного отдела позвоночника полностью зависит от уровня повреждений спинного мозга. Если спинной мозг не травмирован, прогноз более благоприятен. В противном случае, общее состояние пациента и его качество жизни будет напрямую зависеть от того, какие области спинного мозга задеты. Клиническая картина может изменяться от некоторых признаков отдельной системы, до полного паралича или комы.
Источник
