Перелом нижней медиальной стенки правой орбиты
Дроздова Е.А., Бухарина Е.С., Сироткина И.А.
Перелом медиальной стенки орбиты при тупой травме может привести к диплопии вследствие дисфункции внутренней прямой мышцы и дислокации глазного яблока, также к посттравматическому дакриоциститу при деформации и изменении топографии слезного мешка. Типичным местом повреждения внутренней стенки орбиты является перелом слезной кости и/или бумажной пластинки решетчатой кости, лобного отростка верхней челюсти. Наибольшие трудности вызывает выявление клинических и лучевых признаков перелома медиальной стенки орбиты.
Цель — изучить особенности перелома медиальной стенки орбиты при тупой травме.
Материал и методы. С 2005-2011 гг. на стационарном лечении в офтальмологическом отделении МБУЗ ОКБ № 3, г. Челябинска находились 38 (6,8 %) пациентов с повреждением медиальной стенки орбиты из 562 пациентов с травмой орбиты. Всего: мужчин — 29 (76,3 %), женщин — 7 (18,4 %), детей — 2 (5,3 %); средний возраст 31,8 ± 6,91 лет. Срок от момента травмы до обнаружения перелома составил от 1 суток до 6 месяцев. В исследование не были включены пациенты с сочетанным повреждением глазного яблока и потерей зрения, что предотвратило наличие диплопии.
У всех пациентов изучен анамнез, выполнено стандартное офтальмологическое обследование, лучевые методы исследования орбит и черепа: рентгенография (ROOM-200 M), ультразвуковое исследование — УЗИ (A/B SCAN-HUMPREY-837). Спиральная компьютерная томография — СКТ (Light Speed 16GE) проведена 26 пациентам, магнитно-резонансная томография — МРТ (Signa Excite 1,5t GE) орбит, придаточных пазух носа — 3, также дакриоцистография (ДЦГ) и СКТ с контрастированием слезно-носовых путей (СНП) — 16. Статистическая обработка данных проведена с помощью программы «Statistica 6.0» в среде Windows.
Результаты и обсуждение. При изучении анамнеза установлены обстоятельства травмы: избиение — 23 пациентов (удар в область спинки носа и орбиты кулаком, ногой, локтем, камнем), самостоятельное падение — 15 (удар лицом в области орбиты о землю при падении с высоты, во время катания на санках, ДТП).
По срокам выявления перелома медиальной стенки орбиты выделены 3 группы пациентов.
В 1-й группе (14 пациентов), обратившихся в 1-3 сутки после травмы, на вероятный перелом медиальной стенки орбиты указывали клинические симптомы: смещение или западение спинки носа — 6 (43 %), сужение глазной щели — 8 (57 %), носовое кровотечение — 9 (64 %), эмфизема век с крепитацией при пальпации кожи век и пузырьками воздуха под конъюнктивой — 12 (86 %), экзофтальм (3 мм и более) после чихания, опорожнения носа — 10 (71 %), ограничение подвижности глазного яблока кнаружи с развитием диплопии — 14 (100 %), назальная ликворея — 2 (14 %). При рентгенографии выявлен косвенный признак перелома медиальной стенки орбиты — затемнение клеток решетчатого лабиринта у 13 (93 %) пациентов, воздух под крышей орбиты — у 11 (79 %). Методом СКТ во фронтальной плоскости, при сравнении расстояния от середины корня носа до носового лимба на стороне повреждения и на контралатеральной стороне, выявлена латеральная дистопия, что подтвердило перелом медиальной стенки орбиты. При СКТ определено повреждение внутренней стенки орбиты у 11 (79 %) пациентов: лобного отростка верхней челюсти, бумажной пластинки решетчатой кости, слезной косточки. Через отверстие перелома в решетчатую пазуху проникала орбитальная клетчатка и часть или все брюшко внутренней прямой мышцы и было фиксировано в зоне перелома у 4 (29 %), увеличение ширины внутренней прямой мышцы при кровоизлиянии определено у 8 (57 %) пациентов, гемосинус решетчатой пазухи — 13 (93 %).
Во 2-й группе (8 пациентов) жалобы на двоение и ограничение подвижности глазного яблока отмечены через 1,5-2 недели после рассасывания гематомы век и возможности открыть глазную щель. У 7 пациентов при рентгенографии не выявлено симптомов перелома орбиты, двоение при горизонтальных движениях глаз и ограничение подвижности глазного яблока офтальмолог и невролог определили как парез прямых мышц глаза и/или контузию головного мозга. Методом СКТ определено ограниченное — 3 (38 %), распространенное — 5 (62 %) повреждение медиальной стенки орбиты.
У 3 пациентов на фоне противовоспалительного и рассасывающего лечения положительного эффекта не отмечено: сохранялись жалобы на двоение при отсутствии движений глазного яблока кнаружи. При МРТ определен полный разрыв внутренней прямой мышцы в виде прерывания сигнала по наружному контуру у 2 пациентов в Т2 режиме. Кроме того, выявлен газ (воздух) в виде округлых образований с четкими контурами в орбитальной клетчатке со сниженной интенсивностью сигнала, сравнимой с сигналом полости придаточных пазух носа в Т1 и Т2 режимах. У 1 пациента на 7-е сутки в задних клетках решетчатого лабиринта обнаружены гиперинтенсивные очаги (Т1) — кровь, оказывающие компрессионное воздействие на зрительный нерв у вершины орбиты.
В 3-й группе 16 пациентов обратились за медицинской помощью через 2-6 месяцев после травмы с жалобами на слезотечение и гнойное отделяемое из нижней слезной точки. При рентгенографии выявлен косвенный признак перелома медиальной стенки орбиты — затемнение клеток решетчатого лабиринта у 2 пациентов. Методом ДЦГ у 8 из 16 пациентов определена эктазия слезного мешка — 5 (46 %), неравномерное контрастирование носослезного канала (НСК) — 3 (40 %). У 10 (73 %) из 16 больных не удалось оценить состояние НСК дистальнее места облитерации из-за проекционного наслоения деформированных костных структур орбиты.
При СКТ выявлен перелом лобного отростка верхней челюсти и слезной кости, которые были утолщены (гиперостоз) — 11 (69 %), разрушение клеток решетчатого лабиринта с дефектом кости — 5 (31 %), экссудат в передних клетках решетчатого лабиринта — 2 (13 %). Методом СКТ с контрастированием СНП выявлена деформация, эктазия слезного мешка — 6 (38 %), рубцовые изменения слезного мешка — 4 (25 %); дистопия слезного мешка — 3 (19 %); сужение НСК в проксимальном — 2 (13 %), дистальном участках — 1 (6 %), на всем протяжении — 3 (19 %); блокада устья НСК гипертрофированной нижней носовой раковиной — 2 (13 %), рубцовая деформация средней (1) и/или нижней носовых раковин (1).
Выводы. Клиническими методами и при рентгенографии перелом медиальной стенки орбиты диагностирован у 63 % пациентов. СКТ — исследование позволило определить область и распространенность перелома медиальной стенки орбиты у 96 % пациентов. Полученные данные подчеркивают значимость совместной и своевременной работы офтальмологов, неврологов и челюстно-лицевых хирургов при подозрении на перелом медиальной стенки орбиты.
Источник
Признаки переломов стенок орбиты. Принципы лечения. Прогноз и последствия для зрения.

Трещины и переломы костных стенок орбиты, как правило, образуются в результате сильных ударов крупным предметом по области глаз, голове, в результате дорожно-транспортных происшествий или падения с высоты.

Виды переломов
По целостности кожных покровов:
- открытые (т.е. имеющие контракт с внешней средой, в том числе с придаточными пазухами носа);
- закрытые (изолированные от внешней среды).
По тяжести поражения:
- со смещением костных отломков;
- без смещения костных отломков;
- неполные (трещины).
По месту удара:
- прямые (перелом в месте приложения силы);
- непрямые (перелом удален от места приложения силы, происходит за счет общей деформации).
В зависимости от силы воздействия может быть перелом одной или нескольких стенок орбиты, нередко сопутствуют переломы костей черепа разной степени тяжести.
Признаки переломов стенок орбиты
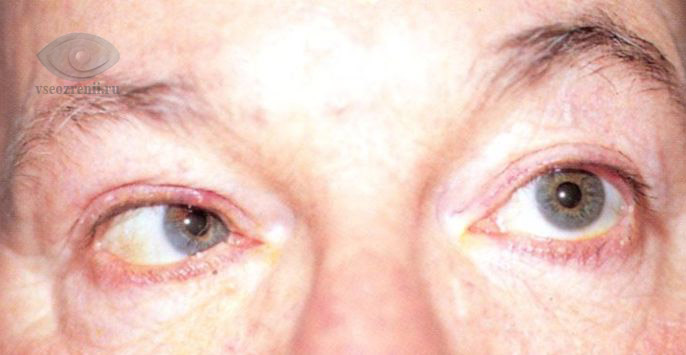
Клиническая картина и дальнейший прогноз в большинстве случаев зависят от силы удара и повреждения соседних структур. Например, перелом верхней стенки орбиты нередко связан с повреждением головного мозга. Переломы нижней и внутренней стенок осложняются возможностью попадания инфицированного слизистого отделяемого из придаточных пазух носа в орбиту.
Основные признаки переломов:
- Кровотечение из носа, кровоизлияние под кожу век.
- Наличие воздуха под кожей в области глаза (особенно часто при чихании или шмыгании носом после травмы). При этом, при надавливании на кожу, под пальцами ощущаются едва заметные щелчки — лопанье пузырьков воздуха в тканях.
- Ограничение подвижности глаза, двоение.
- Невозможность широко открыть рот.
- Смещение глазного яблока вглубь орбиты (энофтальм), вниз (гипофтальм), редко — выпирание глаза наружу (экзофтальм).
- Снижение чувствительности кожи в области скулы, щеки, верхней губы, нижнего века, верхнего века, лба (на стороне повреждения).
Перелом канала зрительного нерва
При переломе канала зрительного нерва велика вероятность повреждения самого нерва, что ведет к необратимой слепоте.
Канал зрительного нерва — костная структура длиной 5-6 мм, внутри которого от глаза к головному мозгу идет зрительный нерв. При переломе канала зрительного нерва велика вероятность повреждения самого нерва как костными отломками, так и отеком или кровоизлиянием внутри канала. В подобных случаях требуется срочное хирургическое вмешательство, снимающее избыточное давление на нерв (гибель нерва ведет к необратимой слепоте).
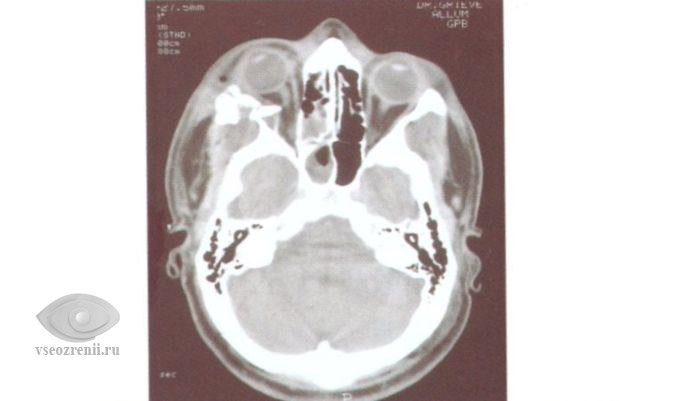
Диагностика переломов стенок орбиты
Диагностика проводится с помощью обычной рентгенографии в нескольких проекциях, а также компьютерной томографии.
Принципы лечения
При удовлетворительном состоянии пациента хирургическое восстановление анатомических структур возможно в течение первых 72 часов после травмы. Однако, если состояние пациента тяжелое, на первый план выходит спасение жизни и реконструктивные операции откладываются.
В зависимости от места перелома может потребоваться консультация или даже совместное хирургическое вмешательство с нейрохирургом, оторинолярингологом или челюстно-лицевым хирургом.
При переломах стенок орбиты (особенно внутренней) от резкого втягивания воздуха, чихания и т.д. следует воздержаться на пару недель.
Прогноз и последствия
В каждом конкретном случае прогноз, необходимость и сроки вмешательства, также как и последствия, определяются степенью повреждения. При своевременном лечении прогноз в большинстве случаев благоприятный. Косметические дефекты могут потребовать проведения пластической хирургии в отдаленном периоде.
Источник
Е.А. ДРОЗДОВА1, Е.С. БУХАРИНА1, И.А. СИРОТКИНА2
1КАФЕДРА ОФТАЛЬМОЛОГИИ ФП и ДПО ГБОУ ВПО ЧЕЛГМА МИНЗДРАВСОЦРАЗВИТИЯ РОССИИ; 2МБУЗ ОКБ № 3, Г. ЧЕЛЯБИНСК
Актуальность. Перелом медиальной стенки орбиты при тупой травме может привести к диплопии вследствие дисфункции внутренней прямой мышцы и дислокации глазного яблока, также к посттравматическому дакриоциститу при деформации и изменении топографии слезного мешка. Типичным местом повреждения внутренней стенки орбиты является перелом слезной кости и/или бумажной пластинки решетчатой кости, лобного отростка верхней челюсти. Наибольшие трудности вызывает выявление клинических и лучевых признаков перелома медиальной стенки орбиты.
Цель – изучить особенности перелома медиальной стенки орбиты при тупой травме.
Материал и методы. С 2005–2011 гг. на стационарном лечении в офтальмологическом отделении МБУЗ ОКБ №3, г. Челябинска находились 38 (6,8%) пациентов с повреждением медиальной стенки орбиты из 562 пациентов с травмой орбиты. Всего: мужчин – 29 (76,3%), женщин – 7 (18,4%), детей – 2 (5,3%); средний возраст 31,8±6,91 лет. Срок от момента травмы до обнаружения перелома составил от 1 суток до 6 месяцев. В исследование не были включены пациенты с сочетанным повреждением глазного яблока и потерей зрения, что предотвратило наличие диплопии.
У всех пациентов изучен анамнез, выполнено стандартное офтальмологическое обследование, лучевые методы исследования орбит и черепа: рентгенография (ROOM–200 M), ультразвуковое исследование — УЗИ (A/B SCAN–HUMPREY–837). Спиральная компьютерная томография — СКТ (Light Speed 16GE) проведена 26 пациентам, магнитно-резонансная томография — МРТ (Signa Excite 1,5t GE) орбит, придаточных пазух носа — 3, также дакриоцистография (ДЦГ) и СКТ с контрастированием слезно-носовых путей (СНП) — 16. Статистическая обработка данных проведена с помощью программы «Statistica 6.0» в среде Windows.
Результаты и обсуждение. При изучении анамнеза установлены обстоятельства травмы: избиение – 23 пациентов (удар в область спинки носа и орбиты кулаком, ногой, локтем, камнем), самостоятельное падение – 15 (удар лицом в области орбиты о землю при падении с высоты, во время катания на санках, ДТП).
По срокам выявления перелома медиальной стенки орбиты выделены 3 группы пациентов.
В 1 группе (14 пациентов), обратившихся в 1-3 сутки после травмы, на вероятный перелом медиальной стенки орбиты указывали клинические симптомы: смещение или западение спинки носа — 6 (43%), сужение глазной щели – 8 (57%), носовое кровотечение — 9 (64%), эмфизема век с крепитацией при пальпации кожи век и пузырьками воздуха под конъюнктивой — 12 (86%), экзофтальм (3 мм и более) после чихания, опорожнения носа — 10 (71%), ограничение подвижности глазного яблока кнаружи с развитием диплопии — 14 (100%), назальная ликворея — 2 (14%). При рентгенографии выявлен косвенный признак перелома медиальной стенки орбиты — затемнение клеток решетчатого лабиринта у 13 (93%) пациентов, воздух под крышей орбиты — у 11 (79%). Методом СКТ во фронтальной плоскости, при сравнении расстояния от середины корня носа до носового лимба на стороне повреждения и на контралатеральной стороне, выявлена латеральная дистопия, что подтвердило перелом медиальной стенки орбиты. При СКТ определено повреждение внутренней стенки орбиты у 11 (79%) пациентов: лобного отростка верхней челюсти, бумажной пластинки решетчатой кости, слезной косточки. Через отверстие перелома в решетчатую пазуху проникала орбитальная клетчатка и часть или все брюшко внутренней прямой мышцы и было фиксировано в зоне перелома у 4 (29%), увеличение ширины внутренней прямой мышцы при кровоизлиянии определено у 8 (57%) пациентов, гемосинус решетчатой пазухи – 13 (93%).
Во 2 группе (8 пациентов) жалобы на двоение и ограничение подвижности глазного яблока отмечены через 1,5-2 недели после рассасывания гематомы век и возможности открыть глазную щель. У 7 пациентов при рентгенографии не выявлено симптомов перелома орбиты, двоение при горизонтальных движениях глаз и ограничение подвижности глазного яблока офтальмолог и невролог определили как парез прямых мышц глаза и/или контузию головного мозга. Методом СКТ определено ограниченное – 3 (38%), распространенное – 5 (62%) повреждение медиальной стенки орбиты.
У 3 пациентов на фоне противовоспалительного и рассасывающего лечения положительного эффекта не отмечено: сохранялись жалобы на двоение при отсутствии движений глазного яблока кнаружи. При МРТ определен полный разрыв внутренней прямой мышцы в виде прерывания сигнала по наружному контуру у 2 пациентов в Т2 режиме. Кроме того, выявлен газ (воздух) в виде округлых образований с четкими контурами в орбитальной клетчатке со сниженной интенсивностью сигнала, сравнимой с сигналом полости придаточных пазух носа в Т1 и Т2 режимах. У 1 пациента на 7 сутки в задних клетках решетчатого лабиринта обнаружены гиперинтенсивные очаги (Т1) – кровь, оказывающие компрессионное воздействие на зрительный нерв у вершины орбиты.
В 3 группе 16 пациентов обратились за медицинской помощью через 2-6 месяцев после травмы с жалобами на слезотечение и гнойное отделяемое из нижней слезной точки. При рентгенографии выявлен косвенный признак перелома медиальной стенки орбиты — затемнение клеток решетчатого лабиринта у 2 пациентов. Методом ДЦГ у 8 из 16 пациентов определена эктазия слезного мешка – 5 (46%), неравномерное контрастирование носо-слезного канала (НСК) – 3 (40%). У 10 (73%) из 16 больных не удалось оценить состояние НСК дистальнее места облитерации из-за проекционного наслоения деформированных костных структур орбиты.
При СКТ выявлен перелом лобного отростка верхней челюсти и слезной кости, которые были утолщены (гиперостоз) – 11 (69%), разрушение клеток решетчатого лабиринта с дефектом кости – 5 (31%), экссудат в передних клетках решетчатого лабиринта – 2 (13%). Методом СКТ с контрастированием СНП выявлена деформация, эктазия слезного мешка – 6 (38%), рубцовые изменения слезного мешка – 4 (25%); дистопия слезного мешка – 3 (19%); сужение НСК в проксимальном – 2 (13%), дистальном участках – 1 (6%), на всем протяжении – 3 (19%); блокада устья НСК гипертрофированной нижней носовой раковиной – 2 (13%), рубцовая деформация средней (1) и/или нижней носовых раковин (1).
Выводы. Клиническими методами и при рентгенографии перелом медиальной стенки орбиты диагностирован у 63 % пациентов. СКТ – исследование позволило определить область и распространенность перелома медиальной стенки орбиты у 96% пациентов. Полученные данные подчеркивают значимость совместной и своевременной работы офтальмологов, неврологов и челюстно-лицевых хирургов при подозрении на перелом медиальной стенки орбиты.
Публикация:
Диагностика перелома медиальной стенки орбиты при тупой травме.
Е.А. Дроздова, Е.С. Бухарина, И.А. Сироткина.
Сб. науч. трудов науч.-практ. конф. по офтальмохирургии с международным участием «Восток – Запад». – Уфа, 2012. – С.417–418.
Источник
Пластика нижней стенки орбиты ©Центр пластической и реконструктивной хирургии Алексея Дикарева
Реконструкция орбиты глаза чаще всего выполняется в связи с травмой после ДТП. В результате сильного удара в область глазного яблока возникает перелом стенок орбиты. Восстановление орбиты выполняется собственными тканями пациента или титановой сеткой.
Анатомия периорбитальной зоны
Анатомия орбиты глаза. 1 — Глазное яблоко, 2 — Мышцы, 3 — Нервы, 4 — Инфраорбитальный нерв. ©Neoplasty
Орбита (глазница) — углубление в лицевой части черепа, в котором размещается глазное яблоко.
Содержимое орбиты:
- Глазное яблоко;
- Мышцы, двигающие глазное яблоко и веки;
- Нервы;
- Инфраорбитальный нерв — выделим отдельно;
- Артерии и вены;
- Жир, клетчатка.
Глазница с внутренней стороны ограничена костными тканями, поэтому при сильном ударе содержимому орбиты некуда деться, и ломается самая слабая стенка — нижняя:
Нижняя стенка орбиты — самая слабая часть глазницы ©Neoplasty
Перелом нижней стенки орбиты
Травма нижней стенки глазницы приводит к тому, что содержимое орбиты проваливается в гайморову пазуху и положение глаз становится асимметричным:
Пациентка с переломом нижней стенки орбиты ©Дикарев Алексей Сергеевич
Помимо эстетического недостатка травма приводит к проблемам со зрением — экзофтальм и двоение в глазах.
Если при травме повреждается инфраорбитальный нерв, который проходит сквозь нижнюю стенку орбиты, то теряется чувствительность скуловой зоны, верхних зубов, крыла носа с соответствующей стороны.
Пластика нижней стенки орбиты
Суть реконструкции — восстановление целостности нижней стенки. Реконструкция может быть выполнена различными материалами:
Варианты материалов для реконструкции нижней стенки орбиты ©AO Foundation
Костный трансплантат — собственная ткань пациента, забирается со свода черепа:
Реконструкция дна орбиты костным трансплантом ©Центр пластической и реконструктивной хирургии Алексея Дикарева
При такой операции целостность свода черепа сохраняется — трансплантат формируется из верхнего слоя костной ткани черепа.
Пористый полиэтилен — искусственный имплантат, который может быть выбран хирургом вместо костного трансплантата по медицинским показаниям.
Пористый полиэтилен с титановой сеткой — титановая сетка делает более прочным имплантат, сохраняя минимальную толщину.
Титановая пластина — используется при первичной, экстренной реконструкции в скорой помощи. Имеет ряд недостатков, делающих его непригодным для использования в плановой реконструкции орбиты глаза.
Осложнения после реконструкции дна орбиты
Выворот века (эктропион) — повреждение нервов круговой мышцы глаза приводит к ослаблению мышцы, что выражается в провисании нижнего века.
Эктропион — выворот нижнего века ©American Academy of Ophthalmology
Осложнение можно избежать, если выполнять операцию через трансконъюнктивальный доступ — с внутренней стороны нижнего века, через конъюнктиву. В этом случае круговая мышца глаза остаётся нетронутой.
Прорезание титановой сетки или пластины — клетчатка атрофируется в области установки титанового импланта, образуется пролежень. В долгосрочной перспективе это приводит к асимметрии глаз, требующей повторной реконструкции с применением костного трансплантата.
Инфекция — импланты из пористого полиэтилена неустойчивы к инфекции, и если образуется перфорация гайморовой пазухи, то использовать этот материал для реконструкции недопустимо.
Остаточная асимметрия глаз через продолжительное время — возникает по двум причинам:
- Использование титанового импланта;
- Неправильное планирование операции.
Про титановые импланты понятно — они используются как временный вариант, поэтому необходима повторная операция.
Сразу после операции глаз находится в положении выше, чем необходимо. Это называется гиперкоррекция. В течение месяца гиперкоррекция проходит, и положение глаз становится симметричным. При неправильном планировании гиперкоррекция не учитывается, и асимметрия частично возвращается.
Реабилитация после реконструкции нижней стенки орбиты
После операции пациент должен находится в клинике в течение одного-двух дней для профилактики образования гематом внутри орбиты.
На 4-5 сутки снимаются швы с конъюнктивы.
В течение одной-двух недель проходят отёки под глазами.
В редких случаях образуются синяки и покраснение склеры глаза — проходит в течение недели.
Через месяц проходит гиперкоррекция, положение глаз нормализуется.
Через 2 месяца можно оценивать конечный результат операции.
Какие вопросы задать хирургу при планировании операции?
- Какой у вас опыт реконструкции орбиты глаза? — Хирург, самостоятельно выполнивший более 50 успешных реконструкций орбиты считается профессионалом.
- С какими осложнениями вы сталкивались и как их решали? — Хирург, не столкнувшийся с осложнениями, не сделал ни одной операции.
- Через какой доступ вы планируете выполнить операцию? — Трансконъюнктивальный доступ — даёт стабильный результат, хоть и является самым сложным.
- Как вы собираетесь восстановить стенку орбиты? — Самый лучший вариант — костный трансплантат. По показаниям — пористый полиэтилен. Титановая пластина используется только в экстренной хирургии, в дальнейшем должна быть заменена.
Источник
