Перелом нижней челюсти описание рентгенограммы
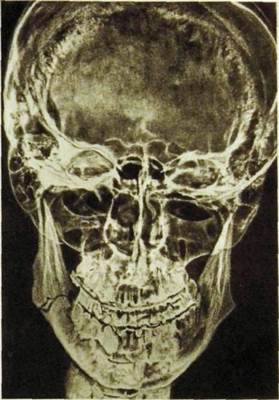
При травматических повреждениях челюстно-лицевой области обязательно проводят рентгенологическое исследование. В тех случаях, когда клинический диагноз перелома не вызывает сомнений, рентгенограмму выполняют не только с целью документации, но также для получения дополнительной ценной информации о характере и локализации перелома, числе, положении и смещении отломков и осколков, состоянии корней зубов и лунок. На повторных рентгенограммах, произведенных после репозиции, оценивают правильность сопоставления отломков и динамику течения перелома (снимки нижней челюсти выполняют через 2 нед и 2—3 мес, средней зоны лица — через 3—4 нед после репозиции).
На долю переломов челюстей приходится около 2 % всех переломов костей скелета, причем преобладают переломы нижней челюсти, которые нередко сочетаются с повреждениями других костей лицевого черепа.
Рентгенологические признаки перелома. Взависимости от механизма воздействия различают прямые (возникающие в месте приложения силы) и непрямые, или отраженные (возникающие на отдалении от места воздействия), переломы.
Перелом может быть одиночным (рис. III.339) и множественным (перелом кости в нескольких местах; рис. III.340).
С учетом хода плоскости перелома по отношению к длиннику кости выделяют поперечные, продольные и косые переломы.
В зависимости от взаимоотношения линии перелома с височно-нижне-челюстным суставом возможны вне- и внутрисуставные переломы. В связи с вариабельностью уровня прикрепления капсулы некоторые переломы шейки мыщелкового отростка являются внутрисуставными. Хуже всех выявляются переломы мыщелкового отростка.
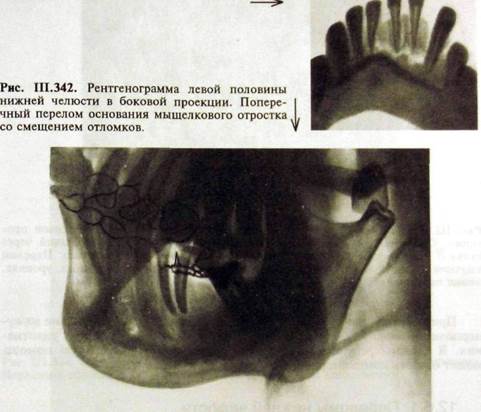
Основными рентгенологическими признаками перелома являются нарушения целости кости и смещение отломков, свидетельствующее о полном переломе кости (рис. Ш.341, II 1.342).
При поднадкостничных неполных переломах (трещины) смещения отломков не происходит. Смещение обусловлено действующей силой и сокращением прикрепляющихся к отломкам мышц. Переломы с повреждением кожных покровов, разрывом слизистых оболочек, проходящие через кортикальную пластинку лунок, верхнечелюстную пазуху и полость носа относят к открытым. Воспалительные изменения пародонта и периапи-кальных тканей зубов, расположенных на линии перелома, могут быть причиной возникновения травматического остеомиелита.
Смещение отломков, обнаруженное на рентгенограмме,— патогномо-ничный признак перелома, исключающий необходимость отличительного распознавания (см. рис. Ш.341, 111.342). Для выявления смещения отломков необходимо выполнить рентгенограммы по крайней мере в двух взаимно перпендикулярных проекциях.
При клинической картине, подозрительной на наличие перелома, если на рентгенограммах перелом не диагностируется, через 2—-3 дня выполня-
Ш’
Рже. Ш.339. Ортопантомограмма. Косой открытый перелом в области переднего отдела нижней челюсти справа без смещения отломков проходит через лунки 1|1. Уменьшение высоты межзубных перегородок на VS длины корней (I степень).
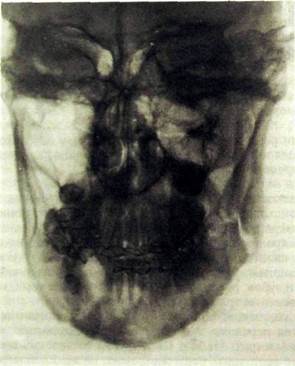
Рис. III.340. Рентгенограмма лицевого черепа в лобно-носовой проекции. Двойной открытый перелом нижней челюсти в области угла слева и соответственно клыку справа. Межчелюстная бимаксилдярная фиксация.
Рис. III.341.Рентгенограмма переднего отдела
нижней челюсти вприкус. Открытый перелом
альвеолярной части в области 2|12 со смещением
отломка. _
ют повторные снимки. Вследствие остеопороза и резорбции костных бало-чек на концах отломков линия перелома становится более широкой и лучше определяется на рентгенограмме.
Вследствие нарушения целости костных балок линия перелома определяется в виде полосы просветления с нечеткими контурами. Наиболее отчетливо линия перелома видна при нарушении целости кортикальных отделов кости (кортикальных пластинок челюсти или лунки).
Изображение линии перелома на снимке меняется в зависимости от проекционных условий исследования. В случае прохождения центрального луча параллельно плоскости перелома на снимке видна полоса или линия разрежения костной ткани. При переломе язычной и щечной кортикальных пластинок нижней челюсти на разных уровнях на снимке видны как бы две линии перелома, образующие овал и симулирующие оскольчатый перелом (рис. III.343). Выполнение панорамных томограмм в этих случаях разрешает диагностические трудности.
Рис. Ш.343. Рентгенограмма левой половины нижней челюсти в боковой проекции. Открытый перелом в области угла нижней челюсти, проходящий через лунку [Т. Периостальные наслоения в виде шипа по нижнему краю. Перелом язычной и щечной кортикальных пластинок произошел на разных уровнях, линия перелома имеет форму овала, симулируя оскол ьчатый перелом.
При продольном смещении с захождением отломков вследствие их суперпозиции зона перелома выглядит как полосовидный участок уплотнения. В сложных случаях диагностики переломов существенную помощь может оказать компьютерная томография (рис. II 1.344).
12.6.1. Переломы нижней челюсти
Анатомические особенности строения нижней челюсти предопределяют излюбленную локализацию переломов: на уровне клыка, по средней линии (соответственно межчелюстному шву), в области угла и шейки мыщелкового отростка (см. рис. Ш.340).
Среди факторов, влияющих на смещение отломков (направление действующей силы, масса самого отломка), наибольшее значение имеет тяга мышц, прикрепляющихся к отломку.
Смещение с захождением отломков происходит при поперечных и косых переломах в области ветви челюсти, двойных переломах тела челюсти, переломах шейки мыщелкового отростка. В 40 % случаев наблюдаются двойные, в 4,5—6 % — тройные переломы.
При травматических повреждениях нижней челюсти рекомендуется следующий подход к рентгенологическому исследованию: 1) всем больным выполняют прямую обзорную лобно-носовую рентгенограмму, дающую возможность выявить множественные переломы других костей (скуловых дуг, покровных костей черепа), некоторые из которых клинически выраже-

Рис. III.344. Электрорентгенограмма лицевого черепа в лобно-носовой проекции. Перелом в области угла нижней челюсти справа. Зубы шинированы.
ны нечетко и иногда являются случайной рентгенологической находкой. Вследствие проекционных искажений величина диастоза на этих снимках больше, чем в действительности; 2) для того чтобы получить представление о состоянии альвеолярной части, кортикальных пластинок лунок и зубов в области перелома производят внутриротовые контактные рентгенограммы. При невозможности этого выполняют внеротовые рентгенограммы в косых контактных проекциях. В каждом конкретном случае выбор методики определяется локализацией перелома; 3) для исследования передних отделов челюсти производят прямую панорамную рентгенографию; 4) при переломах тела, угла и ветви челюсти выполняют ортопантом о граммы или боковые рентгенограммы (см. рис. III.339, III.342; рис. III.345, III.346); 5) при переломах мыщелкового отростка производят ортопантомограммы, боковые рентгенограммы тела и ветви нижней челюсти (см. рис. III.342). При переломах головки и высоко расположенных переломах шейки необходимы томограммы или зонограммы височно-нижнечелюстного сустава в боковой проекции с открытым ртом.
В раннем детском возрасте преобладают поднадкостничные переломы по типу зеленой ветки, смешение отломков наблюдается редко. У детей в
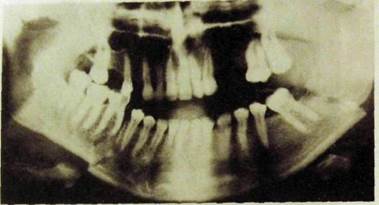
Рис.Ш.345. Ортопантомограмма. Двусторонний перелом тела нижней челюсти — линия перелома справа проходит между 61 и «51, слева — в области угла. Отломок смещен вертикально. Открытый прикус — отсутствуют контакты между передними зубами.
Рис. III.346.Фрагмент рентгенограммы нижней челюсти в левой лобно-носовой проекции. Перелом основания мышелкового отростка с угловым смещением отломков.
возрасте 3—9 лет наиболее слабым местом при травме является шейка мы-щелкового отростка. На долю переломов шейки (травма только шейки или в сочетании с повреждениями других отделов) приходится 30 % всех переломов нижней челюсти.
12.6.2. Переломы верхней челюсти
Переломы верхней челюсти часто сочетаются с повреждением других костей лицевого черепа и иногда основания черепа. С учетом «линий слабости» Лефор выделил три типа переломов, которые в чистом виде наблюдаются крайне редко. Верхний перелом (тип Лефор III) — линия перелома проходит через носовые и слезные кости, дно глазницы по направлению к крыловидному отростку основной кости, происходит отлом скуловой кости с верхней челюстью и носовыми костями от основания черепа. Средний перелом (тип Лефор II) — плоскость перелома идет через носовые, слезные кости, дно глазницы, челюстно-скуловой шов, наблюдается отлом верхней челюсти от основания черепа и скуловой кости. При нижнем переломе (тип Лефор I) плоскость перелома проходит через альвеолярные отростки (отлом альвеолярного отростка), верхнечелюстные бугры и нижние отделы крыловидных отростков основной кости (рис. III.347). При этих переломах происходят смещение альвеолярного отростка с зубами и нарушение прикуса. Косвенным рентгенологическим признаком перелома является снижение пневматизации верхнечелюстной пазухи в связи с кровоизлияниями и нарушением целости одной из ее стенок. Переломы средней зоны лица
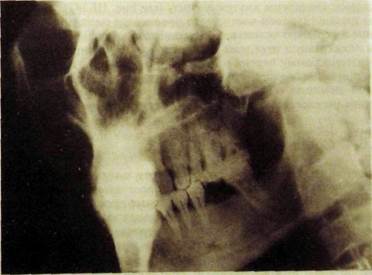
Рис. Ш.347. Рентгенограмма области моляров и премоляров во второй контактной проекции. Перелом альвеолярного отростка — линия перелома проходит над верхушками корней 14567 к бугру верхней челюсти. Перелом скуловой дуги.
могут вызвать травматический гайморит. Кровоизлияния и отечность мягких тканей шеки на обзорной рентгенограмме симулируют картину затемнения верхнечелюстной пазухи. В дифференциальной диагностике помогают ортопантомография, томография и зонография, предпочтительно в вертикальном положении больного. При нарушении целости тела челюсти и попадании воздуха в мягкие ткани возникает эмфизема с типичной рентгенологической картиной.
Ввиду сравнительно быстрой соединительнотканной фиксации отломков даже при смещении их возникают выраженные деформации и функциональные нарушения, для устранения которых требуются сложные реконструктивные операции. Этим обусловлена необходимость распознавания травматических повреждений в возможно более короткие сроки для проведения репозиции отломков.
При травматических повреждениях верхней челюсти выполняют следующие снимки: 1) подбородочно-носовую рентгенограмму; 2) полуаксиальную или аксиальную рентгенограмму; 3) боковую обзорную рентгенограмму черепа; 4) ортопантомограмму; 5) для исследования фронтальных отделов челюсти — прямую панорамную рентгенограмму; 6) для оценки состояния альвеолярного отростка и зубов в зоне перелома — внутриротовые контактные рентгенограммы, рентгенограммы твердого неба вприкус, вне-ротовые контактные рентгенограммы в косой проекции.
12.6.3. Перелом скуловой кости
Наиболее часто встречаются переломы височного отростка скуловой кости, который отделяется и от височной кости, и от тела скуловой, при этом отломок смещается кнутри и книзу (см. рис. II 1.347).
При травме скуловой кости часто происходит смещение ее тела кнутри, внедрение в верхнюю челюсть, кровоизлияние в верхнечелюстную пазуху.
Для локализации перелома и определения смещения отломков выполняют рентгенограмму черепа в аксиальной проекции. Достаточно информативна прицельная тангенциальная рентгенография этой области: кассету с пленкой помещают ниже угла челюсти, центральный луч направляют сверху вниз по касательной к скуловой дуге перпендикулярно пленке.
12.6.4. Сращение переломов
Сращение перелома происходит в результате метаплазии сгустков крови в околочелюстных мягких тканях (паростальная мозоль), за счет реакции эндоста, выстилающего костномозговые пространства (эндостальная мозоль) и реакции надкостницы (периостальная мозоль).
Ориентировочно через 35 дней после травмы остеоидная ткань обыз-вествляется и превращается в костную. На рентгенограмме оссифициро-ванные периостальные наслоения чаще всего определяются в виде линейной тени по краю нижней челюсти. Хотя восстановление структуры костной ткани в зоне линии перелома заканчивается через 3—4 мес, линия перелома на снимках видна на протяжении 5—8 мес. Ориентация костных трабекуп в плоскости перелома отличается от преимущественно горизон-
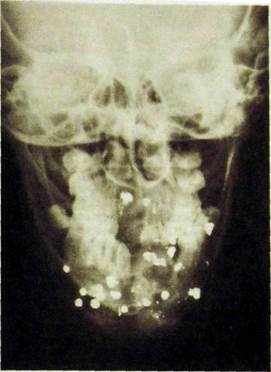
Рис. Ш.348. Рентгенограмма лицевого черепа в лобно-носовой проекции. Огнестрельное ранение. Множество инородных металлических тел (дробь) и осколков преимущественно в переднем отделе нижней челюсти.
тального направления основных костных трабекул в рядом расположенном губчатом костном веществе.
Рассасывание мелких осколков продолжается 2—3 мес. Сращение перелома в области головки и шейки мыщелкового отростка происходит быстрее (уже через 3—4 мес линия перелома не определяется; рис. Ш.348).
12.6.5. Осложнения сращения переломов
Одно из часто возникающих осложнений переломов челюстей — травматический остеомиелит. К осложнениям относится также формирование по линии перелома ложного сустава (псевдоартроза) со стойким нарушением непрерывности кости, вследствие чего возможно возникновение несвойственной этому отделу подвижности (рис. Ш.349). Образование ложного сустава может быть обусловлено неправильным сопоставлением и фиксацией отломков, интерпозицией между ними мягких тканей, тяжестью травмы (потеря значительной части кости, размозжение мягких тканей), нарушением кровоснабжения отломков кости.
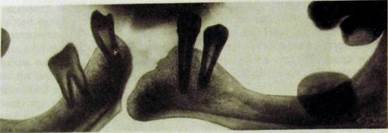
Рис Ш.349. Панорамная рентгенограмма нижней челюсти. Ложный сустав.
Обнаружение патологической подвижности кости при клиническом исследовании дает возможность поставить диагноз ложного сустава. Одна-ко патологическая подвижность может отсутствовать в связи с фиксацией отломков фиброзной тканью. В этих случаях наиболее информативно рентгенологическое исследование в двух взаимно перпендикулярных проекциях, иногда в сочетании с томографией.
На рентгенограмме ложного сустава отсутствует соединяющая отломки тень костной мозоли, концы отломков закруглены и сглажены, иногда покрыты замыкательной кортикальной пластинкой (см. рис. Ш.349). Пространство между отломками, заполненное соединительной тканью, называют суставной щелью. В зависимости от выраженности процессов костеоб-разования и формы отломков различают атрофические и гипертрофические ложные суставы.
12.6.6. Вывих нижней челюсти

В связи с топографоанатомическими особенностями строения височно-нижнечелюст-ного сустава чаще всего возникают передние вывихи. Причиной вывиха является травма или чрезмерно широкое открывание рта, в частности при выполнении врачебных манипуляций. Различают вывихи полные и неполные (подвывих), односторонние и двусторонние.
Цель рентгенологического исследования — определить, не сочетается ли вывих с переломом мыщелкового отростка. Для диагностики вывиха выполняют рентгенограммы по Парма или томограммы. На томограмме в боковой проекции выявляется суставная впадина, го-
Рис. III.350. Рентгенограмма левого височно-нижнечелюстного сустава по Парма. Передний вывих — головка мыщелкового отростка в подвисочной ямке.
ловка мыщелкового отростка при вывихе располагается кпереди от суставного бугорка в подвисочной ямке (рис. Ш.350).
Вывихи в других направлениях (кзади, кнаружи и кнутри) встречаются редко и, как правило, сопровождаются переломами мы шелкового отростка и височной кости.
12.6.7. Вывихи и переломы зубов
Вывихи и переломы зубов происходят при острой травме и удалении зуба или корня (рис. Ш.351, Ш.352). Хроническая травма зубов имеет место при аномалиях прикуса и после неправильно проведенных ортопедических вмешательств.
При вывихе происходят разрыв тканей пародонта и изменение положения зуба в лунке (частичный или полный вывих). В случае смешения зуба из лунки на рентгенограмме отмечаются расширение периодонтальной щели у верхушки и деформация щели. Вывихи зубов чаще всего происходят в переднем отделе верхней челюсти. При вколоченном вывихе с разрушением кортикальной пластинки лунки периодонтальная щель в периали-калъной области отсутствует. Вколоченные вывихи молочных зубов могут сопровождаться повреждением соответствующих зачатков постоянных зубов с нарушением их формирования и гибелью. При травме временного зуба без повреждения пульпы рассасывание корня происходит в обычные сроки.
Линия перелома может располагаться поперечно (см. рис. Ш.352) или косо в любой части корня и шейки, между шейкой и серединой корня;
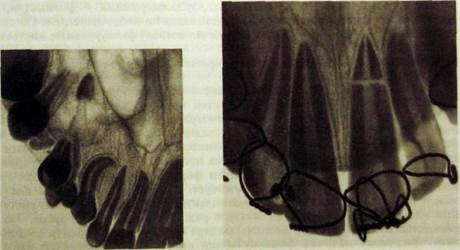
Рис. Ш.351. Внутриротовая Рис. Ш.352. Внутриротовая рентгенограм-
рентгенограмма вприкус. Обло- ма переднего отдела верхней челюсти
мок корня 6] в верхнечелюстной вприкус. Поперечный перелом корня Ц>
пазухе, перелом нижней стенки зубы шинированы,
пазухи. Изогнутый корень J|.
между серединой корня и верхушкой; встречаются также продольные переломы корня и коронки.
При переломах и вывихах зубов рентгенологическое исследование позволяет установить, нет ли перелома кортикальной пластинки и альвеолярного отростка.
Сращение перелома происходит редко. На рентгенограмме в этих случаях определяется муфтообразное утолщение зуба, изображение линии перелома исчезает в результате образования дентина.
При сохранении пульпы при анализе повторных снимков обращают внимание на наличие или отсутствие заместительного дентина в полости зуба и каналах, состояние отломков корней, периодонтальной щели и кортикальной пластинки лунки.
Погибшую при травме пульпу постоянного зуба удаляют и производят пломбирование каналов отломков, которые могут быть скреплены штифтом. При дефекте коронки используют вкладки на штифте, длину и глубину введения которого определяют с учетом размера корня. На повторных рентгенограммах оценивают состояние периодонтальной щели и кортикальной пластинки лунки.
Источник
Рентгенодиагностика травматических повреждений челюстей и зубов
При травматических повреждениях челюстно-лицевой области обязательно проводят рентгенологическое исследование. В тех случаях, когда клинический диагноз перелома не вызывает сомнений, рентгенограмму выполняют не только с целью документации, но также для получения дополнительной ценной информации о характере и локализации перелома, числе, положении и смещении отломков и осколков, состоянии корней зубов и лунок. На повторных рентгенограммах, произведенных после репозиции, оценивают правильность сопоставления отломков и динамику течения перелома (снимки нижней челюсти выполняют через 2 нед и 2-3 мес, средней зоны лица — через 3 — 4 нед после репозиции).
На долю переломов челюстей приходится около 2 % всех переломов костей скелета, причем преобладают переломы нижней челюсти, которые нередко сочетаются с повреждениями других костей лицевого черепа.
Рентгенологические признаки перелома. В зависимости от механизма воздействия различают прямые (возникающие в месте приложения силы) и непрямые, или отраженные (возникающие на отдалении от места воздействия), переломы.
Перелом может быть одиночным и множественным (перелом кости в нескольких местах).
С учетом хода плоскости перелома по отношению к длиннику кости выделяют поперечные, продольные и косые переломы.
В зависимости от взаимоотношения линии перелома с височно-нижнечелюстным суставом возможны вне- и внутрисуставные переломы. В связи с вариабельностью уровня прикрепления капсулы некоторые переломы шейки мыщелкового отростка являются внутрисуставными. Хуже всех выявляются переломы мыщелкового отростка.
Основными рентгенологическими признаками перелома являются нарушения целости кости и смещение отломков, свидетельствующее о полном переломе кости.
При поднадкостничных неполных переломах (трещины) смещения отломков не происходит. Смещение обусловлено действующей силой и сокращением прикрепляющихся к отломкам мышц. Переломы с повреждением кожных покровов, разрывом слизистых оболочек, проходящие через кортикальную пластинку лунок, верхнечелюстную пазуху и полость носа относят к открытым. Воспалительные изменения пародонта и периапикальных тканей зубов, расположенных на линии перелома, могут быть причиной возникновения травматического остеомиелита.
Смещение отломков, обнаруженное на рентгенограмме, — патогномоничный признак перелома, исключающий необходимость отличительного распознавания. Для выявления смещения отломков необходимо выполнить рентгенограммы по крайней мере в двух взаимно перпендикулярных проекциях.
При клинической картине, подозрительной на наличие перелома, если на рентгенограммах перелом не диагностируется, через 2-3 дня выполняют повторные снимки. Вследствие остеопороза и резорбции костных балочек на концах отломков линия перелома становится более широкой и лучше определяется на рентгенограмме.
Вследствие нарушения целости костных балок линия перелома определяется в виде полосы просветления с нечеткими контурами. Наиболее отчетливо линия перелома видна при нарушении целости кортикальных отделов кости (кортикальных пластинок челюсти или лунки).
Изображение линии перелома на снимке меняется в зависимости от проекционных условий исследования. В случае прохождения центрального луча параллельно плоскости перелома на снимке видна полоса или линия разрежения костной ткани. При переломе язычной и щечной кортикальных пластинок нижней челюсти на разных уровнях на снимке видны как бы две линии перелома, образующие овал и симулирующие оскольчатый перелом. Выполнение панорамных томограмм в этих случаях разрешает диагностические трудности.
При продольном смещении с захождением отломков вследствие их суперпозиции зона перелома выглядит как полосовидный участок уплотнения. В сложных случаях диагностики переломов существенную помощь может оказать компьютерная томография.
Переломы нижней челюсти
Анатомические особенности строения нижней челюсти предопределяют излюбленную локализацию переломов: на уровне клыка, по средней линии (соответственно межчелюстному шву), в области угла и шейки мышелкового отростка.
Среди факторов, влияющих на смещение отломков (направление действующей силы, масса самого отломка), наибольшее значение имеет тяга мышц, прикрепляющихся к отломку.
Смещение с захождением отломков происходит при поперечных и косых переломах в области ветви челюсти, двойных переломах тела челюсти, переломах шейки мыщелкового отростка. В 40 % случаев наблюдаются двойные, в 4,5-6 % — тройные переломы.
При травматических повреждениях нижней челюсти рекомендуется следующий подход к рентгенологическому исследованию:
- всем больным выполняют прямую обзорную лобно-носовую рентгенограмму, дающую возможность выявить множественные переломы других костей (скуловых дуг, покровных костей черепа), некоторые из которых клинически выражены нечетко и иногда являются случайной рентгенологической находкой. Вследствие проекционных искажений величина диастоза на этих снимках больше, чем в действительности;
- для того чтобы получить представление о состоянии альвеолярной части, кортикальных пластинок лунок и зубов в области перелома производят внутриротовые контактные рентгенограммы. При невозможности этого выполняют внеротовые рентгенограммы в косых контактных проекциях. В каждом конкретном случае выбор методики определяется локализацией перелома;
- для исследования передних отделов челюсти производят прямую панорамную рентгенографию;
- при переломах тела, угла и ветви челюсти выполняют ортопантомограммы или боковые рентгенограммы;
- при переломах мыщелкового отростка производят ортопантомограммы, боковые рентгенограммы тела и ветви нижней челюсти. При переломах головки и высоко расположенных переломах шейки необходимы томограммы или зонограммы височно-нижнечелюстного сустава в боковой проекции с открытым ртом.
В раннем детском возрасте преобладают поднадкостничные переломы по типу зеленой ветки, смешение отломков наблюдается редко. У детей в возрасте 3 — 9 лет наиболее слабым местом при травме является шейка мыщелкового отростка. На долю переломов шейки (травма только шейки или в сочетании с повреждениями других отделов) приходится 30 % всех переломов нижней челюсти.
Переломы верхней челюсти
Переломы верхней челюсти часто сочетаются с повреждением других костей лицевого черепа и иногда основания черепа. С учетом «линий слабости» Лефор выделил три типа переломов, которые в чистом виде наблюдаются крайне редко. Верхний перелом (тип Лефор III) — линия перелома проходит через носовые и слезные кости, дно глазницы по направлению к крыловидному отростку основной кости, происходит отлом скуловой кости с верхней челюстью и носовыми костями от основания черепа. Средний перелом (тип Лефор II) — плоскость перелома идет через носовые, слезные кости, дно глазницы, челюстно-скуловой шов, наблюдается отлом верхней челюсти от основания черепа и скуловой кости. При нижнем переломе (тип Лефор I) плоскость перелома проходит через альвеолярные отростки (отлом альвеолярного отростка), верхнечелюстные бугры и нижние отделы крыловидных отростков основной кости. При этих переломах происходят смещение альвеолярного отростка с зубами и нарушение прикуса. Косвенным рентгенологическим признаком перелома является снижение пневматизации верхнечелюстной пазухи в связи с кровоизлияниями и нарушением целости одной из ее стенок. Переломы средней зоны лица могут вызвать травматический гайморит. Кровоизлияния и отечность мягких тканей шеки на обзорной рентгенограмме симулируют картину затемнения верхнечелюстной пазухи. В дифференциальной диагностике помогают ортопантомография, томография и зонография, предпочтительно в вертикальном положении больного. При нарушении целости тела челюсти и попадании воздуха в мягкие ткани возникает эмфизема с типичной рентгенологической картиной.
Ввиду сравнительно быстрой соединительнотканной фиксации отломков даже при смещении их возникают выраженные деформации и функциональные нарушения, для устранения которых требуются сложные реконструктивные операции. Этим обусловлена необходимость распознавания травматических повреждений в возможно более короткие сроки для проведения репозиции отломков.
При травматических повреждениях верхней челюсти выполняют следующие снимки:
- подбородочно-носовую рентгенограмму;
- полуаксиальную или аксиальную рентгенограмму;
- боковую обзорную рентгенограмму черепа;
- ортопантомограмму;
- для исследования фронтальных отделов челюсти — прямую панорамную рентгенограмму;
- для оценки состояния альвеолярного отростка и зубов в зоне перелома — внутриротовые контактные рентгенограммы, рентгенограммы твердого неба вприкус, внеротовые контактные рентгенограммы в косой проекции.
Перелом скуловой кости
Наиболее часто встречаются переломы височного отростка скуловой кости, который отделяется и от височной кости, и от тела скуловой, при этом отломок смешается кнутри и книзу.
При травме скуловой кости часто происходит смещение ее тела кнутри, внедрение в верхнюю челюсть, кровоизлияние в верхнечелюстную пазуху.
Для локализации перелома и определения смещения отломков выполняют рентгенограмму черепа в аксиальной проекции. Достаточно информативна прицельная тангенциальная рентгенография этой области: кассету с пленкой помещают ниже угла челюсти, центральный луч направляют сверху вниз по касательной к скуловой дуге перпендикулярно пленке.
Сращение переломов
Сращение перелома происходит в результате метаплазии сгустков крови в околочелюстных мягких тканях (паростальная мозоль), за счет реакции эндоста, выстилающего костномозговые пространства (эндостальная мозоль) и реакции надкостницы (периостальная мозоль).
Ориентировочно через 35 дней после травмы остеоидная ткань обызвествляется и превращается в костную. На рентгенограмме оссифицированные периостальные наслоения чаще всего определяются в виде линейной тени по краю нижней челюсти. Хотя восстановление структуры костной ткани в зоне линии перелома заканчивается через 3-4 мес, линия перелома на снимках видна на протяжении 5-8 мес. Ориентация костных трабекул в плоскости перелома отличается от преимущественно горизонтального направления основных костных трабекул в рядом расположенном губчатом костном веществе.
Рассасывание мелких осколков продолжается 2-3 мес. Сращение перелома в области головки и шейки мыщелкового отростка происходит быстрее (уже через 3 — 4 мес линия перелома не определяется;).
Осложнения сращения переломов
Одно из часто возникающих осложнений переломов челюстей — травматический остеомиелит. К осложнениям относится также формирование по линии перелома ложного сустава (псевдоартроза) со стойким нарушением непрерывности кости, вследствие чего возможно возникновение несвойственной этому отделу подвижности. Образование ложного сустава может быть обусловлено неправильным сопоставлением и фиксацией отломков, интерпозицией между ними мягких тканей, тяжестью травмы (потеря значительной части кости, размозжение мягких тканей), нарушением кровоснабжения отломков кости.
Обнаружение патологической подвижности кости при клиническом исследовании дает возможность поставить диагноз ложного сустава. Однако патологическая подвижность может отсутствовать в связи с фиксацией отломков фиброзной тканью. В этих случаях наиболее информативно рентгенологическое исследование в двух взаимно перпендикулярных проекциях, иногда в сочетании с томографией.
На рентгенограмме ложного сустава отсутствует соединяющая отломки тень костной мозоли, концы отломков закруглены и сглажены, иногда покрыты замыкательной кортикальной пластинкой. Пространство между отломками, заполненное соединительной тканью, называют суставной щелью. В зависимости от выраженности процессов костеобразования и формы отломков различают атрофические и гипертрофические ложные суставы.
Вывих нижней челюсти
В связи с топографоанатомическими особенностями строения височно-нижнечелюстного сустава чаще всего возникают передние вывихи. Причиной вывиха является травма или чрезмерно широкое открывание рта, в частности при выполнении врачебных манипуляций. Различают вывихи полные и неполные (подвывих), односторонние и двусторонние.
Цель рентгенологического исследования — определить, не сочетается ли вывих с переломом мыщелкового отростка. Для диагностики вывиха выполняют рентгенограммы по Парма или томограммы. На томограмме в боковой проекции выявляется суставная впадина, головка мыщелкового отростка при вывихе располагается кпереди от суставного бугорка в подвисочной ямке.
Вывихи в других направлениях (кзади, кнаружи и кнутри) встречаются редко и, как правило, сопровождаются переломами мыщелкового отростка и височной кости.
Вывихи и переломы зубов
Вывихи и переломы зубов происходят при острой травме и удалении зуба или корня. Хроническая травма зубов имеет место при аномалиях прикуса и после неправильно проведенных ортопедических вмешательств.
При вывихе происходят разрыв тканей пародонта и изменение положения зуба в лунке (частичный или полный вывих). В случае смещения зуба из лунки на рентгенограмме отмечаются расширение периодонтальной щели у верхушки и деформация щели. Вывихи зубов чаще всего происходят в переднем отделе верхней челюсти. При вколоченном вывихе с разрушением кортикальной пластинки лунки периодонтальная щель в периапикальной области отсутствует. Вколоченные вывихи молочных зубов могут сопровождаться повреждением соответствующих зачатков постоянных зубов с нарушением их формирования и гибелью. При травме временного зуба без повреждения пульпы рассасывание корня происходит в обычные сроки.
Линия перелома может располагаться поперечно или косо в любой части корня и шейки, между шейкой и серединой корня; между серединой корня и верхушкой; встречаются также продольные переломы корня и коронки.
При переломах и вывихах зубов рентгенологическое исследование позволяет установить, нет ли перелома кортикальной пластинки и альвеолярного отростка.
Сращение перелома происходит редко. На рентгенограмме в этих случаях определяется муфтообразное утолщение зуба, изображение линии перелома исчезает в результате образования дентина.
При сохранении пульпы при анализе повторных снимков обращают внимание на наличие или отсутствие заместительного дентина в полости зуба и каналах, состояние отломков корней, периодонтальной щели и кортикальной пластинки лунки.
Погибшую при травме пульпу постоянного зуба удаляют и производят пломбирование каналов отломков, которые могут быть скреплены штифтом. При дефекте коронки используют вкладки на штифте, длину и глубину введения которого определяют с учетом размера корня. На повторных рентгенограммах оценивают состояние периодонтальной щели и кортикальной пластинки лунки.
Источник
