Перелом крыши глазниц

Перелом глазницы — распространенная травма, в результате которой повреждается костная ткань. Произойти может вследствие удара в область глаза. Для постановки диагноза и выбора лечебных мероприятий травматологу нужно четко определить зону повреждения, узнать, какой силы был удар и как он получен.

Виды и характерные симптомы травмы
Чаще всего переломы костей лица возникают в результате ДТП или драк. Также возможной причиной становятся занятия некоторыми видами спорта. Перелом дна орбиты редко бывает самостоятельным. Часто он влечет за собой трещины челюсти, скулы и носа.
Существует классификация видов переломов костей лица.
В зависимости от повреждений кожи:
- закрытый, который находится внутри, под кожей;
- открытый, нарушает кожный покров и подвергается воздействию внешней среды.
По локализации полученной травмы:
- точечный, или прямой, когда перелом локализуется прямо в месте удара;
- непрямой, возникает в результате деформации других лицевых костей черепа.
По тяжести травмы:
- со смещением, когда врачу необходимо вернуть все костные отломки на место;
- без смещения;
- трещина, не требует никакого оперативного вмешательства.

По степени интенсивности:
- высокоинтенсивные, имеют высокий уровень сложности, случаются крайне редко и требуют многоразового оперативного вмешательства для сборки костей и восстановления зрения;
- среднеинтенсивные, характеризуются смещением костных отломков и наличием осколков костной ткани орбиты глаза;
- низкоинтенсивные, при которых достаточно консервативного лечения, без хирургического вмешательства.
Перелом верхней стенки орбиты считается менее травматичным, чем нижней, поскольку снижается риск повреждения носовых пазух и попадания крови и слизи в очаг повреждения.

По структуре верхняя дуга глазного яблока прочнее, поэтому при любых повреждениях чаще всего происходит перелом нижней части. Врач должен провести диагностику, чтобы точно определить, с чем он имеет дело. При этом существует ряд симптомов, которые могут появиться после травмы:
- Отечность век и лица, которая сопровождается синюшностью кожных покровов.
- Сильнейший болевой синдром.
- При шевелении челюстью появляется хруст в области глазницы.
- Смещение глазного яблока при травмировании верхней стенки орбиты.
- Четко проявляется экзофтальм поврежденного глаза.
- Нарушается зрение.
- Вследствие ущемления глазодвигательных мышц появляется косоглазие.
- Из-за зажима нижней прямой мышцы пострадавший не может посмотреть вверх.
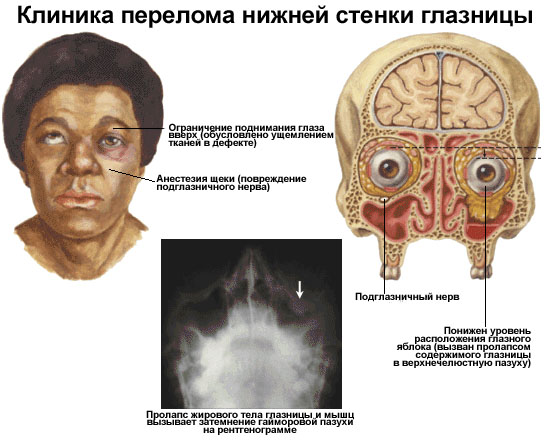
При такой травме человек ощущает общую слабость и ломоту в теле. Нередко возникают головокружение, тошнота, нервные тики, кровоизлияние в глаз. В наиболее сложных случаях наблюдается вываливание глазного яблока наружу или, наоборот, глаз выглядит как вдавленный.
Первая помощь
При переломе глазницы лучше всего сразу вызвать скорую помощь. Если состояние потерпевшего тяжелое, то до приезда медиков необходимо оказать первую неотложную помощь:

- Частым при таких травмах является носовое кровотечение, которое вызвано повреждением кровеносных сосудов во время удара. Противопоказано запрокидывать голову назад. Для остановки кровотечения нужно поставить в ноздри ватные турунды.
- Для уменьшения отека можно приложить холодное под глаз.
- Для промывания ран используют любой дезинфицирующий раствор, но только не перекись.
Скорая доставит пострадавшего в травматологическое отделение, где будут приняты все экстренные меры и выполнена необходимая диагностика.

Лечебные мероприятия
Перед назначением лечения нужно провести ряд диагностических мероприятий. Сначала доктор пальпирует пораженное место и расспрашивает потерпевшего об ощущениях. Обязательно делается рентген орбиты глаза, чтобы определить локализацию и тяжесть травмы. При необходимости назначаются УЗИ и МРТ.
Способы лечения зависят от результатов диагностики. Кроме травматолога и хирурга, пострадавшему также может понадобиться консультация лора и офтальмолога.
Лечение будет заключаться в восстановлении целостности костной ткани и, если перелом со смещением, сопоставлении отломков.
Если перелом ничем не осложнен, после осмотра и всех необходимых диагностических мероприятий больного переводят в отделение стационара. Вначале прописывается курс антибиотиков.
Обязательно назначается лечебная гимнастика, направленная на восстановление двигательной функции глаза.
Что касается перелома нижней стенки глазницы, то он требует немедленного хирургического вмешательства. Связано это с тем, что при такой травме повреждаются гайморовы пазухи, а это может привести к распространению инфекции по организму.

Также показаниями к проведению операции являются:
- сильное двоение и нарушение зрения;
- смещение глазного яблока;
- нарушение функций зрительного нерва;
- невосприятие световых импульсов на радужку.
Если вовремя обратиться к врачу и провести все необходимые диагностические и лечебные мероприятия, кости лица возможно полностью восстановить. Для скорейшего выздоровления важно придерживаться всех рекомендаций лечащего врача.
Возможные последствия
Если при переломе глазницы своевременно не оказать помощи, то могут возникнуть осложнения. Часто отмечаются нарушение кровообращения, появление подкожных рубцов. При попадании инфекции возможно загноение.
 Среди самых распространенных осложнений такого перелома выделяют:
Среди самых распространенных осложнений такого перелома выделяют:
- повреждение мышц глаза, из-за чего глазное яблоко теряет свою подвижность;
- косоглазие при ущемлении мышц;
- различные патологии радужной оболочки;
- заражение носовых пазух.
Единственный способ избежать таких осложнений — своевременное обращение за медицинской помощью, которая может предполагать лечение хирургическим путем.
Вывод
Переломы костей черепа встречаются часто. Чтобы избежать последствий, необходимо сразу после получения травмы обратиться к специалисту. После полного обследования и диагностики врач сможет поставить точный диагноз и назначить адекватное лечение.
Источник
Малиновская Н.А., Трояновский Р.Л., Степанов В.В., Прилуцких Ю.Ю.
Переломы «прорыва» глазницы (blowout fractures) сопровождаются выпадением, ущемлением мягких тканей глазницы, в том числе мышц в зоне перелома, что приводит к ограничению подвижности глазного яблока, появлению энофтальма [3, 4, 7, 10-13, 15, 18, 21]. Возникает стойкое двоение, нарушается бинокулярное зрение, возможен косметический дефект, страдает социальная адаптация пациента. Чаще повреждается дно глазницы и лишь изредка — внутренняя стенка. Экзофтальм может смениться энофтальмом, гипофтальмом. Диплопия связана с ущемлением в переломе нижней прямой мышцы. Появляется ограничение, болезненность при движениях глазного яблока по вертикали. У больных с переломом внутренней стенки клинические проявления напоминали синдром Duan’a (затруднение абдукции и усиление энофтальма) [8], ограничение движения глаза при аддукции. Часто клиническая картина сопровождается гипестезией в подглазничной области. Диплопия, косоглазие, нарушения подвижности глаза, энофтальм вынуждают прибегнуть к хирургическому лечению[2-8, 10, 1214, 19, 20].
Цель Обсудить особенности клинической картины, дифференциальной диагностики и результаты хирургического лечения переломов прорыва (blowout) дна и внутренней стенки глазницы у детей.

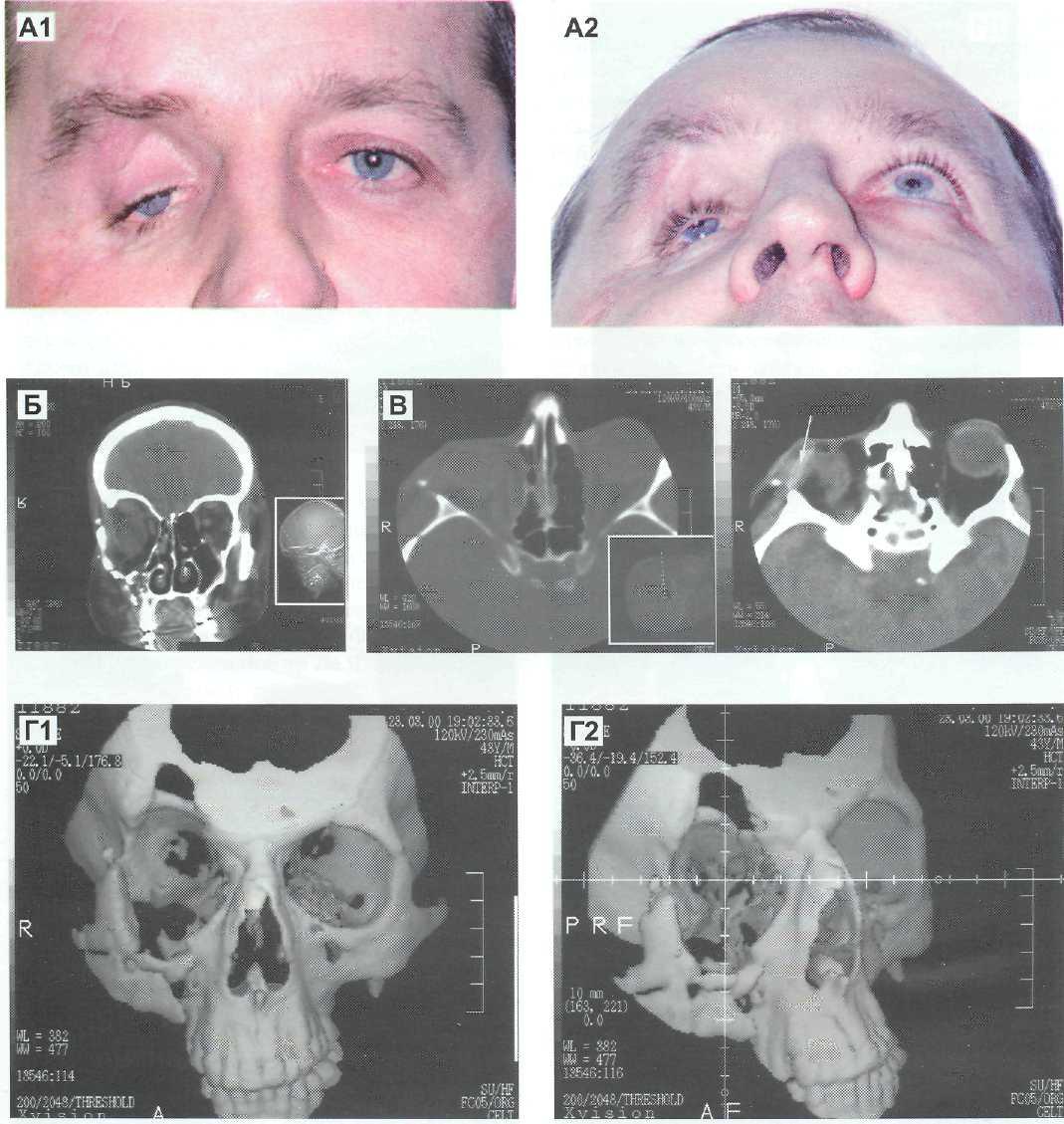
Рис. 1. Посттравматический синдром Брауна справа: д — вынужденное положение головы — наклон к правому плечу; е — гипотропия правого глаза в приведении; б, в — ограничение движений правого глаза кверху, наиболее выраженное ограничение кверху в приведении, расширение глазной щели в данных позициях; а —легкое ограничение движений правого глаза кверху в отведении; г, ж, з, и — движения симметричны, не ограничены![Рис. 2. Перелом нижней, внутренней стенки глазницы справа, странгуляция нижней прямой мышцы в зоне перелома: а,б) клиническая картина странгуляции нижней прямой мышцы [4]; в, г, д) на компьютерной томографии отек гайморовой и решетчатой пазух справа, эмфизема глазницы. Перелом нижней стенки не определен. Перелом внутренней стенки без ущемления внутренней прямой мышцы. Под наркозом тракционный тест положительный. Во время ревизии зоны перелома выявлен щелевидный перелом с полным ущемлением нижней прямой мышцы в заднем отделе](https://eyepress.ru/0001097/11133p02.jpg)
Рис. 2. Перелом нижней, внутренней стенки глазницы справа, странгуляция нижней прямой мышцы в зоне перелома: а,б) клиническая картина странгуляции нижней прямой мышцы [4]; в, г, д) на компьютерной томографии отек гайморовой и решетчатой пазух справа, эмфизема глазницы. Перелом нижней стенки не определен. Перелом внутренней стенки без ущемления внутренней прямой мышцы. Под наркозом тракционный тест положительный. Во время ревизии зоны перелома выявлен щелевидный перелом с полным ущемлением нижней прямой мышцы в заднем отделе
Материал и методы Изучены клиническое течение, анатомические особенности и результаты исходов лечения 132 больных (106 мальчиков — 80,3% и 26 девочек — 19,7%) в возрасте от 5 до 18 лет. До 7 лет — 2 пациента (1,5%), от 7 до 12 лет — 28 (21,2%), от 12 до 18 лет — 102 (77,27%).
Большинство пациентов — мальчики в активном подростковом возрасте. Травмы получены при нападении, в драке, от ударов кулаком и ногами. Были травмы, полученные в результате падения, удара коленом при играх и собственным коленом при акробатических упражнениях, автотравмы. Во всех случаях возникновения перелома удар был об объект достаточной плотности (табл. 1).
Во время занятий спортом травму получили 12 пациентов, что составило 9,16%.
Травма правого глаза — у 64 пациентов (48,48%), травма левого у 68 (51,52 %).
Оперировано 83 (62,88%) больных с переломами нижней стенки, 4 (3,03%) больных с переломом внутренней стенки. Не оперировано 45 больных (34,09%).
Сроки операции от момента травмы — от 4 дней до 2-х мес. Один пациент оперирован через 2 года после травмы.
Результаты И ОБСУЖДЕНИЕ Для постановки диагноза перелома дна глазницы иногда достаточно данных анамнеза и клинической картины. Однако в своей работе мы столкнулись с рядом сложностей.
В 4 случаях после полученной травмы присутствовали ограничения движений глазного яблока кверху. Была проведена компьютерная томография, ни прямых, ни косвенных признаков перелома не было. Компьютерные снимки были абсолютно «чистыми».
В одном случае травма получена при падении и ударе о пол. При поступлении: гематома век, ограничение подвижности глазного яблока кверху. При уточнении анамнеза стало известно, что ребенок и до травмы имел ограничение подвижности глаза кверху.
У троих пациентов жалобы на двоение, вынуженное положение головы, ограничение движений появились после не сразу, а спустя 2-3 недели после травмы. Обстоятельства были несколько иными: удар веткой по глазу, удар пластмассовой игрушкой (ребенок наткнулся областью верхнего века), удар локтем по глазу.
Во всех случаях изначально появилась гематома верхнего века, после рассасывания которой родители заметили косоглазие.
В перечисленных 4-х случаях по характерной клинической картине движений глаза диагностирован синдром Брауна (рис. 1).
Синдром Брауна — неэластичное, фиброзно-измененное сухожилие верхней косой мышцы, которое создает механическое препятствие для движений глазного яблока кверху. Синдром подразделяется на 2 подтипа: врожденный и приобретенный.
Приобретенный синдром возникает на фоне воспаления или травмы сухожилия верхней косой мышцы. Для синдрома Брауна характерна клиническая картина движений глаз: ограничение движений кверху в приведении, гипотропия глазного яблока в приведении, расширение глазной щели в состоянии приведения, тенденция к синдрому V, вынужденное положение головы, положительный тракционный тест (тест на ротацию с погружением глазного яблока в орбиту) [9, 22].
Пациентам назначалось местное противовоспалительное лечение. По результатам исхода травматического воспаления, при сохранении вынужденного положения головы и ограничения движений глаза, предлагали оперативное лечение на верхней косой мышце: тракционный тест на ротацию под наркозом с последующей тенотомией верхней косой мышцы.
Контузионные травмы глазницы без перелома ее стенок, такие как ретробульбарная гематома, контузионная травма вершины глазницы, переломы верхней стенки могут сопровождаться болезненностью и нарушением подвижности глазного яблока. В случаях ретробульбарной гематомы механическое препятствие для движения глаза создает кровоизлияние. В случае перелома верхней стенки — механическое препятствие создает смещение крыши глазницы и гематому в этой области. Дифференциальную диагностику в этих случаях проводили по данным компьютерной томографии.
В четырех случаях перелом нижней стенки не выявлен на КТ, хотя клинический диагноз не оставлял сомнений. Тракционный тест под наркозом положительный. Пациенты были оперированы, во время операции был выявлен дефект дна глазницы с ущемлением нижней прямой мышцы в зоне перелома (рис. 2 и 3).
В сомнительных случаях, когда клинические симптомы указывали на перелом, а по данным КТ явных дефектов стенок нет, мы обращали внимание на косвенные признаки (рис. 4). Необходимо оценивать симметричность углов между положением внутренней и нижней стенки глазницы справа и слева. Перелом нижней стенки, как правило, сопровождается «надломом» в этой зоне и угол становится более тупым. Необходимо обращать внимание на конфигурацию мягких тканей в зоне перелома, появляются «натяжки» (смещение) к зоне перелома. Травмированная мышца увеличивается в поперечном срезе из-за отека. При полном ущемлении она «теряется», часто не дифференцируется в зоне перелома. На травму также может указывать одностороннее пристеночное снижение пневматизации придаточной пазухи.
Первые дни пациентов лечили консервативно.
Проводили местное противовоспалительное, противоотечное, антибактериальное лечение. У 45 пациентов положительная динамика восстановления двигательных функций позволила ограничиться консервативным лечением. В этих случаях ущемлялись фрагменты фасций мышц или околофасциальная клетчатка [1, 16, 17].
Если сохранялось ограничение подвижности глазного яблока, двоение, тенденция к энофтальму, пациенту предлагали оперативное лечение.
При переломах нижней стенки использовали транскутанный доступ, при переломах внутренней — трансконьюнктивальный.
Транскутанный доступ осуществляли вдоль средней трети нижнего края глазницы с легким смещением медиально. Размер — до 2 см. Ткани послойно разделяли до надкостницы. Далее — разрез и отслоение надкостницы, обнажение зоны перелома. В ходе поднадкостничной орбитотомии освобождали ущемленные ткани, в том числе мышцы, удаляли свободно лежащие осколки, вправляли створки перелома и завершали вмешательство пластикой дна глазницы (табл. 2). В начале операции, по ее ходу и в конце проводили тракционный тест.
Извлечение нижней прямой мышцы из зоны перелома выполняли максимально аккуратно. При прочной фиксации (ущемлении) мышцы проводили отведение (отдавливание) и даже удаление костных отломков с целью снятия напряженной (пружинной) фиксации мышцы и, таким образом, предупреждения ее дополнительной травмы и пареза.
При значительных дефектах для пластики дна глазницы использовали хрящевой или кожно-хрящевой аллоплант, декальцинированную кость. В случаях небольшого диастаза при щелевидных переломах использовали аллосклеру, фрагменты твердой мозговой оболочки, медицинский воск [2, 4, 8, 19] (табл. 2). Размеры и форму аллопланта определяли в ходе операции, исходя из величины дефекта. Аллоплант делали достаточно тонким, по форме повторяющим перелом, превышающий размерами дефект кости на 3-5 мм по ширине и длине.
Вводили антибиотик (гентамицин, цефалоспорины и др.) для профилактики гнойных осложнений, дексаметазон или кеналог для снижения послеоперационного воспаления.
Исходы оперативного лечения приведены в табл. 3-5 и рис. 5. Полный и функционально благоприятный результат при своевременном хирургическом лечении может быть получен в 90% наблюдений и выше. В связи со сложностью юридических аспектов заготовки донорских материалов, пандемий вирусных инфекций (СПИД, гепатиты В и С) в последнее время активно используются полимерные материалы. В последние 8 месяцев мы использовали для пластики дна пористый тетрафторэтилен [6, 20]. Результаты наблюдений благоприятные.
Заключение Для правильной своевременной диагностики контузионных повреждений орбиты, определяющей дальнейшую тактику лечения, необходимо критическое осмысление нарушения функции глазодвигательных мышц и данных лучевой диагностики (компьютерной томографии).
Особенно актуально это для случаев с полной странгуляцией нижней прямой мышцы в зоне перелома, когда оперативное лечение необходимо провести достаточно рано (в первую неделю после травмы) для предотвращения ее посттравматического пареза.
Источник
Повреждения внутренней и нижней стенки глазницы на рентгенограмме
Труднее всего определяется рентгенологически нарушение целости внутренней стенки глазницы. Трещины или переломы без смещения отломков вообще не диференцируются. В таких случаях можно сделать вывод только на основании косвенных признаков, как, например, затемнения клеток решетчатой полости, обусловленного кровоизлиянием в полость, стушеванности контура внутреннего орбитального края и эмфиземы глазницы. При компрессионном переломе внутренней стенки глазницы на рентгенограмме можно обнаружить смещение всей стенки в решетчатую полость; в других случаях внутренняя стенка смещается в полость глазницы.
В ряде случаев наблюдается отторжение бумажной пластинки, которая на рентгенограмме проицируется в виде изолированной, более или менее изогнутой линии. Часто перелом внутренней стенки сочетается с переломом костей носа.
Одним из наиболее частых осложнений при переломах внутренней стенки глазницы является травматический дакриоцистит. Большей частью это обусловлено нарушением связи слезного мешка со слезноносовым каналом вследствие смещения слезной кости со слезным мешком. К оперативному вмешательству на слезном мешке следует приступать только после предварительного исследования слезного мешка и слезноносового канала путем наполнения их контрастной массой. Нередко при смещенных переломах внутренней стенки глазницы образуется mucocele решетчатой полости.
Нижняя стенка глазницы редко повреждается изолированно. Большей частью она вовлекается в процесс при переломе верхнечелюстной кости, наружной или внутренней стенки глазницы. При одновременном повреждении наружной стенки линия перелома часто начинается в области лобно-скулового шва и тянется вдоль наружной стенки к нижней. Наиболее часто линия перелома проходит в области инфраорбитального канала.
При нарушении целости нижней стенки глазницы, почти как правило, наблюдается затемнение гайморовой полости, вызванное кровоизлиянием в нее. Этот косвенный признак перелома нижней стенки глазницы должен, однако, быть принят во внимание с известной долей осторожности, так как и при воспалительных процессах в гайморовой полости может наблюдаться такое же затемнение.
Чаще всего нарушается целость наружной стенки глазницы. С одной стороны, это объясняется тем, что наружная стенка наиболее доступна внешнему воздействию; с другой стороны, тем, что переломы и трещины этой стенки на рентгенограмме выявляются легче всего вследствие большой плотности ее в переднем отделе. Чаще линия перелома проходит по лобно-скуловому шву и отсюда вдоль наружной стенки. При интерпретации рентгенограмм необходимо осторожно подходить к выводу о зиянии лобно-скулового шва.
Следует обратить внимание на линию шва на боковом снимке. На хорошо произведенной прицельной рентгенограмме отчетливо видны зубцы лобно-скулового шва; при переломе же — края отростков лобной и скуловой кости будут казаться более сглаженными. Наряду с такими сравнительно легкими повреждениями, иногда наблюдается смещение наружной стенки в полость глазницы или полный отрыв скуловой кости.
При тяжелых травмах часто нарушается целость нескольких стенок глазницы. Как клинически, так и рентгенологически при этом отмечается более или менее выраженная деформация глазницы.
При падении с высоты на лицо или при ударе большим предметом иногда наблюдаются довольно обширные нарушения целости костных стенок обеих глазниц. Весьма часто при этом повреждаются область переносья и внутренние стенки глазниц.
Нарушение целости костных стенок глазницы может иметь место и при непрямой травме, т. е. тогда, когда место приложения тупой силы находится вдали от глазницы. Чаще всего это наблюдается при падении на голову с высоты, реже — при падении на ноги. Большей частью при этом страдает верхняя стенка глазницы, на которую переходит линия перелома с основания черепа. Переломы основания черепа трудно обнаружить рентгенологически, а при острой травме исследование в аксиальной проекции вообще противопоказано.
Ряд признаков, например, кровотечение из носа, потеря сознания, рвота, симптом очков, указывает на наличие перелома основания черепа. Если в таком случае при исследовании глазниц удается обнаружить трещину в верхней стенке глазницы, то это может подтвердить предположение о переломе костей основания черепа. В литературе имеется довольно много сообщений, указывающих на то, что верхняя стенка глазницы довольно часто вовлекается в процесс при переломах костей основания черепа. При этом трещины верхней стенки орбиты могут проходить в самых разнообразных направлениях, иногда и в поперечном, захватывая верхнюю стенку обеих глазниц. Нередко наблюдается внезапная и полная потеря зрения, что указывает на вовлечение в процесс стенок канала зрительного нерва.
— Также рекомендуем «Перелом канала зрительного нерва — рентгенологическая диагностика»
Оглавление темы «Рентгенография глаза при травме»:
- Неогнестрельные повреждения глаза. Повреждения верхней стенки глазницы
- Повреждения внутренней и нижней стенки глазницы на рентгенограмме
- Перелом канала зрительного нерва — рентгенологическая диагностика
- Эмфизема глазницы: формы, диагностика
- Травматический энофталм — западение глаза. Пульсирующий экзофталм — выпучивание глаза
- Огнестрельные ранения глаза. Классификация огнестрельных травм глазницы
- Рентгенологическая диагностика огнестрельных травм глаза и глазницы
- Травматический остеомиелит глазницы. Инородные тела глаза — орбиты
- Опредение положения инородного тела глаза по рентгенограмме. Метод Балтина
- Глазное яблоко на рентгенограммах. Рентгенография глаза при воспалении
Источник
