Перелом краевых разрастаний
Очень большое значение имеет рентгенологический метод исследования в клинике патологических переломов. Патологическим переломом в отличие от обыкновенного травматического называется такое нарушение целости, которое происходит в кости, уже измененной каким-нибудь предшествовавшим патологическим процессом и которое вызывается сравнительно незначительной травмой или даже одним только мышечным натяжением, т. е. несоответственно слабым внешним, вне кости себя проявляющим воздействием.
Синонимами патологического перелома служат широко распространенные обозначения — спонтанный, самопроизвольный перелом. От этих последних терминов следует отказаться как от методологически неприемлемых: совершенно очевидно, что ни один перелом, как вообще ни одно явление природы, не может возникнуть аутохтонно, спонтанно, самопроизвольно, т. е. из себя, без определенной внешней причины.
Большинство костных поражений может повести к этому виду патологического нарушения целости кости, и практический интерес в рентгенодиагностике этих переломов при самых различных заболеваниях обусловливается относительной частотой и характером как основного заболевания, так и осложняющего его перелома.
Наибольшее предрасположение к патологическому перелому создают деструктивные костные процессы. Но тут же необходимо подчеркнуть, что и явления остеосклероза, как, например, при мраморной болезни, в неменьшей степени способны лишить кость ее упругости, прочности и других механических свойств. Как уменьшение, так и увеличение количества минеральных солей в кости ведут к ее ломкости. Уж лучше было бы эти кости называть не мраморными, а меловыми, — это точнее характеризовало бы их механические качества. Об этом речь еще будет впереди.
Наиболее частой причиной патологических переломов являются фиброзные остеодистрофии и новообразования костей. Из группы фиброзных остеодистрофий не меньше 50—60% всех солитарных кист осложняется травматическими повреждениями. Немного реже ломаются кости при фиброзной дисплазии костей, как при одно-, так и при многокостной формах. Чрезвычайно часто (до 40—50%) наблюдаются переломы и при болезнях Реклингхаузена и Педжета, в то время как гигантоклеточная опухоль дает около 15% патологических переломов. Что же касается опухолей, то на первом месте стоят злокачественные новообразования, причем метастатические, вторичные, значительно чаще дают повод к перелому, чем первичные опухоли. Важным свойством патологических переломов при метастатических опухолях является их частая множественность, особенно при поражениях тел позвонков.
Особенно ломки кости при множественных метастазах миеломы, где переломы наблюдаются в двух третях всех случаев, реже — при остео-кластических метастазах рака и гипернефромы и еще реже при остео-пластическом костном карцинозе. Остеокластическая саркома кости почти в 10 раз чаще ломается, чем ее остеопластический тип. Среди доброкачественных опухолей решительно преобладают хондромы. Почти как правило, ломается кость при эхинококке ее. Сравнительно редко приходится наблюдать перелом на почве обычных распространенных воспалительных заболеваний костей — остеомиелита, туберкулеза и третичного сифилиса. Обязательным симптомом является патологическая ломкость костей при несовершенном остеогенезе и остеопсатирозе, почти всегда налицо переломы при остеоартропатиях на почве сухотки спинного мозга и сирингомиелии. Бывают они и на почве изменений костей неврогенного характера после ранений нервной системы. Неизменно совершается своеобразный микроскопический патологический перелом при остеохондропатиях, почти всегда — при детской цинге, нередко при врожденном сифилисе. Зато, вопреки распространенному мнению, очень редко ломается кость при рахите и остеомаляции. Сравнительно редко ведет к патологическому перелому и остеопороз любого происхождения. Теперь стали известны патологические переломы на почве гемофилии. Патологическим является в сущности и перелом не окрепшей еще костной мозоли, т. е. местный рецидив обычного травматического перелома (refractura). Собственно говоря, к патологическим переломам следует отнести и весьма своеобразные, отличающиеся от обычных травматических переломы анкилозированного и атрофированного позвоночника при бехтеревской болезни. Равным образом являются патологическими и переломы различных костных разрастаний, например, скобки при обезображивающем спондилозе или остеоартрозе, краевые губы блюдцеобразных возвышений при псевдоартрозе, шпоры пяточной или локтевой кости и т. п. Сравнительно нередко мы наблюдаем патологические переломы в атрофированных костях близ суставов при анкилозах последних, независимо от причины обездвижения суставов.
Естественно, что каждое заболевание, поражая в определенном возрасте одни элементы скелета предпочтительно перед другими, характеризуется также излюбленной локализацией и патологического перелома. Так, например, патологический перелом проксимального метафиза плеча в школьном возрасте говорит почти безусловно в пользу солитарной кисты, такой же перелом у мужчины в среднем возрасте — о миеломе, патологический перелом середины диафиза длинной трубчатой кости нижней конечности у старика заставляет прежде всего думать о болезни Педжета и т. д. Значительно чаще всех других костей ломается в патологических условиях бедро, затем уже в порядке убывающей частоты следуют большеберцовая кость, плечо, ключица, ребра, фаланги и т. д. Особенно часто подвергаются патологическому компрессионному перелому тела позвонков.
Патологические переломы дают гораздо больший процент всевозможных осложнений, чем обыкновенные нарушения целости кости. В большинстве случаев процесс заживления и при патологических переломах протекает результативно, и основное заболевание не препятствует наступлению консолидации. Даже при переломах на почве злокачественных опухолей не так уж редко при успешном современном лечении основного заболевания приходится наблюдать образование костной мозоли.
Точное распознавание патологического перелома чрезвычайно важно, так как лечение обыкновенного травматического и патологического перелома существенно отличается друг от друга, и, кроме того, при каждом отдельном заболевании, осложнившемся нарушением целости кости, показаны свои особые лечебные мероприятия. В клинической картине на первый план выступают то признаки основного заболевания, то признаки перелома, и точная диагностика без рентгеновых лучей обычно затруднительна. Каждый из симптомов перелома — боль, ограничение функции, смещение отломков, кровоизлияние, крепитация — может быть лишь очень слабо выражен или даже совсем отсутствовать. Рентгенодиагностика же проста и надежна, наряду с признаками перелома обнаруживаются и симптомы основного поражения. Рентгенологическое исследование, следовательно, предоставляет возможность не только установить факт перелома и его детали, но и выяснить характер основного процесса, его распространение, степень разрушения кости и т. д. Кроме того, — и это особенно важно— далеко не редко перелом служит первым проявлением основного заболевания, скрыто протекавшего до рентгенологического исследования, и рентгенолог неожиданно и впервые обнаруживает из-за перелома истинную природу заболевания.
В некоторых же случаях неожиданностью в рентгеновском кабинете является при неустановленном переломе основное заболевание, например киста или болезнь Педжета, а, наоборот, при уже клинически распознанном основном заболевании, именно осложнивший эту болезнь патологический перелом. Это особенно касается кистовидных разрушений кости при так называемых переломах в виде подзорной трубы, когда истонченный корковый цилиндр надвигается на месте поперечного перелома на конец другого отломка и таким образом фиксируется. Нередко не дают ни одного клинического симптома и крупные трещины, надгибы и вдавления патологических костей. В каждом сомнительном клиническом случае рентгенолог должен думать о возможности патологического перелома, ибо принять такой перелом за обыкновенный травматический значит совершить грубую ошибку.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
Малые переломы таранной кости. Диагностика и лечение
Таранная кость является второй, наиболее часто подвергающейся переломам костью предплюсны. Она удерживается на месте связками и не имеет мест прикрепления мышц. Кроме того, 60% ее поверхности покрыто суставным хрящом. Сосуды, питающие кость, не проникают через суставной хрящ, а входят через дельтовидную и таранно-пяточную связки, переднюю капсулу и щели в плюсне. Следовательно, кровоснабжение здесь весьма скудно и после переломов со смещением нередко развивается аваскулярный некроз. Переломы таранной кости в проксимальном отделе особенно предрасположены к развитию аваскулярного некроза проксимального фрагмента.
Наиболее типичными переломами таранной кости являются отщепленные (краевые), или отрывные, за которыми по частоте следуют переломы шейки, тела и, наконец, головки таранной кости. Костно-хрящевые переломы таранной кости — нередкое явление. Как правило, они возникают при инверсионном или эверсионном повреждении голеностопного сустава. В этом случае таранная кость вдавливается в наружную или внутреннюю лодыжку, что приводит к перелому хряща. Эти типы повреждений более подробно рассмотрены в разделе о заболеваниях и повреждениях голеностопного сустава.
Нижеприведенная классификация основана на рентгенографических и клинических данных и является модификацией системы, разработанной Coltart:
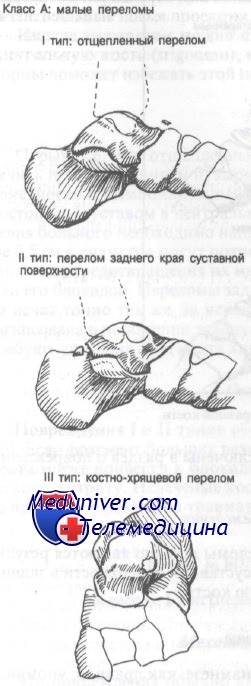
I. Класс А — малые переломы таранной кости:
— I тип: отщепленные (краевые) переломы таранной кости
— II тип: переломы заднего суставного отростка (суставной поверхности)
— III тип: костно-хрящевые переломы

II. Класс Б большие переломы таранной кости:
— I тип: переломы головки таранной кости
— II тип: переломы шейки таранной кости
— III тип: переломы тела таранной кости
III. Класс В (переломовывихи таранной кости)
Класс А: малые переломы таранной кости
Отщепленные переломы — наиболее часто встречающийся тип переломов таранной кости. Костно-хрящевые переломы не будут рассмотрены в этой статье, поскольку они включены в статью о повреждениях голеностопного сустава.
Отщепленные, или отрывные, переломы обычно являются результатом чрезмерного сгибания с упором суставной поверхности в задний край большеберцовой кости и пяточную кость.
У больных с переломами I типа в анамнезе, как правило, упоминается резкое скручивание голеностопного сустава. Нередко при этом слышен щелчок. У больного отмечают припухлость, болезненность и глубокую боль неопределенной локализации. Боль усиливается при движении и вследствие смещения фрагмента может возникнуть блокада сустава. Болезненность максимальна на тыльной поверхности стопы у края таранной кости. При переломах II типа, как правило, больной ощущает боль по задненаружному краю, отмечается болезненность при пальпации и припухлость.
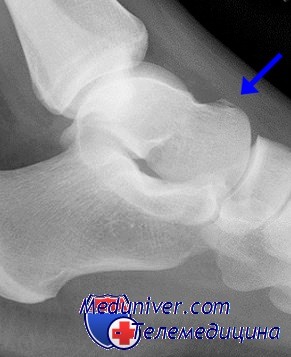
Переломы класса А на рентгенограммах обычно еле заметны. Иногда можно обнаружить лишь небольшой отрывной костный фрагментнад местом поражения. Для обнаружения фрагмента могут понадобиться специальные косые проекции.
Иногда за перелом можно принять округлую, с гладкими краями треугольную кость (trigonum), но знание ее типичной локализации и формы поможет избежать этой ошибки.
Лечение малых переломов таранной кости
Отрывные, или отщепленные, переломы класса А, I типа следует лечить прикладыванием пузыря со льдом; приподнятым положением конечности и иммобилизацией коротким гипсовым сапожком с голеностопным суставом в нейтральном положении. Для последующего ведения больного необходимо направление к ортопеду. Фрагменты больше 0,5 см в диаметре могут потребовать удаления или внутренней фиксации для предотвращения их миграции в полость сустава с последующей его блокадой. Переломы заднего края суставной поверхности II типа лечат точно так же, за исключением того, что стопа должна быть загипсована в положении эквинуса под углом 15°. Повреждения III типа требуют удаления фрагмента хирургическим путем.
Повреждения I и II типов обычно не имеют отдаленных последствий. Если фрагмент больших размеров, то несращение и миграция фрагмента могут привести к блокаде сустава и впоследствии к травматическому артриту. Нелеченые костно-хрящевые переломы III типа часто приводят к развитию травматического артрита.
Видео анатомии таранной кости стопы
Посетите раздел других видео уроков по анатомии человека.
— Также рекомендуем «Большие переломы таранной кости (голоки, шейки, тела). Диагностика и лечение»
Оглавление темы «Переломы костей голени, стопы»:
- Переломы диафиза большеберцовой и малоберцовой костей. Диагностика и лечение
- Переломы (травмы) голеностопного сустава. Классификация, диагностика и лечение
- Переломы бугра и отростков пяточной кости. Классификация, диагностика и лечение
- Переломы тела пяточной кости. Диагностика и лечение
- Малые переломы таранной кости. Диагностика и лечение
- Большие переломы таранной кости (голоки, шейки, тела). Диагностика и лечение
- Вывихи таранной кости. Диагностика и лечение
- Перелом ладьевидной кости. Классификация, диагностика и лечение
- Перелом кубовидной или клиновидных костей. Диагностика и лечение
- Переломы плюсневых костей. Диагностика и лечение
Источник
— 2011.
Стадии развития мозоли
- соединительнотканная;
- остеоидная;
- костная.
Соединительнотканная мозоль
В место перелома пролиферирует соединительная ткань (в течение 7-10 дней). Образуется гематома (форменные элементы крови, плазма, фибрин и мигрирующие сюда с первых часов травмы фибробласты). Источником грануляционной ткани является периост, и, в меньшей степени, эндост.
Рентгенологически соединительнотканная мозоль не определяется.[1][2]
Остеоидная мозоль
При нормальных условиях заживления во второй стадии происходит метапластическое превращение незрелой соединительной ткани в остеоидную за счет обызвествления, на что также требуется недельный или полуторанедельный срок. Раньше остеоидную мозоль без достаточного основания, главным образом из-за ее «хрящевой плотности» при ощупывании, принимали за хрящевую.
На начальных стадиях рентгенологически остеоидная мозоль не определяется. Первые нежные облаковидные очаги обызвествления появляются на рентгенограмме в среднем не раньше 3-4 недель (на 16-22-й день) после перелома. Одновременно, или несколькими днями раньше, концы отломков несколько притупляются, контуры корковых отломков в области мозоли становятся неровными и смазанными.
[1][2]
Костная мозоль
Остеоидная ткань переходит в костную за счет обогащения апатитами.
В начальной фазе своего формирования костная мозоль имеет рыхлое строение, велика.
В фазе обратного развития начальная костная мозоль перестраивается, уменьшается в размерах, приобретает нормальную (или близкую к ней) архитектонику.[1][2]
Сроки заживления переломов ребер
Срок выраженного клинического сращения переломов ребер 3 нед. Они достаточно условны, так как костная репарация зависит от ряда условий. Процесс перестройки костной структуры продолжается около года. Линия перелома исчезает в периоде между 4-м и 8-м месяцами.[2]
По данным С.Я.Фрейдлина [4], основанным на исследовании 128936 человек, средняя длительность нетрудоспособности при переломах ребер составляет 23.9 суток (21.6 сут. — у межчин, 32.4 сут. — у женщин).
«…Первые признаки мозоли появляются на снимке лишь при ее обызвествлении. Время появления костной мозоли колеблется в очень широких пределах и зависит от ряда условий: возраста, места перелома в различных костях и в различных частях одной и той же кости, от вида и степени смещения отломков, от степени отслоения надкостницы, от объема вовлечения в процесс окружающих мышц, от способа лечения/ от осложнения течения регенеративного процесса, например, инфекцией или каким-нибудь общим заболеванием и т. д. Наиболее сильна восстановительная деятельность надкостницы в длинных трубчатых костях на местах прикрепления мышц и сухожилий, т. е. соответственно буграм, отросткам, шероховатостям. Здесь надкостница особенно толста, богата сосудами и нервами, функционально активна. По этой же причине наиболее неблагоприятно заживление переломов на границе средней и дистальной третей голени и предплечья…
У взрослых первые очаги обызвествления появляются на рентгенограмме в среднем не раньше 3-4 недель (на 16-22-й день) после перелома. Одновременно с этим или на несколько дней раньше концы отломков несколько притупляются и контуры коркового слоя отломков становятся в области мозоли несколько неровными и смазанными. В дальнейшем боковые поверхности, концы и углы костей в районе перелома еще больше сглаживаются; тень мозоли становится более интенсивной и принимает зернистый характер. Затем, при полном обызвествлений ее, костная мозоль приобретает характер гомогенной тени. Это полное обызвествление, так называемая костная консолидация, наступает на 3-4-6-8-м месяце перелома, т. е. колеблется в очень широких пределах.
В течение первого года костная мозоль продолжает моделироваться; по структуре она еще не имеет слоистого строения; ясная продольная исчерченность появляется только через 1/2-2 года.
Линия перелома исчезает поздно, в периоде между 4-м и 8-м месяцем. В дальнейшем, соответственно развитию в костном веществе пояса остеосклероза, она уплотняется на рентгенограмме. Эта более темная линия перелома, так называемый костный шов, может быть видна до тех пор, пока костная мозоль не закончит свое обратное развитие, т. е. не рассосется полностью….»[1]
«При свежем переломе на тщательно выполненных рентгенограммах на краях изображения костных отломков нередко удается различить выступающие зубчики. На 10-20-й день у взрослых и на 6—10-й день у детей вследствие остеокластического рассасывания костных концов эти зубчики сглаживаются и перестают различаться на снимках. При этом образуется зона рассасывания, в результате чего линия перелома, которая до сего времени могла быть недостаточно хорошо видна, а порой даже и совершенно не различима, начинает четко определяться. На 3—4-й неделе в поврежденной кости появляются признаки пятнистого или равномерного остеопороза.
Пятнистый остеопороз рентгенологически характеризуется расположенными на фоне неизмененного или несколько более светлого рисунка кости
светлыми участками округлой, овальной или многоугольной формы с нечеткими контурами. Кортикальный слой при данном виде остеопороза обычно неизменен, и лишь иногда его внутренние слои представляются несколько разрыхленными. При равномерном или диффузном остеопорозе кость на снимке приобретает прозрачный, гомогенный, как бы стеклянный вид. Кортикальный ее слой истончен, но на прозрачном фоне кости его тень выступает более подчеркнуто.
Обычно пятнистый остеопороз наблюдается в течение относительно небольшого промежутка времени, сменяясь затем остеопорозом равномерным. Однако в ряде случаев пятнистый остеопороз может существовать и довольно долго. К моменту появления остеопороза, примерно на 16—20-й день, на рентгенограммах начинают обнаруживаться первые признаки костной мозоли. Эти признаки выражаются в наличии на снимках слабоинтенсивных, облаковидных теней. Со временем тени становятся более плотными, сливаются между собой, и через 3-8 месяцев на рентгенограмме видна одна интенсивная, гомогенная тень костной мозоли. Обычно в этот промежуток времени исчезает и линия перелома, на месте которой начинает определяться в виде узкой тени костный шов, исчезающий вместе с костной мозолью. При дальнейшем развитии костной мозоли ее тень теряет свой гомогенный характер и через 1,5—2 года изображенная на снимке мозоль обнаруживает костную структуру с соответствующим расположением трабекул и костномозговым пространством. На этом формирование мозоли заканчивается и наступает ее обратное развитие…» [3]
«В первый день возникновения перелома края сломанного ребра четко видны, они мелко — или крупнозубчатые, на каждом отдельном участке края острые, без закруглений и размытости, между краями (при смещении отломков) щель минимальная. В первые несколько дней после возникновения переломов ребер их края начинают немного закругляться, четкость и острота очертаний теряется, щель остается минимальной. К 7— 10 дню после перелома кости развивается соединительнотканная (провизорная) мозоль, происходит рассасывание краев, которые приобретают закругленные очертания, между краями образуется щель шириною 0,1—0,2 см. Постепенно фиброзная ткань превращается в остеоидную мозоль; на ее образование требуется около 20—30 дней, края переломов находятся как бы ближе один к другому, в виде плавных извилистых линий, а между ними видна узкая полоска остеоидной ткани. В отдельных местах видны очаговые участки образования костной мозоли в виде светлых участков. Затем происходит образование костной мозоли — обызвествляется остеоидная мозоль, теперь между отломками и по краям видны обширные массы обызвествленной ткани, имеющие костную структуру. Эта ткань в виде муфт окружает отломки кости со всех сторон через 8—24 недели. В ближайшие несколько лет линии переломов слабо различимы, вокруг участков переломов ребер со всех сторон видна костная мозоль в виде муфт на протяжении 1,5—2 см, толщиною от 0,2 до 0,4 см в виде светлых участков однородного строения…» [5]
- Рейнберг С.А. «Рентгенодиагностика заболеваний костей и суставов» –1964. –c.68
- Рентгендиагностика переломов скелета / Павел Власов, профессор (Кафедра лучевой диагностики Института повышения квалификации Федерального управления медико-биологических и экстремальных проблем МЗ РФ), Ольга Нечволодова, профессор (Центральный НИИ травматологии и ортопедии им. Н.Н.Приорова)
// Медицинская газета. —2003. —№ 91 - Рентгенология в судебной медицине / С.А. Буров, Б.Д. Резников. Издательство Саратовского университета, 1975.
- Дальнейшие исследования по статистике переломов костей / С.Я. Фрейдлин // Ортопедия, травматология и протезирование. – 1971. — №7. – С.58-64
- Диагностика давности закрытой травмы грудной клетки с переломами ребер / Меркулова В.Г., Толпежников В.Ф., Волксоне В.Я. // Материалы II-го Всероссийского съезда судебных медиков (Тезисы докладов). — Иркутск-М., 1987. — С. 97-99.
Источник
