Перелом хрящевых суставов
Хрящевой перелом в голеностопном суставе. Диагностика и лечение
Описано подтаранное стрессовое повреждение, вызванное действием инверсионной силы. Больные жалуются на хронические боли в средней части стопы, хромоту и неограниченные движения в подтаранном суставе. Этот вид травмы встречается у спортсменов препубертатного возраста. Повреждение можно выявить при сканировании кости. Движения в подтаранном суставе обычно восстанавливаются, но на это может потребоваться от 6 мес до 2 лет.
Синдром пазухи предплюсны — четко локализованный синдром посттравматической стопы, характеризующийся болями над наружным отверстием пазухи предплюсны и ощущением нестабильности голеностопного сустава. У большинства больных в анамнезе отмечаются повторные растяжения голеностопного сустава.
При обследовании определяют боль по наружному краю стопы, усиливающуюся при надавливании над наружным отверстием пазухи предплюсны, и ощущение нестабильности заднего отдела стопы при ходьбе по неровной поверхности. Этот синдром можно диагностировать, введя местный анестетик в пазуху предплюсны и наблюдая за исчезновением боли.
При лечении могут потребоваться повторные инъекции смеси стероидных гормонов и анальгетиков. У некоторых больных прекрасные результаты дает хирургическое лечение.
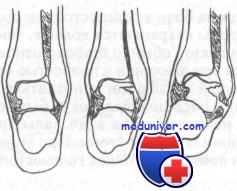
Механизм повреждения, вызывающий хрящевой перелом блока таранной кости
«Растяжение связок голеностопного сустава с последующим травматическим артритом» и «подросток с незаживающим растяжением голеностопного сустава» — вот две типичные ситуации, когда врачу неотложной помощи следует предположить возможность хрящевого перелома у больного с давним повреждением голеностопного сустава.
Приведем две локализации, где, как правило, происходят переломы хряща в голеностопном суставе, обе находящиеся на блоке таранной кости. Первая — по верхненаружному краю, вторая — по верхневнутреннему краю блока. Перелом хряща верхненаружного края возникает вследствие тыльного сгибания и супинации стопы, при этом разрыва связок может и не быть. Это чаще наблюдается у ребенка с эластичным связочным аппаратом.
Перелом хряща верхневнутреннего края происходит при подошвенном сгибании стопы, узкая часть таранной кости вбивается в вилку прямым ударом, например, когда прыгун жестко приземляется на пальцы супинированной стопы. Более редкими местами локализации перелома хряща являются латеральная лодыжка и задняя суставная поверхность ладьевидной кости. На рисунке изображен механизм возникновения перелома хряща таранной кости.
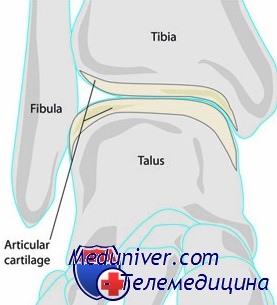
Клиника хрящевого перелома в голеностопном суставе
Пациент жалуется на боли в голеностопном суставе, не поддающиеся лечению. Симптомы сохраняются дольше, чем растяжение. Пальпация лодыжки или связок обычно безболезненна. Клинические проявления усиливаются при движении и полностью стихают в покое, хотя после продолжительной ходьбы могут появиться легкая припухлость и тупая боль. Данные обследования могут быть отрицательными, за исключением того момента, когда врач пальпирует блок таранной кости при подошвенном сгибании стопы. При этом возможна точечная болезненность. При повторных отеках голеностопного сустава может развиться синовит.
Рентгенография голеностопного сустава может выявить кратерообразное углубление или полупрозрачный костный фрагмент, иногда окруженный участком просветления. Лучшие проекции для выявления этого повреждения — переднезадняя со стопой в положении тыльного сгибания и 10° внутренней ротации при наружной локализации перелома и переднезадняя со стопой в положении подошвенного сгибания при локализации перелома с внутренней стороны.
Лечение хрящевого перелома в голеностопном суставе
Больных с подозрением на это повреждение необходимо направлять на консультацию к ортопеду, поскольку травматический артрит — это осложнение из-за неоказанной своевременно помощи при травме. Хирургическое лечение дает наилучшие результаты, хотя в некоторых случаях делаются попытки консервативного лечения, заключающегося в наложении гипсовой повязки на 6 мес с полным исключением весовой нагрузки на поврежденную конечность. При смещении фрагмента он попадает в полость сустава, что приводит к неизлечимому хроническому артриту.
— Также рекомендуем «Таранно-большеберцовый экзостоз. Диагностика и лечение»
Оглавление темы «Травмы голении и стопы»:
- Ушиб ноги — голени. Диагностика и лечение
- Синдром расколотой голени и туннельные синдромы ноги. Диагностика и лечение
- Разрыв мышц голени и стрессовый перелом ноги. Диагностика и лечение
- Функциональная анатомия голеностопного сустава. Суставная капсула и сухожилия
- Механизмы растяжения голеностопного сустава. Классификация
- Клиника растяжения голеностопного сустава. Диагностика
- Лечение растяжений голеностопного сустава. Осложнения
- Хрящевой перелом в голеностопном суставе. Диагностика и лечение
- Таранно-большеберцовый экзостоз. Диагностика и лечение
- Ушиб и растяжение стопы. Диагностика и лечение
Источник
Описание раздела
Перелом сустава – это повреждение образующих его костей внутри суставной капсулы. Происходит нарушение функционирования — возникают неподвижность (анкилозы) или ограничение подвижности (контрактуры). Если это перелом сустава конечности, не исключено ее укорочение в будущем при неудачном лечении.
К причинам внутрисуставных переломов относятся падения, внезапные удары, аварии, различные несчастные случаи. Проявляются болью, отеком, гемартрозом. Диагноз выставляется с учетом жалоб, рентгенологических исследований, в неясных случаях используются данные томографии – компьютерной (КТ) и магнитно-резонансной (МРТ). Лечение — оперативное или консервативное.
Анатомия сустава и его изменения при переломе
В патологический процесс вовлекаются все составляющие компоненты сустава: образующие его кости, хрящ, наружные и внутренние связки, сама капсула. Переломам подвержены любые суставы: крупные и мелкие, при этом локализация повреждений разнообразна. Сустав обладает функцией шарнира.
При переломе нарушается целостность:
- суставной сумки, ограниченной капсулой;
- поверхности костей, образующих сустав, если есть смещение отломков хотя бы одной из них;
- хряща, на котором появляется линия излома;
- сосудов, поврежденных при травме (происходит скопление крови в полости сустава – гемартроз).
Виды переломов
Существует условная классификация переломов суставов, составленная с учетом многих факторов. С ее помощью определяются следующие виды травматических повреждений:
- закрытый перелом — нарушается структура кости внутри сустава, при этом отсутствуют внешние изменения на коже: нет раны, кость не видна;
- открытый — через поврежденную кожу просматриваются или выступают обломки кости. Такие переломы опасны занесением инфекции с дальнейшим гнойным воспалением;
- полный — когда от кости отделяется ее часть;
- неполный — это трещины, разможжение хряща суставной поверхности и кости;
- оскольчатый перелом: со смещением костных отломков и без их смещения;
- травматический — результат воздействия в течение короткого промежутка времени мощного внешнего фактора;
- патологический — итог болезней суставов, развивается постепенно и незаметно.
На лечение оскольчатого внутрисуставного перелома и внутрисуставного перелома со смещением требуется много времени, усилий и внимания, из-за возможных тяжелых осложнений.
Самые опасные внутрисуставные повреждения
Внутрисуставные переломы классифицируются по их локализации и опасности для человека, сложности лечения.
Особенно опасны внутрисуставные переломы:
- колена;
- локтя;
- большеберцовой и лучевой костей.
Они тяжело лечатся в связи с затрудненным кровообращением в местах перелома. Повышенная опасность повреждений локтевого и коленного суставов связана с их конфигурацией.
Внутрисуставные переломы пальцев, лучевой и большеберцовой костей легче излечиваются, поскольку они быстрее срастаются и реже осложняются ограничением функций.
Фазы срастания переломов
Весь процесс срастания перелома сустава продолжается в течение нескольких месяцев и проходит 4 фазы. На местах повреждения образуются хрящевые и костные мозоли.
Катаболическая фаза
Длительность – от 7 до 10 дней. В этот период развиваются:
- асептическое (без участия патогенов) воспаление мягких тканей;
- кровоизлияние в полость сустава (гемартроз);
- нарушение тканевого кровообращения вследствие застойных явлений;
- интоксикация – отравление попавшими в кровь токсинами, которые образовались при асептическом воспалении (высокая температура, слабость, головные боли, резкое ухудшение общего состояния);
- некроз тканей (отмирание) в месте разлома.
Признаков срастания поврежденных костей в этой фазе не наблюдается.
Дифференциальная фаза
Продолжительность – 1-2 недели. В это время в месте перелома начинаются процессы формирование хрящевой мозоли:
- вырабатываются в большом количестве основной компонент хряща (хондроитинсульфат);
- синтезируются волокна коллагена, придающие упругость кости и хрящу.
Первично-аккумулятивная фаза
Длится от 2 недель до 1,5 месяцев. На этом этапе происходит:
- образование сосудистой сети будущей костной мозоли за счет усиленного прорастания капилляров;
- ускоренный синтез кальция (основного минерала кости) и других микроэлементов (кремния и магния);
Происходит формирование первичной костной мозоли: органические реакции соединения кальция с коллагеном и хондроитинсульфатом, являющимся главной составной частью хряща.
Фаза минерализации
На протяжении 2-4 месяцев в результате многочисленных биохимических реакций кристаллизуется костная мозоль – происходит так называемая первичная минерализации кости, за ней следует вторичная минерализация: срастание перелома полностью завершается.

Первичное сращение без образования мозоли
Не каждый перелом заканчивается образованием костной мозоли. При условии тщательного и плотного сопоставления поверхностей костных отломков по линии излома и создания их полной неподвижности, а также при сохранении или быстром восстановлении кровообращения в месте повреждения (при проведении остеосинтеза) происходит так называемое первичное сращение. В этом механизме не участвуют хрящевая и фиброзная ткани. На рентгенограмме отсутствует костная мозоль, и линия перелома не определяется.
Сроки заживления зависят от нескольких факторов, среди них играет роль:
- возраст пациента;
- состояние его здоровья;
- вид, локализация, причины перелома.
Причины
Выделяют внутрисуставные переломы, возникающие:
- при травмах (к ним относятся бытовые, спортивные, производственные);
- в результате дорожно-транспортных аварий;
- при падениях с высоты.
В результате высокой хрупкости костей у детей и имеющегося выраженного остеопороза у пожилых, суставы поражаются с большой легкостью. Чаще всего у людей в возрасте после 60 лет ломаются плечевые (при падении на вытянутую руку) и бедренные суставы.
У детей от 3 лет и молодых людей до 30 лет поражаются локтевые суставы. Причины – падение на согнутую руку или на ладонь прямой руки. Переломы коленей развиваются при падении на них или при резком ударе по голени напряженной ноги — это травма спортсменов.
Симптомы
Первыми проявлением и главной жалобой пациента при переломе сустава является боль. При осмотре определяются следующие симптомы:
- невозможность движения в полном объеме;
- отечность сустава;
- деформация;
- гемартроз (сустав увеличен, определяется сглаженность его контуров);
- положительный симптом осевой нагрузки: при надавливании на сустав сверху вниз ощущается резкая боль;
- крепитация (треск) при пальпации;
- асимметрия сустава при наличии смещения обломков.
Какой врач занимается лечением переломов сустава?

Самолечением заниматься не рекомендуется из-за вероятных осложнений.
Если произошла травма, после которой появилась боль в суставе и его изменения, необходимо обратиться к травматологу — врачу, который занимается диагностикой, лечением и профилактикой повреждений опорно-двигательной системы. Без его консультации лечение будет неэффективным.
При наличии сопутствующих осложнений может понадобиться помощь ангиохирурга, невропатолога. При некоторых видах переломов может возникнуть воспалительный процесс с сопутствующими признаками интоксикации. В таких случаях к консультации привлекается специалист соответствующей смежной специальности.
Диагностика
Для уточнения диагноза и дифференциальной диагностики с другими повреждениями (чаще всего — с травматическим вывихом) травматолог назначает:
- рентгеновский снимок сустава в 2 проекциях;
- КТ или МРТ с целью определения плоскости излома и расположения отломков в сложных случаях;
- пункцию сустава при неясном диагнозе — в исследуемом содержимом обнаруживается кровь и капли жира, свидетельствующие о внутрисуставном переломе;
- УЗИ околосуставных мягких тканей;
- артроскопия (артро – сустав, скопио – смотреть) — универсальная хирургическая процедура, которую используют для диагностики и лечения суставов. Относится к малоинвазивным методам (операция без разреза), в диагностических целях проводится в неясных случаях, когда исчерпаны все варианты обследования (КТ, МРТ, УЗИ, рентген), но проблема неясна. С помощью артроскопа – специального аппарата с окуляром (разновидность эндоскопа), через прокол сустав осматривают изнутри и оценивают хрящевые поверхности и состояние костей.
Лечение
Для лечения используется оперативный и консервативный методы. Из традиционных способов лечения чаще всего применяется оперативный – при смещении отломков (металлоостеосинтез). Костные осколки тщательно сопоставляются и надежно скрепляются специально разработанными для этих целей винтами, спицами, шпильками.
В некоторых случаях назначается скелетное вытяжение по длине кости. Это позволяет в короткие сроки удалить образовавшееся в результате перелома смещение отломков.
При многооскольчатом повреждении головки кости, применяется эндопротезирование — замена ее на искусственную.
Артроскопия может использоваться не только с диагностической целью, но и для лечения — извлечения мелких осколков и скопившейся крови, при разрыве связок, сухожилий, мениска.
В настоящее время – это самая универсальная и щадящая операция без надреза, которую можно проводить на любых суставах при любой их патологии без риска для пациента и с короткими реабилитационными сроками. Через один прокол вводится оптическая система в полость сустава, через второй (при необходимости – третий) – вводится инструментарий для хирургических манипуляций.
Консервативное лечение: иммобилизация гипсовой повязкой — она накладывается лишь при простом переломе без смещения и осколков. При внутрисуставных повреждениях сроки фиксации стараются сокращать с целью предотвращения осложнений.
Осложнения и их профилактика
Осложнениями при переломах суставов являются:
- гипотрофия (или атрофия) – снижение мышечной массы;
- контрактуры — ограничение подвижности;
- анкилозы — неподвижность;
- деформирующий остеоартроз (ДОА) – дегенеративно-дистрофическое поражение хряща, костной ткани, всех элементов сустава, приводящее со временем к образованию костных наростов – остеофитов, ограничению движений и болям.
Для успешного лечения и профилактики осложнений необходим как можно более ранний двигательный режим. С этой целью используется массаж и специальные комплексы лечебной гимнастики. Курс упражнений подбирается врачом индивидуально, проводится обучение и первые занятия – под наблюдением специалиста. В дальнейшем пациент может самостоятельно заниматься лечебной физкультурой, четко придерживаясь инструкций.
Для предотвращения осложнений в виде мышечной гипотрофии или атрофии, образования ложного сустава, а также для ускорения срастания костей нужно соблюдать определенный режим питания. Помимо белка, который является важным строительным материалом для мышечной ткани, необходимы в больших количествах витамины, кальций и другие минералы.
Поэтому пища должна содержать много белка (мясо, рыба, яйца), витаминов и микроэлементов (фрукты, овощи). Дополнительно рекомендуется принимать специальные витаминные комплексы и кальций (не менее 1,5 гр в день), поскольку пищевые продукты не покрывают полностью потребности организма в них в этот период. Конкретные препараты, дозировку и длительность приема порекомендует врач.
Переломы разных сочленений костей и локализаций имеют свои особенности механизма повреждения, течения и клинических проявлений, зависящие от многих факторов. В каждом случае диагностика и методы лечения выбираются индивидуально, с учетом конкретной специфики. Для получения положительных результатов важно своевременно обратиться к травматологу и выполнять все его рекомендации.
Показать весь текст
Источник
Микрофрактуринг
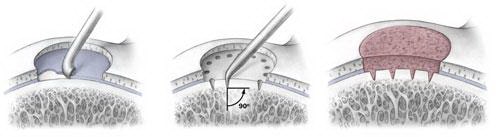
Этапы микрофрактуринга. Слева: Удаление поврежденного хряща. В центре: Формирование с помощью шила отверстий в субхондральной кости. Справа: Иллюстрация репаративного ответа, приводящего к образованию новых здоровых клеток хрящевой ткани.
Целью микрофрактуринга является стимуляция роста нового суставного хряща за счет формирования в зоне повреждения новых кровеносных сосудов. С помощью острого инструмента, называемого шилом, в поврежденной суставной поверхности формируются множественные отверстия. Эти отверстия формируются в костной пластинке, расположенной под слоем хряща. Это приводит к развитию репаративного ответа. В область повреждения прорастают новые сосуды и новые клетки, из которых формируется новый хрящ.
Микрофрактуринг выполняется артроскопически. Эта операция лучше всего подходит молодым пациентам с одиночным очагом повреждения хряща и здоровой субхондральной костью.

Нормальный здоровый хрящ коленного сустава (слева). Значительный дефект суставного хряща коленного сустава (в центре). Перфорация субхондральной кости в зоне дефекта шилом для микрофрактуринга (справа).
Туннелизация
Туннелизация, как и микрофрактуринг, стимулирует образование здорового хряща. При этом в зоне дефекта с помощью сверла или спицы также формируются множественные отверстия. Это стимулирует развитие репаративного ответа.
Туннелизация также выполняется артроскопически, однако эта техника менее точна по сравнению с микрофрактурингом, а нагревание сверла может привести к повреждению некоторых тканей.
Абразивная хондропластика
Эта операция аналогична туннелизации, однако здесь вместо сверел или спиц используются высокоскоростные боры, с помощью которых поврежденный хрящ удаляется до субхондральной кости.
Абразивная хондропластика выполняется артроскопически.
Имплантация аутологичных хондроцитов (ИАХ)
ИАХ — это двухэтапная операция, которая заключается в культивировании новых хрящевых клеток и последующей их имплантации в область дефекта хряща.
Первым этапом у пациента забираются здоровые клетки хрящевой ткани. Делается это на участке суставной поверхности, не подверженной нагрузкам. Этот этап выполняется артроскопически. Ткань, содержащая здоровые хрящевые клетки — хондроциты, — направляется в лабораторию. Там клетки культивируются на протяжении 3-5 недель, чем добиваются увеличения их числа.
Вторым этапом выполняется артротомия, т.е. открытая операция на суставе, в ходе которой эти хрящевые клетки имплантируются в область дефекта. Дефект суставного хряща предварительно обрабатывается. Зона дефекта затем закрывается лоскутом надкостницы, которая подшивается по периферии дефекта, а зона шва дополнительно герметизируется фибриновым клеем. Раствор, содержащий взвесь выращенных в лаборатории хондроцитов, с помощью шприца вводится в дефект под надкостничную «заплатку».
ИАХ наиболее эффективна у молодых пациентов с одиночными дефектами хряща диаметром более 2 см. Преимуществом этого метода является то, что здесь используются собственные клетки пациента, что исключает риск отторжения. Недостатки — два этапа операции и необходимость открытого доступа в сустав. Все вместе занимает несколько недель.
Остеохондральная аутотрансплантация (мозаичная пластика)
При остеохондральной аутотрансплантации хрящ перемещается из одной части сустава в другую. Здоровая хрящевая ткань — трансплантат — забирается с участка, который не подвержен нагрузкам (ненагружаемая зона). Трансплантат имеет форму цилиндрической пробки, состоящей из хряща и субхондральной кости. В области дефекта формируется соответствующий ему по размерам цилиндрический канал, в которой эта пробка устанавливается. Таким образом восстанавливается ровная суставная поверхность.
Эта остеохондральная пробка может быть одной либо их может быть несколько. Такая операция называется мозаичной пластикой.
Остеохондральная аутопластика применяется при относительно небольших дефектах хряща. Это связано с тем, что участки сустава, где можно забрать трансплантат без ущерба для функции сустава, достаточно ограничены. Операция может выполняться артроскопически.
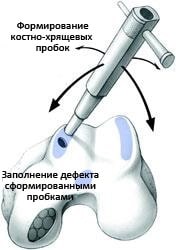
Мозаичный вариант остеохондропластики
Остеохондральная аллотранслантация
Если дефект хряща слишком велик, чтобы выполнить аутопластику, можно подумать об аллопластике. Аллоткани — это ткани трупного происхождения. Как и при аутопластике, они представляют собой блоки, состоящие их хряща и субхондральной кости. В лабораторных условиях такие блоки обрабатываются и стерилизуются. Предварительно они тестируются на отсутствие инфекций, передающихся с кровью.
Аллотрансплантаты обычно больше аутотрансплантатов. Им можно придать форму, точно соответствующую форме дефекта.
Аллопластика чаще всего выполняется открыто.
Стволовые клетки и тканевая инженерия
Современные исследования сосредоточены на новых способах создания здоровых тканей человеческого тела. Наука, занимающаяся этим, называется тканевая инженерия. Факторы роста, которые стимулируют образование новых тканей, можно выделить и использовать в т.ч. для стимуляции роста новой хрящевой ткани.
Другим предметом исследования являются мезенхимальные стволовые клетки. Это клетки предшественницы всех остальных клеток человеческого тела. Источником их является живые ткани организма, например, костный мозг. Если поместить такую клетку в специфическую среду, она даст рост новым клеткам, аналогичным клетками соответствующей ткани организма.
Есть надежда, что стволовые клетки, помещенные в области поврежденной суставной поверхности, будут стимулировать рост нового гиалинового хряща.
Тканевая инженерия все еще находится на экспериментальной стадии своего развития. Большинство работ в этой области проводится в научных центрах и являются частью различных клинических исследований.
Источник
