Перелом голеностоп нарост
Голеностопный сустав – один из важнейших суставов в человеческом организме. Сочленение дает подвижность, маневренность при ходьбе, помогает рациональному распределению веса тела на стопу. Без него невозможен становится бег, а также многие другие движения.
Область голеностопного сустава поражается остеофитами часто. Это сочленение находится на втором месте по развитию костных разрастаний после локтевой области.
Что это такое
Остеофит – слово, непонятное большинству пациентов. На самом деле ничего сложного тут нет. Остеофиты – патологические разрастания костной ткани там, где в норме она отсутствует. Самостоятельной болезнью подобное состояние не является, однако сопровождает многие недуги опорно-двигательного аппарата. По сути это компенсаторная реакция надкостницы на какие-либо неблагоприятные воздействия на суставное сочленение либо результат переломов.
Наросты могут иметь различную форму, размеры. В течение длительного времени из-за небольших размеров они не доставляют пациенту неудобств, однако со временем дают о себе знать. Часто принимают форму шипов, крючков.
Процесс формирования остеофитов выглядит следующим образом:
- костные структуры голеностопа лишаются суставной жидкости, или ее становится недостаточно для нормальной работы;
- усиливается трение, поверхности начинают разрушаться;
- постепенно в местах особо активного трения появляются компенсаторные окостенения, отличающиеся по формам и размерам от того, что нужно;
- костный нарост формируется полноценно.
Остеофит, это не заболевание, а результат перенесенной травмы либо другой патологии.
Почему появляются остеофиты
В развитии остеофитов голеностопного сустава играет роль целый ряд факторов. Они появляются из-за:
- частых бытовых, профессиональных травм и микротравм области голеностопа;
- после переломов и повреждений связочного аппарата голеностопа;
- воспалительных процессов, вызванных неблагоприятным воздействием на сустав;
- системные и другие заболевания (дегенеративно-дистрофические).
В качестве одной из наиболее важных причин формирования остеофитов врачи называют чрезмерные физические нагрузки. Таким образом организм пытается «компенсировать» негативное воздействие на него.
Разновидности и наиболее частая локализация
Выделяется 4 основных вида этих образований.
- Посттравматический
В основном поражает нижнюю часть опорно-двигательного аппарата, но также способен вовлекать область локтя, запястья. Объясняется это тем, что именно эти зоны чаще всего травмируются даже в повседневной жизни, не связанной с большим спортом. Важно помнить, что повреждение кости – не обязательный фактор образования нароста. Достаточно бывает простого разрыва надкостницы.
- Периостальный
Развиваются в том случае, если в области голеностопного сустава постоянно идет воспалительный процесс. Предсказать, какие именно участки подвергнутся окостенению, и как будет развиваться процесс в целом в этом случае невозможно.
- Дегенеративно-дистрофические
Чаще всего является следствием развития артроза. Сопровождается нарушением подвижности в области стопы.
- Массивные остеофиты
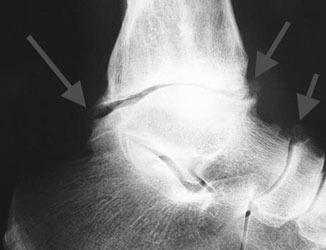
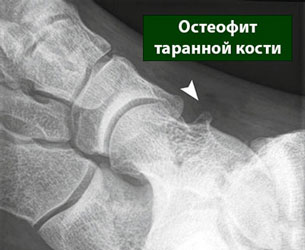
а. б
а. массивные остеофиты. б. остеофит таранной кости
Объемные разрастания, способные менять даже конфигурацию сочленения – это в основном следствие воздействия на организм патологий опухолевого характера.
Дополнительно существует классификация остеофитов с опорой на клеточную структуру. Выделяют:
- губчатые дефекты, формирующиеся из губчатых костных тканей;
- метапластические дефекты, являющиеся следствием нарушения костной структуры;
- компактные, формирующиеся из наружного слоя кости, поражающие в основном область стоп, пальцы;
- хрящевые, появляющиеся при чрезмерных нагрузках взамен хрящевых тканей.
Локализоваться наросты могут на любом суставе человеческого тела. Чаще всего страдают локтевой сустав, область колена, тазобедренное сочленение, позвоночный столб, голеностоп.
Жалобы пациента
Остеофиты – коварная патология. Они в течение длительного промежутка времени ничем о себе не напоминают. Только тогда, когда они достигнут значительных размеров, появятся первые симптомы.
Пациент будет предъявлять следующие жалобы:
- появление боли в пораженной зоне, которая может усиливаться при движении, резких неконтролируемых действиях типа кашля или чихания, при занимании неудобной позы;
- негативными изменениями в подвижности пораженного голеностопа;
- появлением хруста, скрипа в пораженном суставе;
- началом воспалительного процесса в окружающих тканях из-за их повреждения;
- отечностью проблемной зоны, ее припухлостью.
Игнорирование патологических изменений ведет к постепенному, но неуклонному усугублению симптомов. Со временем человек может даже стать инвалидом, если вовремя не поставить диагноз и не начать терапию.
Как поставить диагноз
Процесс диагностического поиска всегда начинается с беседы с пациентом. В ходе нее уточняют беспокоящие жалобы, спрашивают об их интенсивности, интересуются, были ли какие-либо травмы в прошлом. Также на приеме обязательно проводится осмотр пораженной зоны. Доктор не игнорирует изменение конфигурации сустава, отмечает наличие отечности, признаков покраснения и другие негативные изменения.
Значительную роль в диагностике костных дефектов играют инструментальные методики.
- Рентгенография. Основной вариант диагностики. Позволяет увидеть характерные неанатомические выросты, имеющие вид шипов, крючков.
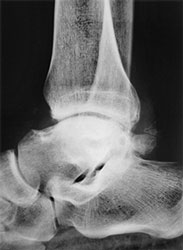
а. рентгенограмма голеностопа. - КТ. Метод, позволяющие понять, какую структуру имеют остеофиты. Также помогает в обнаружении патологии на начальной стадии, когда рентгенологической картины может быть недостаточно для постановки диагноза.
- МРТ. Используется в диагностике остеофитов голеностопного сустава, исключая спорные случаи.
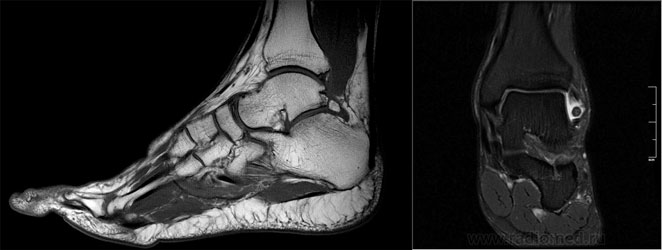
б. МРТ голеностопного сустава.
Способы лечения
Лечение остеофитов – непростая задача, при которой нужно устранять не только сами симптомы, но и воздействовать на причину, если ее удалось установить. Именно комплексный подход к терапии является залогом того, что пациенты выздоравливают.
Консервативный
На ранних стадиях развития патологии, когда симптомы еще отсутствуют или выражены слабо, применяют консервативные методы лечения. Консервативная терапия обычно состоит из:
- приема лекарственных средств, которые способны защитить суставы и хрящи от разрушения (группа хондропротекторов);
- применения местных медикаментов, способных купировать симптомы болезни (противовоспалительные препараты, обезболивающие);
- подбора рекомендаций относительно режима отдыха и физической нагрузки, лечебной физкультуры;
- подбора методик физиотерапевтического воздействия на проблемные области;
- массажного воздействия;
- использования приспособлений ортопедического типа для правильной фиксации голеностопного сустава.
В каждом случае доктор в индивидуальном порядке оценивает показания и противопоказания к использованию медикаментов, физиотерапии и ЛФК. Индивидуальный подход к каждому пациенту, обратившемуся за помощью – еще один важный пункт в работе нашей клиники.
Оперативный
Рекомендацию делать операцию получают только те пациенты, у которых консервативные способы лечения не дали значительного эффекта. Также операция показана пациентам с выраженными костными дефектами, которые нельзя скорректировать, используя консервативные средства воздействия.
Самая малоинвазивная операция, выполняемая напри остеофитах – это артроскопия. Используя специальное оборудование, доктор выполняет небольшой надрез, вводит через него артроскоп в полость сустава, дающий обзор оперируемой зоны с помощью маленькой видеокамеры, после чего удаляет костные разрастания.
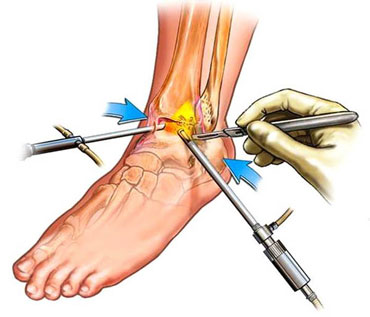
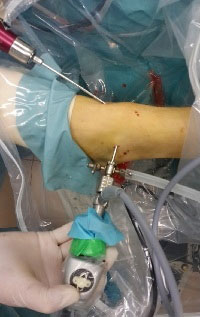
Принципы восстановления после операции
После операции по удалению остеофитов с помощью артроскопии (либо открытыми способами) требуется реабилитационный период. Он значительно короче, чем во время реабилитации после открытых операций, но пренебрегать им нельзя. Рекомендации, в принципе, довольно стандартные. нужно:
- в первую неделю ограничить физические нагрузки на прооперированную конечность;
- медикаменты для купирования болевого синдрома и уменьшения отека;
- облегчать послеоперационный дискомфорт можно с помощью прикладывания холода на непродолжительные отрезки времени;
- нужно использовать компрессионное белье, которое избавит от отеков, поможет смягчению болевого синдрома;
- в период отдыха ногу рекомендуется держать выше уровня сердца;
- нужно, ориентируясь на врачебные рекомендации, возвращаться к активной жизни, увеличивая нагрузку постепенно, без резких скачков.
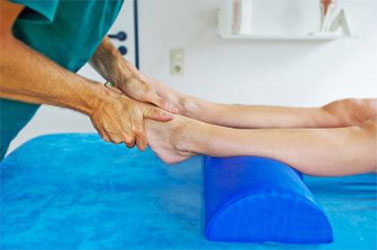
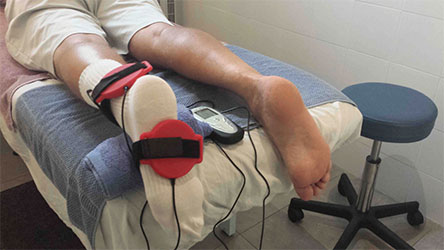
В нашей клинике пациенты могут пройти все этапы лечения: артроскопию либо открытую операцию, дооперационную, и постоперационную. Это важно для полноценного и быстрого восстановления, которое не может пройти идеально без медицинского контроля.
Остеофиты – неприятная патология, способная снизить качество жизни любого человека. Часто они сопровождают развитие других проблем опорно-двигательного аппарата, игнорирование которых способно привести даже к инвалидизации!
Появление признаков патологии – повод посетить доктора для диагностики и выбора терапии! Не игнорируйте первые симптомы болезни!
Источник
Пример 1
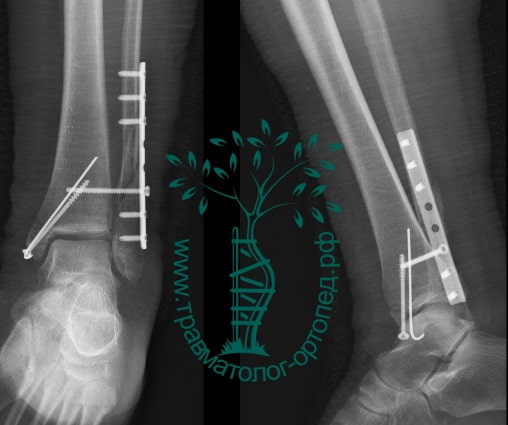
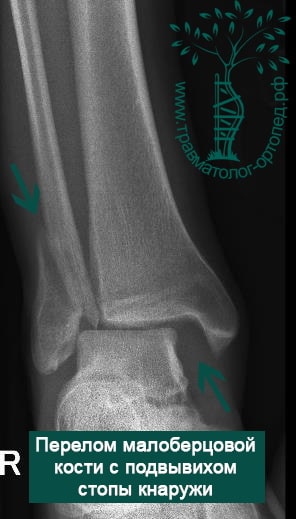
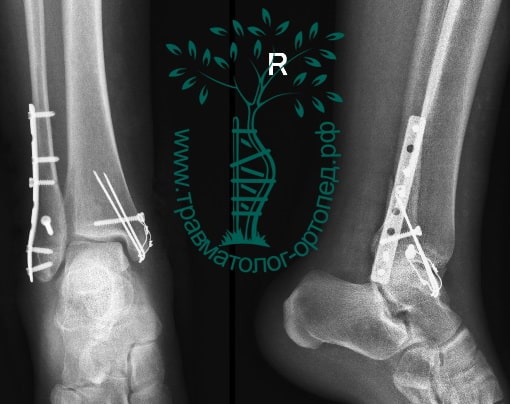
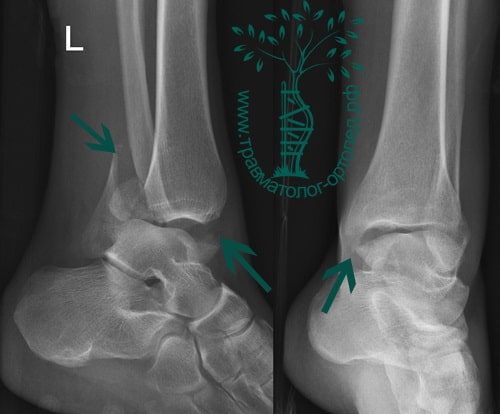
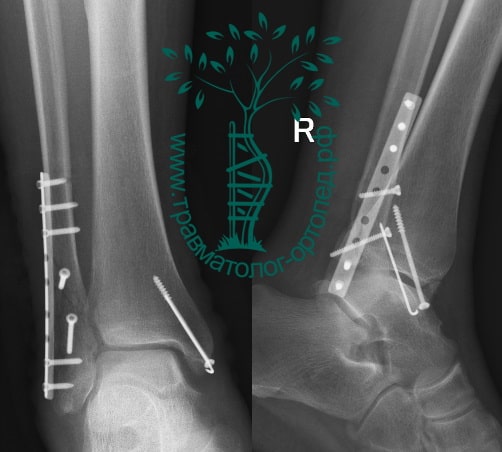
Пациентка, 54 года, подвернула левую ногу, когда выходила из автобуса. Вызвала скорую, доставлена в травматологический пункт, где была оказана первая помощь и наложена гипсовая лонгета. На третьи сутки с нарастающими болями обратилась в нашу клинику. Была осмотрена травматологом, на рентгенограммах, выполненных в нашей клинике, определялось полное смещение костных отломков лодыжки с подвывихом стопы кнаружи.
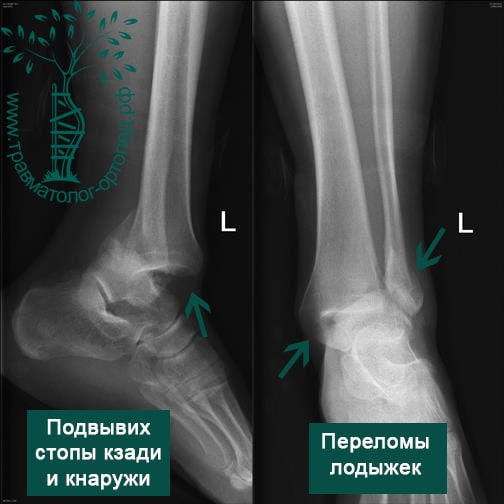
После тщательного опроса пациентки выяснилось, что она была отпущена без рекомендаций, «приступала» на сломанную конечность.
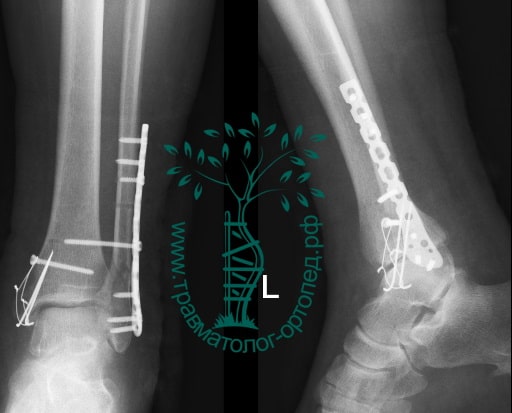
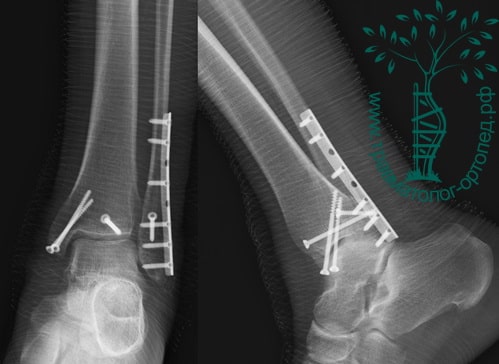
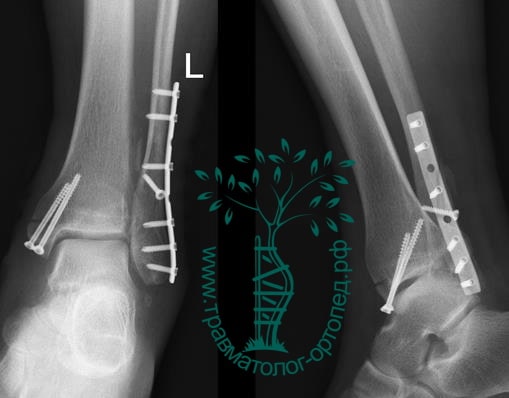
Вследствие давности травмы и развившихся осложнений операция была выполнена на седьмые сутки. Малоберцовая кость зафиксирована премоделированной пластиной, медиальная лодыжка – одним маллеолярным винтом и спицей.
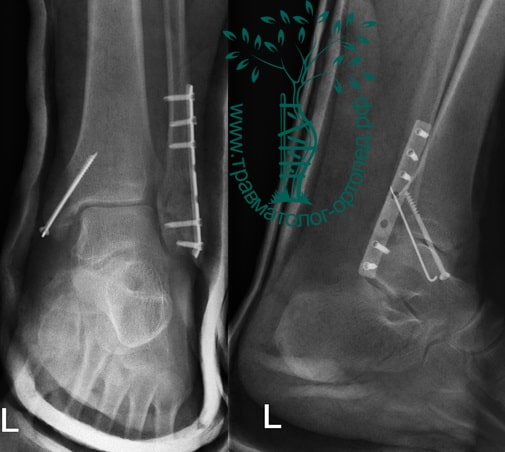
Пример 2
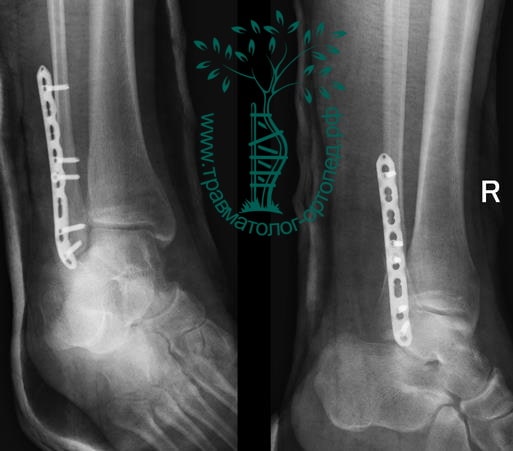
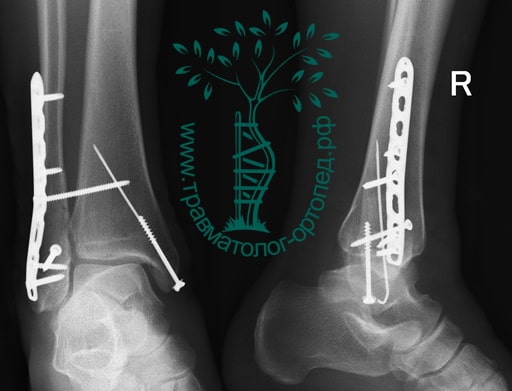
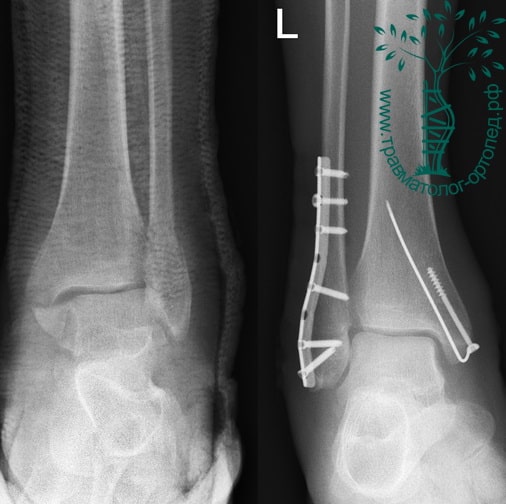
Пациент, 35 лет, подвернул ногу по пути на работу, поднимаясь по эскалатору в метро. На такси добрался до нашей клиники. Осмотрен травматологом, выполнены рентгенограммы. Установлен диагноз: «Закрытый надсиндесмозный перелом левой малоберцовой кости. Разрыв дистального межберцового синдесмоза. Разрыв дельтовидной связки. Подвывих стопы».
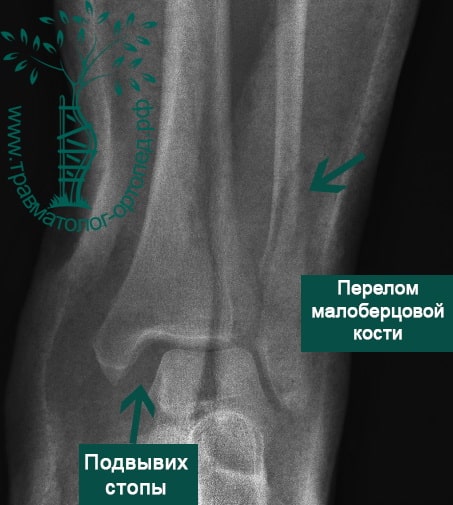
Пациент подготовлен к операции. Важно отметить, что идеальное время для её выполнения – первые 12 часов, в противном случае развивающийся отёк и воспалительная реакция вынуждают отложить хирургическое вмешательство на 5 – 7 дней, что ограничивает пациента в движении, усложняется операция, откладывается начало реабилитации.
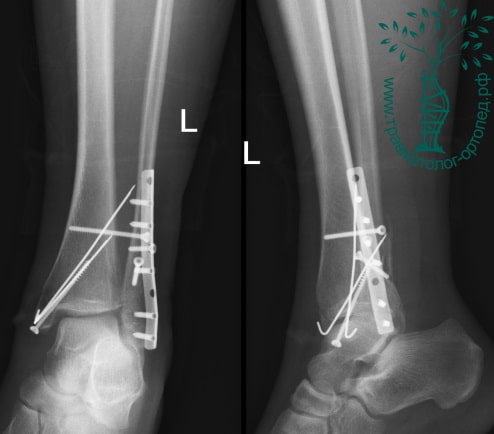
Через пять часов после получения травмы, до развития выраженного отека мягких тканей, выполнена операция. Восстановлена длинна малоберцовой кости и произведена её фиксация реконструктивной пластиной. Соотношение костей в межберцовом синдесмозе восстановлено, последний фиксирован позиционным винтом. Выполнен шов дельтовидной связки. Послеоперационный период без осложнений, выписан на четвёртые сутки.
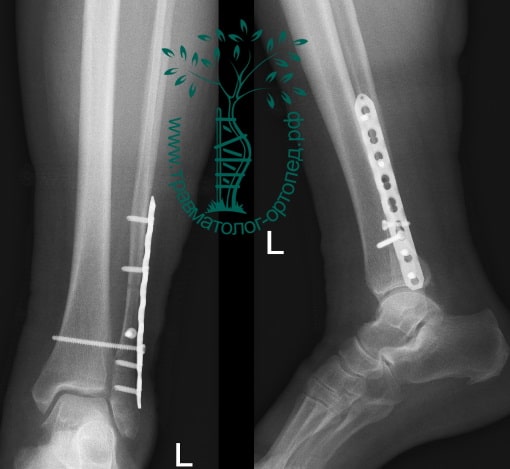
Рекомендована иммобилизация голеностопного сустава жестким ортезом в течение двух недель, ходьба без опоры на оперированную конечность в течение шести недель, с последующим дозированным увеличение нагрузки. Через десять недель пациент вернулся к труду.
Пример 3
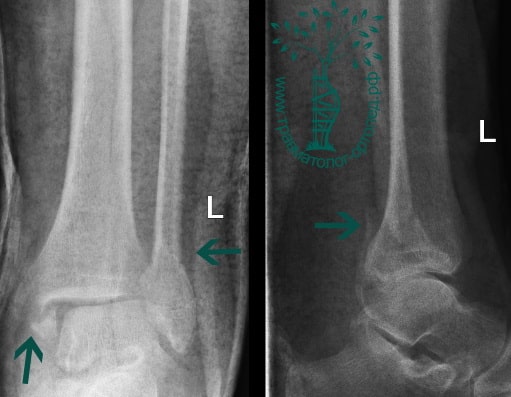
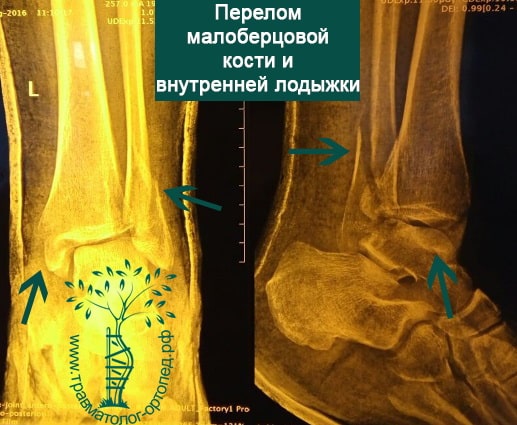
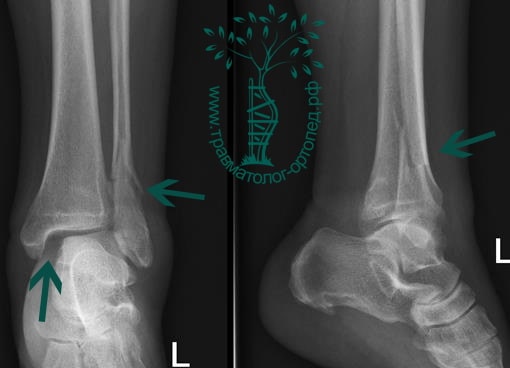
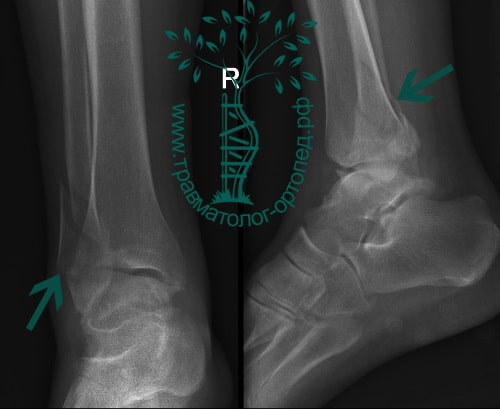
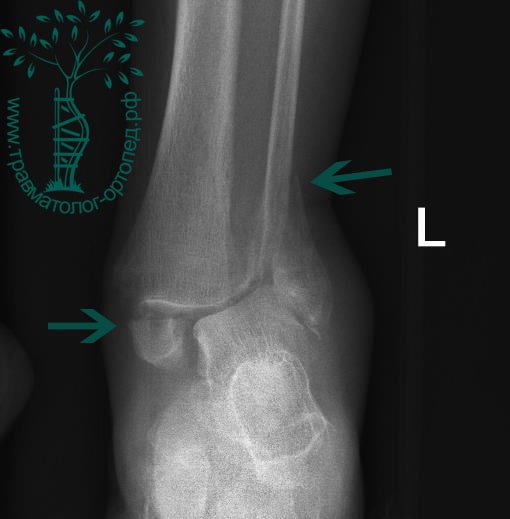
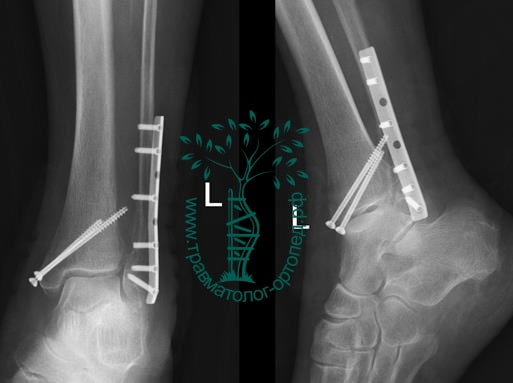
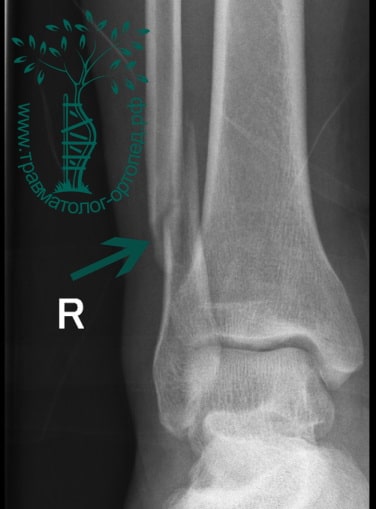
Пациент, 52 года, упал со стремянки, с высоты около 1,5 метров. Родственниками доставлен в нашу клинику. Осмотрен травматологом, выполнен рентген, диагностирован оскольчатый внутрисуставной перелом левой малоберцовой кости. После экстренных манипуляций выполнена компьютерная томография голеностопного сустава.
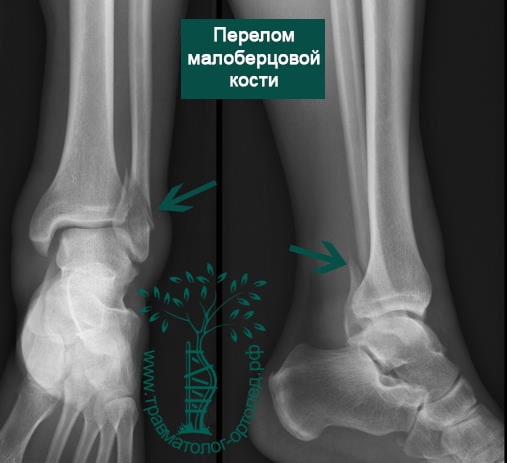
Согласно современным принципам лечения переломов, при всех внутрисуставных переломах необходимо выполнять КТ (компьютерную томографию). Исследование позволяет детализировать тип повреждения, провести тщательное предоперационное планирование и выбрать соответствующий металлофиксатор. Это требуется для того, чтобы максимально точно сопоставить все осколки и восстановить суставную поверхность.
На восьмые сутки выполнен остеосинтез левой малоберцовой кости премоделированной реконструктивной пластиной из одного операционного доступа.
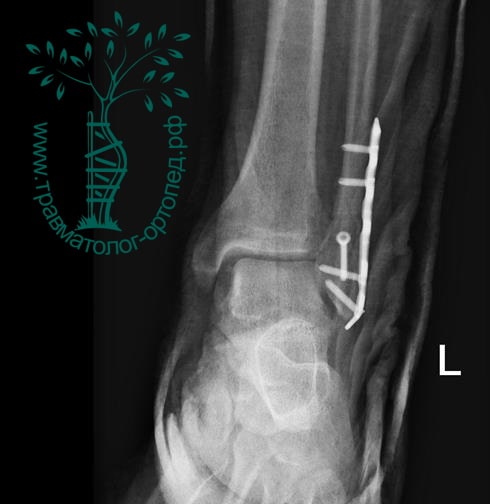
Через трое суток после операции пациент выписан из больницы с соответствующими рекомендациями.
Послеоперационный период без осложнений. Через четыре месяца вернулся к прежнему образу жизни.
ПРИМЕР 4
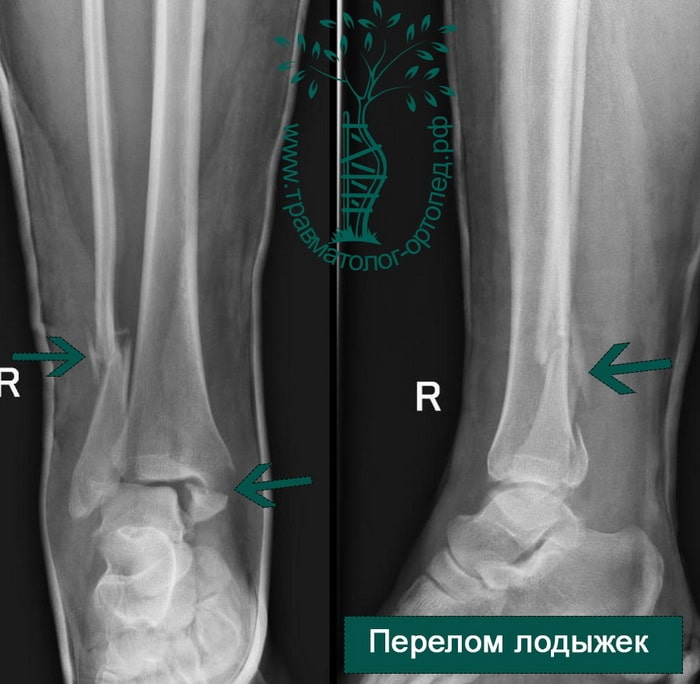
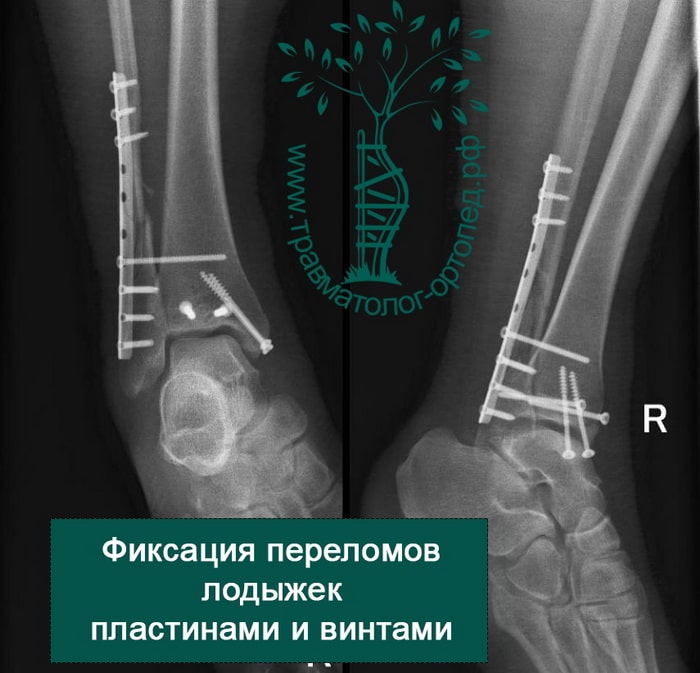
ПРИМЕР 5
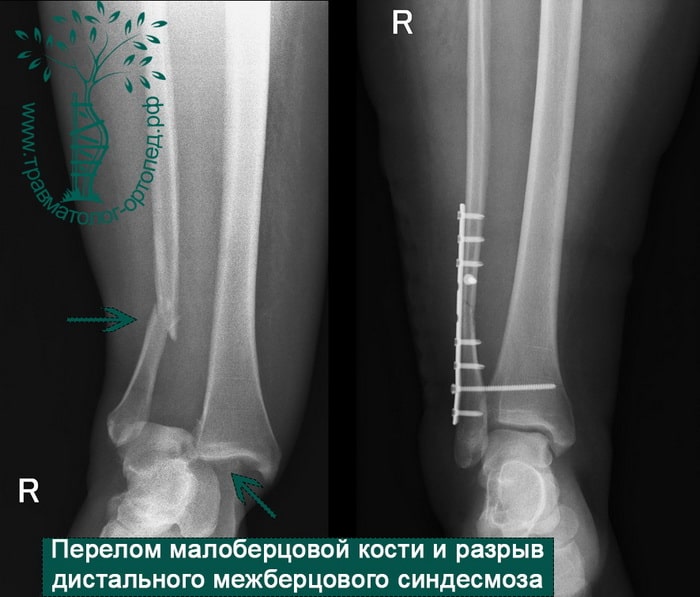
ПРИМЕР 6
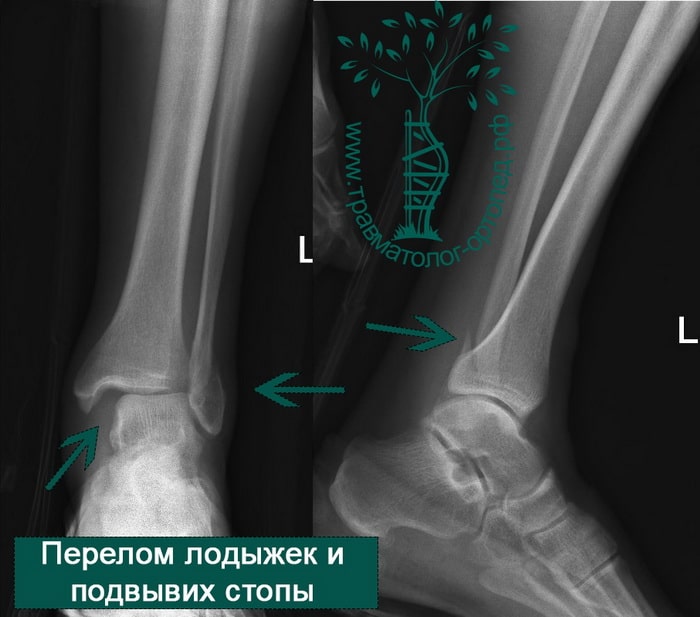
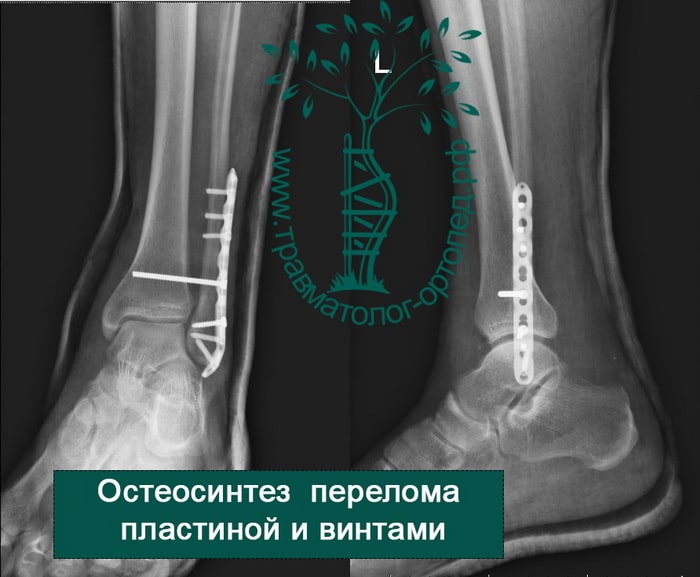
ПРИМЕР 7
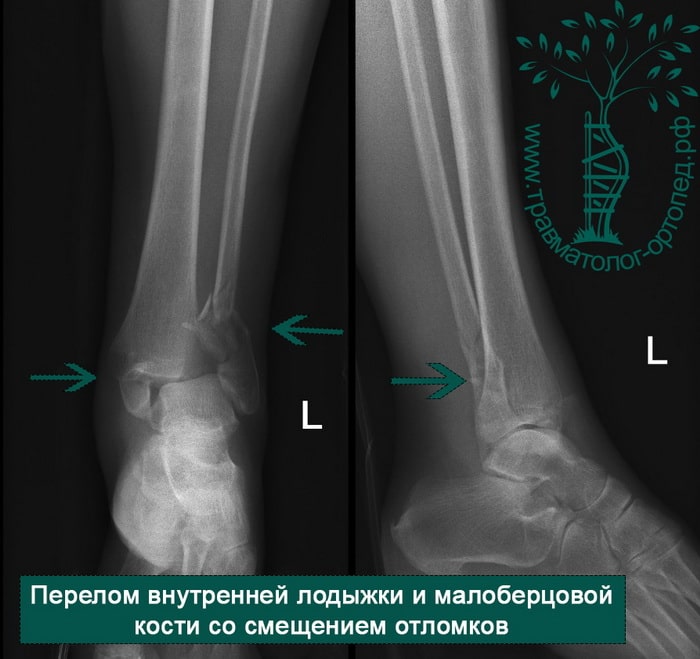
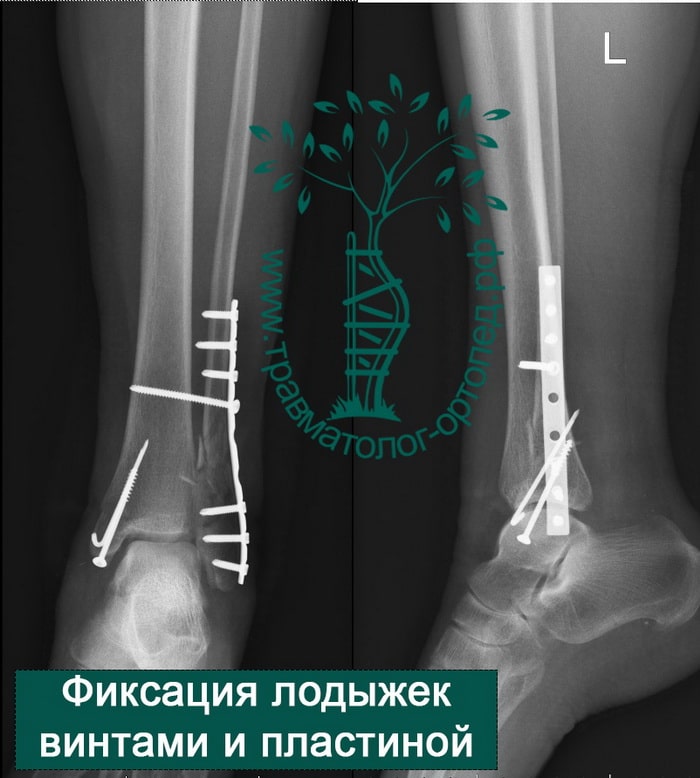
ПРИМЕР 8
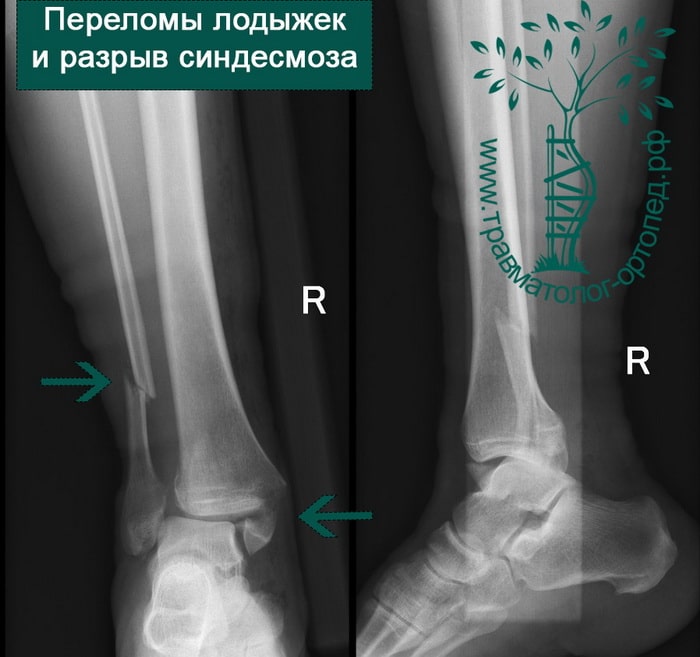

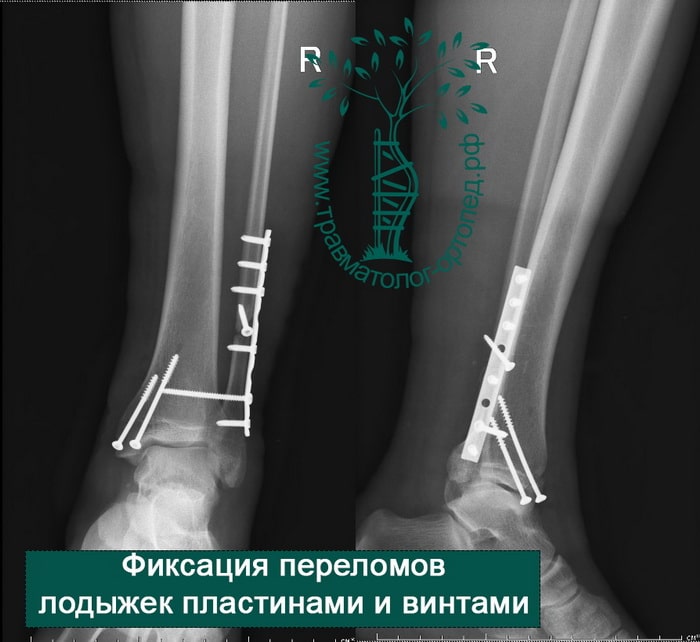
ПРИМЕР 9
ПРИМЕР 10
ПРИМЕР 11
ПРИМЕР 12
ПРИМЕР 13
ПРИМЕР 14
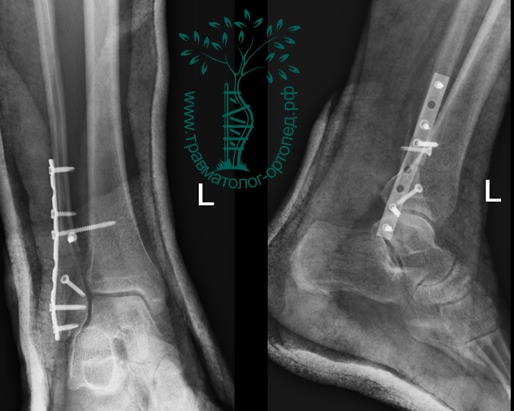
ПРИМЕР 15
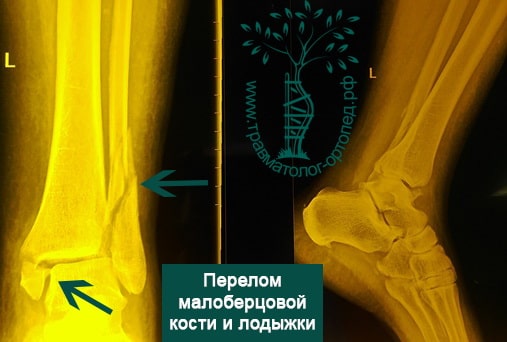

ПРИМЕР 16
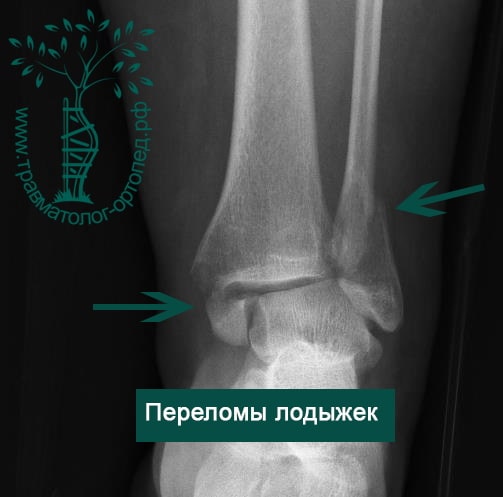
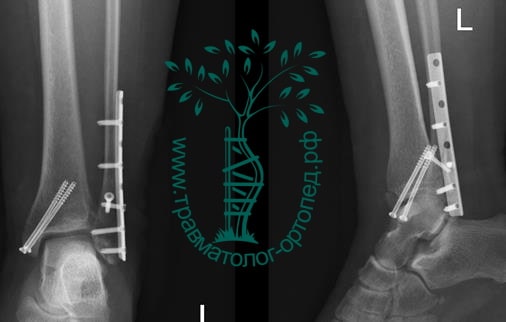
ПРИМЕР 17
ПРИМЕР 18
ПРИМЕР 19
ПРИМЕР 20
ПРИМЕР 21
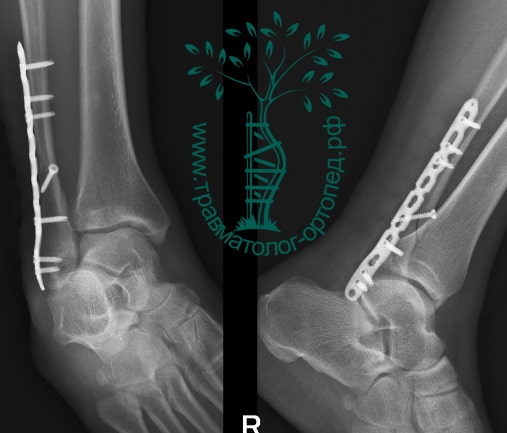
ПРИМЕР 22
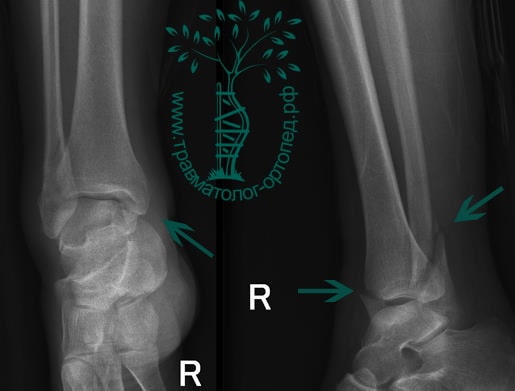
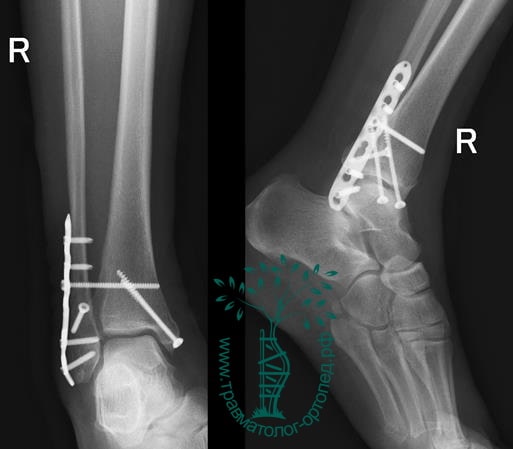
ПРИМЕР 23
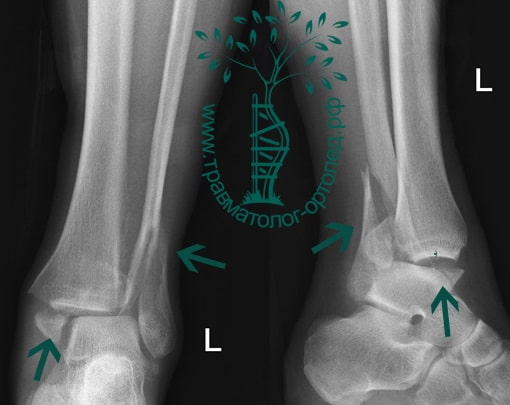
Источник
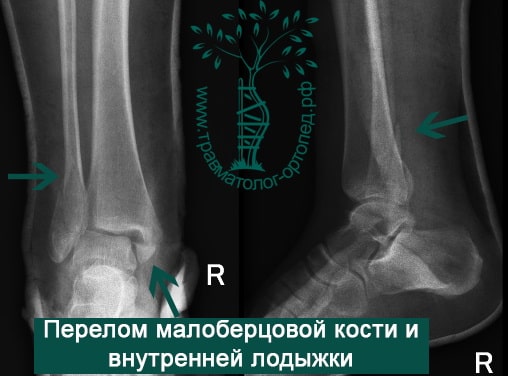
Перелом голеностопа представляет собой нарушение целостности костей, входящих в сочленение. Этот вид травмы — один из самых распространенных (каждый четвертый перелом). При этом переломы в области голеностопного сустава относятся к сложным травмам.
Если пострадавшему вовремя не оказана медицинская помощь или лечение было неправильным, существует высокая вероятность нарушений подвижности сустава. Нарушенная функциональность сустава неизбежно ведет к сложностям при ходьбе, пониженной трудоспособности и, в конечном счете, к инвалидности.

к содержанию ↑
Строение голеностопа
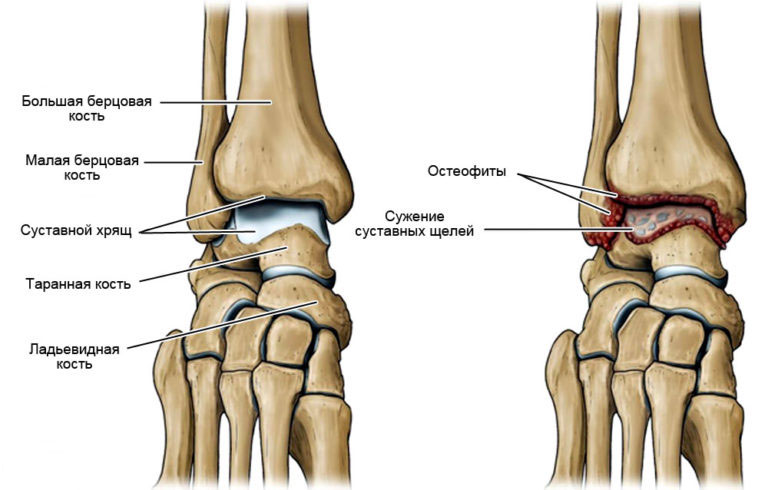
Сустав голеностопа имеет блоковидное строение. В результате двигательной активности человека в сочленении происходят сгибания и разгибания, небольшие повороты стопы.
Составные части сустава — дистальные окончания большой берцовой и малой берцовой костей — фиксируются на таранной кости.
За счет дистального утолщения в области большой берцовой кости имеется медиальный (внутренний) мыщелок, а в малой — латеральный мыщелок (наружный).
Костная часть голени окружает таранную кость по обе стороны. Сочленение окружено капсулой сустава. Снаружи имеются связки и мышцы.
Мыщелки (или, попросту говоря, лодыжки) заметны под кожными покровами. Они не защищены подкожно-жировой клетчаткой, мускулатурой или фасциями, а потому легко подвергаются травмированию.

Наиболее распространена травма латеральной или медиальной мыщелки. Не так часто, но бывает и одновременное повреждение двух лодыжек, сопровождающееся подвывихом стопы.
к содержанию ↑
Разновидности переломов
Перелом голеностопа классифицируется как внутрисуставное повреждение. От характера перелома зависят сложность патологии, способы ее лечения и продолжительность реабилитационного периода. Травма может носить открытую или закрытую разновидность.
Если повреждение открытое, происходит смещение отломков костей, в результате чего рвутся кожные покровы, появляется мощный болевой синдром, а рана подвергается инфицированию.
Открытые переломы относятся к наиболее тяжелым и приводят к различным осложнениям. При этом открытые переломы в области голеностопа встречаются довольно редко. В случае открытой травмы не обойтись без хирургического вмешательства, а срок лечения может растянуться на многие месяцы.
Переломы закрытого типа встречаются намного чаще. Такие травмы включают или не включают смещение отломков костей. Травмы со смещением значительно усложняют патологию и ее лечение, становятся причиной длительной нетрудоспособности.
При наличии смещения может быть назначена хирургическая операция. Если же речь идет о трещине в кости, достаточно гипсовой повязки или ортеза. При нарушении целостности кости без смещения обычно удается избежать нарушений в работе голеностопного сустава.

Переломы классифицируют и по линии дефекта кости:
- косые;
- поперечные;
- продольные;
- в виде буквы Т;
- в виде буквы У;
- звездоподобные.
к содержанию ↑
Причины
Перелом ноги в области голеностопного сустава происходит под механическим влиянием внешней силы, воздействие которой позволяет разрушить целостность кости.
Наиболее распространены переломы травматического типа, при которых нарушается целостность здоровых костей. Однако переломы случаются не только из-за травм, но и в результате развития патологического процесса (онкологическое заболевание, остеопороз, туберкулез, остеомиелит). Такие переломы возникают даже при минимальной нагрузке на кость и носят название патологических.
Обратите внимание! Наиболее часто встречающаяся причина перелома в области голеностопа — подворачивание ноги.
К распространенным причинам травматического перелома относятся:
- приземление с высоты на прямые ноги;
- неудачный прыжок с выворотом стопы;
- подворачивание стопы во время ходьбы, бега, занятий спортом;
- мощное механическое воздействие на голень ударного типа;
- падение на ногу тяжести.
Если нога подворачивается вовнутрь, ломается медиальная лодыжка, а если наружу — литеральная. Если стопа по какой-то причине во время получения травмы остается неподвижной, нога скручивается и повреждаются обе лодыжки. При этом происходит подвывих стопы.

В случае падения или неудачного прыжка с высоты ломается таранная кость. Чаще всего такая травма сочетается с разрывом связок в голеностопе, нарушением целостности лодыжек.
к содержанию ↑
Симптомы
Поскольку голеностоп — самый большой сустав в организме, травма столь крупного узла характеризуется выраженными симптомами.
Для открытых переломов характерно наличие раны, из-которой видны отломки кости. Нарушение целостности кости открытого типа сопряжено с наружным кровотечением, может стать причиной болевого и геморрагического шока.
Закрытые переломы отличаются менее тяжким течением. Зачастую чтобы определить, о переломе ли идет речь, необходимо провести инструментальные исследования. Без рентгеновского снимка не обойтись, поскольку нарушение целостности кости закрытого типа очень напоминает по симптоматике другие типы травм (растяжения, вывихи и ушибы).
Признаки перелома в области голеностопа:
- сильный болевой синдром;
- боль не проходит с течением времени;
- болезненные ощущения не покидают даже в состоянии покоя;
- болевой синдром становится более интенсивным при прощупывании сочленения или попытке встать на ногу;
- выраженная отечность в нижней части ноги;
- гематомы под кожей;
- заметные деформации конечности;
- противоестественное положение стопы;
- хрустящий звук (возникает как результат движения отломков кости) при прощупывании ноги.

к содержанию ↑
Диагностика
Чтобы подтвердить диагноз, врач осматривает нижнюю конечность пациента, изучает весь комплекс симптомов и заслушивает жалобы пациента.
После этого назначается рентгенологическое исследование, которое проводится в двух проекциях — прямой и боковой. По снимкам можно установить локализацию перелома, наличие смещения и направление линии образовавшегося дефекта.
Поскольку травма голеностопа — внутрисуставное повреждение, в диагностических целях могут быть назначены дополнительные исследования.
В их числе:
- компьютерная томография;
- ультразвуковое исследование;
- артроскопия.

к содержанию ↑
Первая помощь
После перелома голеностопа (или при подозрении на этот вид травмы) следует без промедления обратиться за медицинской помощью. Медики окажут пациенту неотложную помощь и доставят его в травматологию.
Лучше всего вызвать бригаду «Скорой помощи» на место происшествия, однако если такая возможность отсутствует, больного нужно доставить в травматологическое отделение больницы своими силами. При этом нужно быть готовым оказать экстренную помощь пострадавшему вместо врачей.
В случае нарушения целостности конечности закрытого типа нужно наложить шину на поврежденную конечность. Задача шины — обеспечить неподвижность травмированной ноги. Скорее всего в качестве шины придется использовать подручные материалы, например, толстый картон, доски или даже палки.
Нужно закрепить травмированную ногу выше и ниже перелома голеностопа. Если организовать шину не получается, можно зафиксировать поломанную ногу к здоровой конечности.
Обратите внимание! Прежде чем начинать какие-либо действия, желательно снять с травмированной ноги обувь (если такая возможность имеется). Твердое основание нужно прикрепить к поврежденной конечности.
Чтобы уменьшить болевой синдром, пострадавшему можно предложить обезволивающее средства. Подойдут «Анальгин», «Кетанов», «Ибупрофен» и т. п. Если перелом закрытый, поврежденное место рекомендуется обложить пакетами со льдом — это позволит сократить отечность и ограничить распространение гематомы.

Важно! Если речь идет об открытом переломе, ни в коем случае нельзя пытаться вправить сустав. Результатом самодеятельности может стать болевой шок у пострадавшего и серьезные осложнения травмы.
Открытый перелом сопряжен с кровотечением. Его нужно постараться остановить. Для этого следует наложить жгут чуть выше места кровотечения. Края раны желательно обработать антисептиком (подойдут йод, перекись водорода и т. п.). После антисептической обработки рану нужно закрыть чистой повязкой.
к содержанию ↑
Лечение
Последствия переломов закрытого типа без смещения лечат консервативными методами. На травмированный голеностоп накладывают гипс (так называемая повязка «сапожок») или же ортез (пальцев ноги до колена).
В среднем гипсовую повязку нужно носить 1,5 – 3 месяца. Полное восстановление функциональности нижней конечности после перелома в области голеностопного сустава наступает спустя 3 – 4 месяца.

Если перелом сопровождается смещением отломков кости, необходима репозиция (то есть собирание отломков в единое целое). С этой целью проводится хирургическое вмешательство — остеосинтез.
В ходе операции восстанавливают целостность кости, а отломки фиксируют металлическими винтами, пластинами и спицами. Конструкция эта временная. Примерно спустя год после установки креплений их снимают при повторной операции.
к содержанию ↑
Реабилитация
После перелома в голеностопном суставе необходим реабилитационный период. После снятия гипса пациенту прописывают массаж, лечебную гимнастику, электрофорез. Тактика восстановительного курса определяется сложностью перелома и особенностями общего состояния пациента.
Важную роль в период реабилитации имеет наличие в рационе должного количества кальция, кремния, коллагена и аминокислот. Такие продукты, как сардины, капуста, сыры, молоко, содержат много кальция. Кремнием богаты крупы (ячневая, гречневая, кукурузная, овсяная), бобовые, фисташковые орехи.
Необходимые для реабилитации вещества могут поступать в организм не только с едой, но и в виде отдельных препаратов. Выбор конкретных лекарственных средств и их дозировки — компетенция лечащего врача.

В реабилитационный период больному рекомендуют пройти курс массажных процедур. Массаж позволяет оптимизировать показатели напряженности мышц и связок, улучшить лимфоток и кровоток, увеличить чувствительность голеностопа.
Благодаря массажным процедурам удается восстановить нормальную подвижность стопы. Совместно с массажем используются лечебные мази, которые благоприятно воздействуют на сустав голеностопа.
Во время реабилитации рекомендуется развивать достаточную физическую активность, чтобы разработать сустав (пешие прогулки, хождение по лестнице). Однако не следует чрезмерно усердствовать — сустав нельзя перегружать.
Если ходить без посторонней помощи тяжело, можно использовать палку для опоры. В восстановительных целях полезны плавание и аквааэробика.
Обратите внимание! Восстановительные процедуры предотвращают тугоподвижность голеностопа, позволяют избежать отечности стопы.
Используются в восстановительный период и средства народной медицины. В качестве примера можно привести такой состав: 2 лимона, несколько грецких орехов, по горстке кураги и изюма смешивают с медом. Полученный состав принимают перед каждым приемом пищи по чайной ложке.

к содержанию ↑
Примеры гимнастических упражнений
Физическая нагрузка должна осуществляться как в иммобилизационный, так и в постиммобилизационный период. При этом характер упражнений отличается.
Упражнения для периода иммобилизации:
- Напряжение мускулатуры бедра на поломанной ноге.
- Сгибания и разгибания рук, движения верхними конечностями по кругу.
- Наклоны туловища в разные стороны.
- Сгибание и разгибание здоровой нижней конечности в колене и тазобедренном суставе.
- Движения пальцами травмированной ноги.
- Свешивание пострадавшей конечности с кровати и движения в коленном суставе с небольшой амплитудой.
Когда снимают гипсовую повязку, наступает постиммобилизационный период. Пациенту назначают лечебную гимнастику. Занятия проводятся вначале в больнице, где инструктор знакоми
