Перелом гетчинсона

Краевые переломы лучевой кости — переломы Бартона, Гетчинсона. Диагностика и лечение
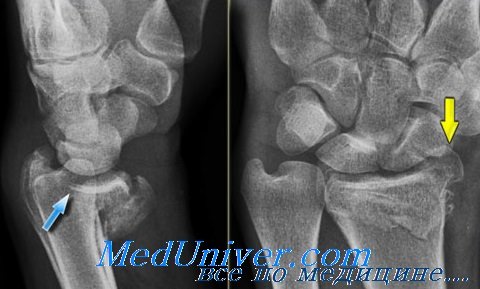
Перелом Бартона захватывает дорсальный край дистального отдела лучевой кости. В типичных случаях на рентгенограмме определяют треугольный костный фрагмент.
Чрезмерное тыльное сгибание кисти в сочетании с пронацией может привести к внутрисуставному перелому этого типа.
Дорсальная поверхность дистального отдела лучевой кости болезненна и отечна. Иногда могут быть повреждены чувствительные ветви лучевого нерва, что проявляется парестезиями по ходу нервных волокон.
Для определения состояния костных фрагментов и степени их смещения наилучшей считают боковую проекцию.
Изредка этим переломам сопутствуют повреждения или вывихи костей запястья с повреждением чувствительных ветвей лучевого нерва.
Лечение краевых переломов лучевой кости Бартона
Выбор лечения зависит от размера костного фрагмента и от степени его смещения.
Класс Б: I тип (перелом Бартона без смещения). Рекомендуется наложение короткой гипсовой повязки с предплечьем в нейтральном положении.
Класс Б: I тип (перелом Бартона со смещением). Смещенный фрагмент большого размера с подвывихом или вывихом костей запястья требует регионарной анестезии с последующей закрытой репозицией. Если перелом стабилен и хорошо сопоставлен, рекомендуется наложить короткую гипсовую повязку с предплечьем в нейтральном положении.
Если перелом нестабилен или неадекватно репонирован, показана открытая репозиция с внутренней фиксацией. Маленький фрагмент можно репонировать и зафиксировать чрескожно спицей.
Частыми осложнениями являются артриты, развивающиеся после внутрисуставных переломов, а также артриты, связанные с переломами Коллиса.
Перелом шиловидного отростка лучевой кости Гетчинсона
Механизм сходен с таковым при переломе ладьевидной кости. В этом случае сила передается с ладьевидной кости на шиловидный отросток, что приводит к его перелому.
Над местом расположения шиловидного отростка отмечают боль, болезненность при пальпации и припухлость.
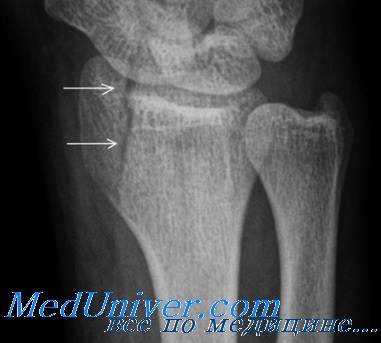
Лучше всего перелом выявляется на снимках в переднезадней проекции.
Хотя переломы ладьевидной кости наблюдаются редко, однако в любом случае их необходимо выявить.
Лечение перелома шиловидного отростка лучевой кости Гетчинсона
Предплечье иммобилизуют задней лонгетой. Показаны лед и приподнятое положение конечности. Больные подлежат неотложному направлению к ортопеду, поскольку при нестабильных переломах показана чрескожная фиксация.
Встречаются редко, хотя для исключения острых осложнений показано полное обследование нервов и сосудов конечности с документированием их состояния.
— Также рекомендуем «Переломы дистального отдела плечевой кости. Классификация, диагностика и лечение»
Оглавление темы «Переломы костей предплечья, плеча»:
- Перелом диафиза лучевой кости. Диагностика и лечение
- Переломы диафиза локтевой кости. Диагностика и лечение
- Перелом локтевой кости III типа — переломы Монтеджи. Диагностика и лечение
- Сочетанные переломы лучевой и локтевой костей. Диагностика и лечение
- Разгибательные переломы костей предплечья Коллиса. Диагностика и лечение
- Переломы дистального отдела лучевой кости у детей: эпифизеолиз и перелом Смита. Диагностика и лечение
- Краевые переломы лучевой кости I типа — переломы Бартона. Диагностика и лечение
- Переломы дистального отдела плечевой кости. Классификация, диагностика и лечение
- Надмыщелковые разгибательные переломы плечевой кости. Диагностика и лечение
- Надмыщелковые сгибательные переломы плечевой кости. Диагностика и лечение
Источник
Предплечье человека содержит две кости: лучевую и локтевую. Лучевая кость сужается ближе к дистальной части (к запястной части), и чаще всего переломы лучевой кости происходят здесь. В начале восемнадцатого века, переломы дистальной части лучевой кости были описаны людьми, имена которых были присвоены классификациям переломов. Современные классификации основаны больше на физиологии и биомеханике. В этой статье описаны оба вида классификаций переломов лучевой кости.
Метод 1: Анатомия лучевой кости
1
Отличия лучевой кости от локтевой. Лучевая кость больше локтевой. Когда ладонь обращена вперед, снаружи находится лучевая кость.
2
Особенности дистальной части лучевой кости. Дистальная поверхность лучевой кости имеет двояковогнутую и треугольную форму и покрыта гиалиновым хрящом. Эта часть имеет возвышение посередине, которое делит поверхность на две части: треугольную латеральную поверхность, которая соединяется с ладьевидной костью (одна из запястных костей) и четырехугольную медиальную поверхность, которая соединяется с полулунной костью (одна из костей запястья).
- Латеральная поверхность дистальной части лучевой кости удлиняется, образуя возвышающийся шиловидный отросток. К шиловидному отростку крепится плечелучевая мышца.
- Медиальная поверхность дистальной части лучевой кости имеет полулунную выемку, покрытую гиалиновым хрящом. В этом месте лучевая кость образует сустав с головкой локтевой кости. Это позволяет лучевой кости смещаться вокруг локтевой.
3
Соединение лучевой кости с запястьем. Суставы запястья образуются нижними концами лучевой и локтевой костями и восемью запястными косточками, а также проксимальными концами пяти пястных костей.
Метод 2: Именные переломы дистальной части лучевой кости
1
Перелом Путо-Коллеса. Это наиболее часто встречающийся перелом дистальной части лучевой кости и может возникнуть в любом возрасте, однако особенно превалирует среди пожилых мужчин и женщин с остеопорозом. Такой перелом можно получить при падении на выпрямленную руку с разогнутым запястьем.
- Перелом Коллеса происходит в метафизарной части (часть, где кость заканчивается и происходит ее рост). Суставная поверхность не вовлечена в перелом, а отломки кости мигрируют назад.
- В 50% случаев происходит перелом шиловидного отростка локтевой кости.
- Лечение перелома Коллеса проводится закрытой репозицией и иммобилизацией при помощи «гипса Коллеса», который накладывается с уровня локтевого сустава до запястья. Если перелом нестабильный, может потребоваться открытая репозиция и внутренняя фиксация – хирургическая операция для правильной постановки костных отломков, которые не могут быть исправлены при помощи шины или гипсовой повязки.
2
Перелом Смита. Перелом Смита происходит в том же месте, что и перелом Путо- Коллеса; на самом деле, этот перелом называют обратным переломом Коллеса. Перелом Смита встречается намного реже. Обычно такой перелом происходит при падении на спину с отведенной назад рукой (или при прямом ударе предплечья). Отломок кости, запястье смещается вперед относительно предплечья.
- Обычно лечение перелома Смита включает закрытую репозицию и гипсовую иммобилизацию. При тяжелых смещениях необходимо хирургическое вмешательство: открытая репозиция и внутренняя фиксация, как при переломе Коллеса.
3
Перелом Бартона. Перелом Бартона также располагается в дистальной части лучевой кости, но сопровождается смещением луче-запястного сустава. Смещение отломков происходит вперед и назад.
- В большинстве случаев перелом Бартона происходит при переломе шиловидного отростка лучевой кости.
- В отличие от перелома Коллеса и Смита, перелом Бартона можно диагностировать по ренгенограмме.
- Обычно лечение хирургическое: хирург вскрывает руку, производит репозицию костных обломков, фиксирует их при помощи винтов. В более легких случаях открытая репозиция не показана.
4
Перелом Гетчинсона. Перелом Гетчинсона возникает при сильном сжатии ладьевидной кости, тогда происходит перелом шиловидного отростка лучевой кости. Это происходит при падении на выпрямленную руку с отведением ладони вперед и в сторону.
- Связки обычно фиксируют шиловидный отросток с запястьем; однако, костный отломок может смещаться в сторону.
- Чаще всего требуется открытая репозиция и фиксация отломков штифтами и винтами.
5
Оскольчатый внутрисуставной перелом. Это внутрисуставной перелом дистальной части лучевой кости. Это компрессионный перелом полулунной ямки (вогнутая поверхность на дистальном конце лучевой кости, где происходит соединение с полулунной костью-одной из костью запястья). Сустав дестабилизируется из-за отрыва луче-полулунной связки.
- Один из методов лечение таких переломов – это чрескожная фиксация, при которой костные отломки возвращают в правильное положение (при помощи контрольных рентгенограмм). Винты проводят через кожу и костные отломки для их удержания. Винты оставляются на четыре – шесть месяцев до полного правильного срастания отломков.
- Другим методом лечения такого перелома является наружная фиксация аппаратом Илизарова, при которой над и под местом перелома просверливаются отверстия. Спицы проводят через отверстия и фиксируются снаружи на кольцах. При помощи направления этого аппарата костные отломки возвращаются в правильное положение. Для контроля костных отломков проводятся контрольные рентгенограммы.
Метод 3: Современные классификации дистального перелома лучевой кости
1
Классификация Фрикмана. Эта классификация используется при внутрисуставном переломе, например луче-запястном или луче-локтевом, с наличием или без перелома локтевой кости. Существует шесть вариантов дистального перелома лучевой кости по Фрикману:
- Первый тип — это внесуставной поперечный метафизарный перелом.
- Второй тип – это первый тип перелома и дистальный перелом локтевой кости.
- Третий тип – это внутрисуставной перелом с вовлечением лучезапятстного сустава.
- Четвертый тип – это третий тип перелома с дистальным переломом локтевой кости.
- Пятый тип – тяжелый перелом с вовлечением дистального луче-локтевого и луче-запястного суставов.
- Шестой тип – это пятый тип перелома с дистальным переломом локтевой кости.
2
Классификация Мелона. Эта классификация используется только для внутрисуставных переломов. Эта классификация включает лишь некоторые анатомические части лучевой кости: диафиз, шиловидный отросток, заднюю, медиальную и ладонную часть кости. По классификации Мелона существует четыре варианта дистального перелома лучевой кости.
- Первый тип – перелом стабильный и минимально смещенный.
- Второй тип – перелом на уровне лучеладьевидного сустава – это нестабильный и по-разному смещенный перелом. Этот тип переломов смещается назад и под углом, поэтому для правильного срастания перелома используются чрескожные штифты. Подтип второго типа — перелом обеих частей кости, как внутренней, так и задней. Репозиция этого перелома проводится хирургически путем внутренней фиксации и пересадки части подвздошной кости.
- Третий тип — это внутрисуставные оскольчатые переломы или компрессионные переломы полулунной кости, которые также включают переломы лучевой кости со смещением вперед. Полулунная косточка давит на нижнюю часть лучевой кости. Для репозиции перелома применяется оперативное вмешательство с внедрением маленьких штифтов и винтов.
- Четвертый тип – тяжелый перелом с вовлечением всех больших суставов, включая лучеладьевидный и полулунный сустав. Отломки могут мигрировать и поворачиваться. В большинстве случаев, четвертый тип требует открытой репозиции и фиксации.
3
Универсальная классификация. Эта классификация проста: она также включает вовлечение в перелом суставов и смещений, учитывает стабильность или нестабильность переломов. По классификации Мелона существует четыре типа переломов дистальной части лучевой кости.
- Первый тип – перелом внесуставной части без смещения.
- Второй тип – перелом внесуставной части со смещением.
- Третий тип – перелом суставной части без смещения.
- Четвертый тип – перелом суставной части со смещением.
Метод 4: Переломы лучевой кости у детей
1
Перелом Торуса (компрессионный веретенообразный перелом). Переломы дистальной части лучевой кости очень часто встречаются у детей, вследствие падений или спортивных травм. Определенные классификации (особенно внесуставных) переломов существуют специально для детей, например Торус-перелом — небольшое выпирание надкостницы над дистальным концом лучевой кости. Надкостница тесно связана с костью и ее сложно отделить от кости. При Торус-переломе смещения не происходит благодаря надкостнице. Перелом является неполным и требует гипсовой иммобилизации.
2
Перелом по типу «зеленой веточки». Этот перелом является неполным; при падении на выпрямленную руку или при перпендикулярном ударе возникает перелом по типу «зеленой веточки». Кость прогибает от удара, и выпуклая сторона кости ломается, а вогнутая остается интактной.
3
Эпифизарный перелом. Эпифизарный перелом – это перелом зоны роста лучевой кости, он подразделяется на пять типов на основании локализации линии перелома. Перелом Солтер-Харриса – это эпифизарный перелом, который имеет склонность к преждевременному срастанию в зоне роста, что приводит к укорочению кости.
Советы
- Дистальный перелом лучевой кости встречается наиболее часто у детей (поскольку дети часто падают во время игр, бега) и у пожилых мужчин и женщин (потому что кости с возрастом более хрупкие и снижается контроль над равновесием).
- В травматологических реестрах и научных исследованиях можно встретить «АО систему классификации». Это классификация более детализирована, содержит 27 категорий, подразделенных на подкатегории.
Об этой статье
Эту страницу просматривали 16 279 раз.
Была ли эта статья полезной?
Источник
Перелом Бартона – это внутрисуставной перелом тыльного края дистального конца лучевой кости, возникает чаще всего при форсированном тыльном сгибании кисти. Данный вид перелома хорошо диагностируется на рентгенограммах, выполненных в боковой проекции. Как показывает врачебная практика, переломы данного типа плохо поддаются консервативному лечению из-за смещения отломков кости. В большинстве случаев терапия заключается в открытой фиксации костных отломков с помощью специальной пластины.
Что такое перелом Бартона
Перелом Бартона является внутрисуставным краевым переломом лучевой кости и захватывает тыльный или ладонный край её дистального отдела. Название перелома связано с именем американского хирурга-ортопеда Джои Бартона. Второе, народное, название травмы связано с профессией и звучит как перелом шоферов. Раньше автомобили заводили при помощи внешней специальной ручки, которая часто ломала руки шоферам, пытавшимся завести машину. Поскольку частота переломов данного типа среди шоферов была очень высокой, травма получила название, связанное с профессией шофера.
Когда врач ставит диагноз, он может использовать термины «стабильный перелом» и «нестабильный перелом». Нестабильный перелом Бартона характеризуется осложнениями в виде отрыва шиловидного отростка и нарушения целостности лучевой кости.
Причины возникновения перелома Бартона
Перелом Бартона лучевой кости возникает в результате действия сдавливающих сил на кисть, направленную вниз. Переломы могут быть либо тыльными, либо ладонными, причем последние более распространены.
Перелом Бартона возникает вследствие:
- падения на руку с относительно большой высоты;
- удара, полученного в дорожно-транспортном происшествии;
- чрезмерной нагрузки во время занятий спортом, где задействованы руки.

Симптомы перелома Бартона
Характерным симптомом перелома Бартона является острая боль сразу после травмы. Постепенно появляются отек и гематома в области повреждения. Пострадавший жалуется на болезненные ощущения при попытке совершить движение в запястье, которое может выглядеть деформированным. Наблюдается повышенная чувствительность при касании в области перелома.

Диагностика перелома Бартона
Для того чтобы поставить правильный диагноз, требуется проведение рентгенографии в двух проекциях, что позволяет уточнить характер повреждения. При постановке диагноза особое внимание уделяют углам наклона кости. В норме суставная площадка лучевой кости наклонена в ладонную сторону под десятиградусным углом. Важно произвести тщательно обследование, чтобы выявить сопутствующие повреждения дистального лучелоктевого сустава и локтевой кости.

Лечение перелома Бартона
Лечение перелома Бартона имеет разные формы в зависимости от особенностей перелома.
Перелом Бартона с тыльным подвывихом («тыльный перелом Бартона»)
В данном случае специалист проводит вправление закрытым способом с последующим обездвиживанием руки с помощью гипсовой повязки сроком на шесть недель. Если происходит повторное смещение, тогда рекомендуется оперативное лечение с применением спицы Киршнера или открытое вправление с наложением костной пластины.
Перелом Бартона с ладонным подвывихом («ладонный перелом Бартона»)
Такой перелом осложняется смещением отломков лучевой кости. Лечение заключается в устранении смещения, что в данном случае легко осуществляется, однако велика вероятность повторного смещения. Именно поэтому рекомендуется хирургическое вмешательство для фиксации костных фрагментов с помощью пластины.

Реабилитационные меры принимаются с третьего дня после получения травмы. Как правило, травматолог назначает курс сеансов физиотерапии, ЛФК, массажа. Стоит отметить важность приема витаминосодержащих препаратов, а также продуктов, богатых белком. Рекомендуется исключить сладкое, поскольку сахар разрушает коллагеновые волокна и способствует замедленной регенерации тканей.
→ Реабилитация после перелома Бартона в Москве
Реабилитация после перелома Бартона
Когда кость срастается, гипс снимают, и назначают процедуры, способные восстановить объем движения кисти и силу мышц. С этой функцией справляются специальные ванны, механотерапия, массаж, лечебная физкультура (ей отведена особая роль в восстановлении). Теплые компрессы и грязевые аппликации также полезны для ускорения восстановительных процессов, поскольку обогащают организм минералами и витаминами. Длительность восстановительного периода зависит от характера травмы, но, как правило, длится от 6 до 10 недель.
Также рекомендуется пройти курс лечебно-восстановительного массажа. Это необходимо для того, чтобы улучшить кровообращение, снабдить ткани кислородом и питательными веществами, ускорить регенерацию клеток. Кроме этого, массаж способен устранить болевые ощущения. Массаж начинается с плеча, затем специалист опускается к мышцам локтевого сустава и затем слегка начинает массировать область возле травмы. Крайне не рекомендуется заниматься самомассажем. Массажные процедуры должны проводиться только дипломированным специалистом.
Комплекс упражнений при переломе Бартона
- Упражнения для лучезапястного сустава после перелома Бартона
Заключение
Если случился перелом, немедленно обратитесь к врачу. Для постановки диагноза и определения степени травмы потребуется рентген. В большинстве случаев необходимо хирургическое вмешательство для соединения костных фрагментов. Затем запястье помещают в гипс на 6 недель. После снятия гипса особо важную роль в восстановлении двигательной функции руки играют реабилитационные мероприятия – физиотерапевтические процедуры, массаж, лечебная физкультура. Сроки восстановления зависят от сложности травмы. Как правило, реабилитация длится не более 2,5 месяцев.
Источник
