Перелом гайморовой пазухи без смещения
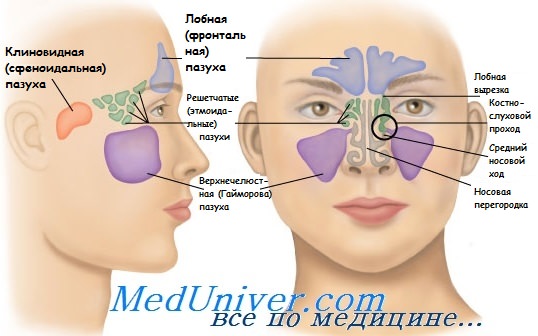
Травмы придаточных пазух носа – это переломы стенок одного или нескольких параназальных синусов с возникновением косметического дефекта и функциональных нарушений. Основные симптомы: острая локальная боль, выраженный отек тканей, подкожные гематомы или раны, носовые кровотечения, деформация наружного носа и «проваливание» тканей в зоне проекции пазух. Постановка диагноза проводится на основе данных анамнеза, результатов физикального обследования, рентгенографии, магнитно-резонансной и компьютерной томографии. Основный метод лечения – хирургический, подразумевающий реконструкцию синусов.
Общие сведения
Травмы придаточных пазух носа – наиболее распространенный вариант повреждений ЛОР-органов. Согласно данным различных источников, они составляют от 45 до 55% среди всех травм в отоларингологии. Чаще всего наблюдается травматическое поражение лобной пазухи – порядка 60% от общего числа случаев.
Статистически чаще травмы околоносовых синусов встречаются у мужчин. Средний возраст пациентов колеблется в пределах 20-35 лет. Бактериальные осложнения развиваются преимущественно на фоне открытых, комбинированных повреждений. Более чем в 70% случаев внутричерепные гнойные процессы формируются после травм фронтальной пазухи.
Травмы придаточных пазух носа
Причины
Повреждения околоносовых синусов могут иметь различное происхождение. В современной травматологии с учетом условий, в которых была получена травма, выделяют несколько этиопатогенетических групп. В их список входят следующие травматические поражения:
- Бытовые. К ним относятся случайные падения с высоты собственного роста, падения при эпилептических приступах, в состоянии алкогольной или наркотической интоксикации, травмы криминального характера.
- Спортивные. Повреждения параназальных пазух часто наблюдаются у профессиональных боксеров, мастеров различных видов единоборств.
- Дорожно-транспортные. Сюда входят комбинированные травмы, которые характеризуются нарушением структурной целостности всего лицевого скелета и, как результат, околоносовых пазух.
- Производственные. Это травмы, связанные с несоблюдением правил техники безопасности или техногенными катастрофами.
- Военные. Нарушение целостности стенок синусов может быть обусловлено огнестрельными или осколочными ранениями, ударной волной при сильном взрыве.
Патогенез
Травмы околоносовых пазух типа 1 по Gruss возникают после прямого удара по спинке носа, который смещает носовые кости и срединные стенки орбиты в межорбитальное пространство. При этом фронтальный отросток верхней челюсти смещается назад и в сторону, образуя 1-2 обломка. Травмы 2 типа формируются при ударе по костно-хрящевой части носа и центральной области лица. Они дополняются деструкцией перпендикулярной пластинки, сошника и четырехугольного хряща, что приводит к седловидной деформации наружного носа.
Переломы 3-го типа являются сопутствующим явлением при тяжелых переломах лобной кости, глазницы, верхней или нижней челюсти. 4 тип характеризуется сочетанными переломами скуловых костей и верхней челюсти, вследствие чего нижняя стенки орбиты смещается вниз. Травмы 5-го типа – это открытые повреждения, при которых происходит обширное разрушение костной ткани и ее частичная утрата через кожные дефекты.
Классификация
Основываясь на механизме получения травмы и характере ранящего предмета, все травматические повреждения параназальных синусов можно разделить на два варианта:
- Открытые. При них нарушается целостность кожных покровов, в результате чего образуются края, стенки и дно раны. В роли последнего чаще всего выступает одна из стенок синуса.
- Закрытые. Характеризуются переломом костей без разрыва покрывающей их кожи.
Согласно классификации по Gruss J. S., выделяют пять клинических типов повреждений придаточных пазух носа:
- Тип 1. Изолированное повреждение носо-глазнично-решетчатого комплекса.
- Тип 2. Переломы вышеупомянутой анатомической структуры в сочетании с травмами верхних челюстей. На основе локализации переломов выделяют 3 подтипа: центральный, центральный и правый или левый боковой, центральный и двусторонний.
- Тип 3. Массивное травматическое повреждение костного комплекса. Может комбинироваться с черепно-мозговыми травмами (подтип А) или переломами ФОР-1, ФОР-2 (подтип Б).
- Тип 4. Переломы стенок пазух с дистопией и деформацией обриты. Имеет два подтипа: с глазо-глазничным смещением (вариант А) и с глазничной дистопией (вариант Б).
- Тип 5. Травмы пазух, которые сопровождаются потерей костной ткани.

КТ ППН. Геморрагическое содержимое (красная стрелка) в левой в/челюстной пазухе, перелом (синяя стрелка) латеральной ее стенки.
Симптомы травм ППН
Сочетанные повреждения околоносовых пазух почти всегда сопровождаются сотрясением головного мозга. Клинически это проявляется разлитой головной болью, звоном в ушах, головокружением, тошнотой, рвотой или потерей сознания, обильным носовым кровотечением. Последнее требует немедленного проведения передней или задней тампонады носа. Тяжелые открытые травмы характеризуются разрывом кожи, выстоянием из раны костных обломков и визуализацией полостей синусов, быстро заполняющихся кровью.
Изолированные закрытые переломы стенок фронтальной или гайморовой пазухи могут наблюдаться и без сопутствующего сотрясения. Их основными симптомами являются ноющая боль в месте удара, которая усиливается при касании, ярко выраженный местный отек, нарушение носового дыхания, подкожные кровоизлияния и скудные кровянистые выделения из носа.
Общее состояние пациента остается удовлетворительным. Через некоторое время отечность тканей уменьшается, визуализируются внешние дефекты – углубления на лице, отвечающие западению передней стенки лобной или верхнечелюстной пазухи. В первые 24 часа температура тела может повышаться до субфебрильных цифр, затем при отсутствии бактериальных осложнений – возвращаться к нормальным показателям.
Осложнения
Все возможные осложнения делятся на две группы: гнойные и негнойные. Наиболее распространена первая группа, а именно – гнойно-полипозные воспаления лобной и решетчатой пазухи. Довольно часто встречаются гаймориты и сфеноидиты. Реже развиваются гнойные пахименингиты, эпидуральные и субдуральные абсцессы, вызванные травмами фронтального синуса. Также может наблюдаться остеомиелит костей лицевого черепа и острые гнойные поражения кожи в области травмы – рожистое воспаление, фурункулы, подкожная эмпиема.
Основная причина всех этих осложнений – отсутствие современной антибактериальной терапии. К негнойным последствиям травм относятся стойкая назальная ликворея, клапанная пневмоцефалия и склонность к регулярным кровотечениям из носа.
Диагностика
Подобные травмы диагностируются без особых сложностей. В подавляющем большинстве случаев для постановки диагноза достаточно объективного осмотра, анамнестических сведений и результатов рентгенографии. При полном обследовании, необходимом для точного определения характера травмы и возможных осложнений, используется:
- Опрос пациента. Важнейшую роль играет определение условий и механизма получения травмы. Также уточняются первичные симптомы, наличие эпизодов потери сознания, характер носовых выделений.
- Физикальный осмотр. При внешнем осмотре травматолог или отоларинголог определяет выраженность местного отека, наличие открытых ран или костной деформации. Проведение пальпации, как правило, невозможно из-за сильного болевого синдрома. При наличии глубоких ран в зонах проекции пазух осуществляется их зондирование с целью изучения глубины раневого канала и структурной целостности других стенок полости синуса.
- Передняя риноскопия. Позволяет оценить выраженность отека слизистых оболочек носовой полости и общую деформацию носовых ходов, найти участки разрывов, источники кровотечения.
- Рутинные лабораторные анализы. На фоне травм в общем анализе крови может возникать незначительное повышение уровня лейкоцитов и увеличение СОЭ. Развитие инфекционных осложнений сопровождается высоким нейтрофильным лейкоцитозом и СОЭ выше 15-20 мм/ч. При открытых травмах и массивных кровопотерях определяются признаки постгеморрагической анемии – снижение уровня гемоглобина и эритроцитов.
- Рентгенография околоносовых пазух. Показана при всех вариантах травм придаточных синусов носа. Позволяет визуализировать нарушение структурной целостности костей, образование костных обломков, их размеры и характер смещения, формирование гематом, заполнение полостей пазух кровью, наличие инородных тел. При недостаточной информативности рентгенограммы или подозрении на повреждение внутримозговых структур используется КТ и МРТ.
- Компьютерная и магнитно-резонансная томография. Проведение КТ лицевого скелета позволяет детализировать обнаруженные изменения, выявить минимальные скопления крови в пазухах и маленькие костные фрагменты, идентифицировать эмфизему орбиты и пневмоцефалию. МРТ головного мозга с контрастным усилением используется для диагностики сопутствующих повреждений головного мозга и разрывов регионарных кровеносных сосудов, поиска рентгенонегативных костных обломков.

КТ придаточных пазух носа. Тотальное снижение пневматизации правой в/челюстной пазухи на фоне нарушения целостности и элевации ее дна (красная стрелка) вблизи корней 1-го моляра (синяя стрелка).
Лечение травм ППН
Основное лечение – хирургическое. Его суть заключается в устранении наружного дефекта, восстановлении функциональных возможностей синусов и проходимости носовой полости, профилактике внутричерепных осложнений. Все используемые мероприятия разделяются на следующие группы:
- Первая медицинская помощь. Оказывается пострадавшему непосредственно на месте происшествия, включает в себя остановку кровотечения путем наложения повязки на рану, тампонаду носа, приложение к области травмы пакетов со льдом, введение обезболивающих препаратов.
- Оперативное вмешательство. Хирургическая тактика варьируется в зависимости от характера повреждений и присутствующих неврологических нарушений. В ходе операций проводится удаление некротизированных тканей, репозиция костных отломков, восстановление нормальной формы полости пазух, установка дренажных систем и другие ситуативные мероприятия. При легких закрытых изолированных травмах допускается консервативное лечение путем пункционной аспирации крови из пораженной пазухи.
- Медикаментозное лечение. Заключается в системной антибиотикотерапии препаратами широкого спектра действия, местном использовании антисептических растворов, вазоконстрикторов, антигистаминных и гемостатических средств. Сильный болевой синдром купируется введением наркотических анальгетиков. При сопутствующем сотрясении головного мозга показана дегидратационная и седативная терапия.
Прогноз и профилактика
Исход во многом зависит от степени тяжести травматических повреждений, своевременности и полноценности проведенного лечения, характера развившихся осложнений. При своевременно оказанной первой помощи, правильно проведенной операции и адекватной антибиотикотерапии прогноз благоприятный. Приблизительный срок потери трудоспособности – до 1 месяца с момента оперативного вмешательства. Профилактика включает предотвращение травматизации черепно-лицевой области, соблюдение техники безопасности на производстве, использование средств индивидуальной защиты при управлении транспортом и др.
Источник
Последствия травм верхнечелюстной пазухи. Лечение травмы гайморовой пазухи
Осложнения зависят от вида травмы. Если слизистая оболочка осталась целой и повреждена только костная стенка полости, послеоперационный период, как правило, проходит без осложнений.
Если между невредимой слизистой оболочкой и поврежденной костной стенкой попадает часть корня, оставаясь там на длительное время, то вокруг корня развивается воспалительный процесс, который не распространяется на эпителий слизистой оболочки.
При нарушении целостности слизистой оболочки в большинстве случаев рана заживает безо всяких последствий, если удаление зуба или части его корня произошло из-за острого пульпита, парадонтоза или же хронического периодонтита.
Так как слизистая оболочка хотя и повреждена, но потери ткани нет, воздух, поступающий из носовой полости в верхнечелюстную пазуху к ране, ее краями может закрывать перфорационное отверстие в виде клапана. После этого кровь, попавшая в полость, может удаляться через средний носовой ход.
В случае прорыва слизистой оболочки при удалении зуба из-за острого гнойного периодонтита или гнойного периостита, если больного оставить без наблюдения и лечения, может развиться гнойный гайморит.
Если слизистой оболочки недостаточно, чтобы закрыть перфорационное отверстие, то к моменту эпителизации краев раны, через 7—10 дней, может образоваться свищ между лункой и верхнечелюстной пазухой. Частым осложнением в результате перфорации полости является гнойный гайморит. Причина заключается в том, что слизистая оболочка полости, выстланная мерцательным эпителием, подвергается воздействию неактивной флоры полости рта.
Согласно статистике, в перфорированных и оставшихся открытыми пазухах гнойный гайморит возникает: через 3 дня — в 20% случаев, через 6 дней — в 60% и через неделю — в 80% случаев.
Если одновременно с нарушением слизистой оболочки в полость попала часть корня, которая своевременно не была из нее удалена, то верхнечелюстная пазуха инфицируется, отмечается развитие гнойного гайморита с последующим образованием свища. Очень редко бывает, когда попавший в полость корень, как инородное тело, образует вокруг себя ограниченное пролиферативное воспаление и, осумковавшись, не влечет вышеописанных явлений.

Лечение травмы гайморовой пазухи
Лечение соответствует виду травмы. Если повреждена лишь костная стенка полости, слизистая же оболочка осталась невредимой и костный дефект величиной с горошину или с фасолину, то никакого лечения не требуется.
Если отломался дистальный край альвеолярного отростка, то удаление нужно сейчас же прекратить и отломавшуюся кость осторожно отделить при помощи распатора от мягких тканей как со стороны щеки, так со стороны нёба и позади альвеолы. Нередко определяют, что слизистая оболочка полости на относительно большом участке свободна, носовая проба отрицательна, что является, как указывалось ранее, признаком целостности слизистой оболочки.
Для защиты последней мягкие ткани, отделенные от отломавшегося альвеолярного отростка, после соответствующей обработки соединяют так, чтобы не образовывалось мертвое пространство. Под мертвым пространством подразумевают широкую щель, оставленную между слоями ткани.
Если при повреждении костной стенки полости слизистая оболочка остается невредимой, а часть корня попадает между слизистой оболочкой и костной стенкой, то эта часть корня должна удаляться в стационарных условиях. После уточнения локализации по рентгеновскому снимку производят трапециевидный разрез слизистой оболочки со стороны преддверия рта, соответственно сегменту альвеолы удаленного зуба.
Затем слизисто-надкостничный лоскут отсепаровывают вверх настолько, чтобы поверхность поврежденной костной стенки полости была свободна от мягких тканей. После этого костными кусачками Луэра стараются настолько расширить находящееся на стенке полости отверстие, чтобы часть корня можно было удалить при помощи серпообразного элеватора или экскаватора Блэка. Вмешательство нужно проводить осторожно, чтобы не перфорировать слизистую оболочку полости.
Если костная стенка полости удалена на значительном или же на небольшом участке, а слизистая оболочка перфорирована, то дефект можно пластически закрыть широким трапециевидным слизисто-надкостничным лоскутом со стороны преддверия рта. Если часть корня удалось удалить, не повредив слизистой оболочки, при небольшом костном дефекте стенки, то необходимости в пластике раны указанным способом нет.
— Также рекомендуем «Повреждение слизистой гайморовой пазухи. Тактика при глубокой травме верхнечелюстной пазухи»
Оглавление темы «Осложнения удаления зубов»:
1. Повреждения альвеолярной лунки. Корни зубов под мягкими тканями
2. Перелом тела нижней челюсти. Кровотечение при переломе нижней челюсти
3. Повреждения нижней челюсти при удалении зуба. Повреждения верхнечелюстной пазухи
4. Травма верхнечелюстной пазухи при удалении зуба. Причины травм при удалении зубов
5. Типы травм верхнечелюстной пазухи при удалении зуба. Диагностика травмы гайморовой пазухи
6. Последствия травм верхнечелюстной пазухи. Лечение травмы гайморовой пазухи
7. Повреждение слизистой гайморовой пазухи. Тактика при глубокой травме верхнечелюстной пазухи
8. Воздушность гайморовой пазухи. Закрытие перфорационного отверстия верхнечелюстной пазухи
9. Восстановление слизистой верхнечелюстной пазухи. Ведение раны гайморовой пазухи
10. Кровотечение после удаления зуба. Лечение кровотечений из лунки зуба
Источник
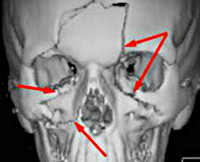
При оказании экстренной помощи пострадавшему, получившему травму околоносовых пазух, первоочередными задачами являются выведение его из состояния шока и стабилизация артериального давления. Необходимо убедиться, что у пострадавшего имеется свободное и спонтанное дыхание, которому ничто не мешает. При выявлении признаков обструкции дыхательных путей производят интубацию или накладывают трахеостому. В случае возникновения интракраниального кровотечения гематома должна быть немедленно дренирована через трепанационное отверстие.
При обследовании пострадавших следует иметь в виду, что тяжесть состояния может зависеть также от повреждения внутренних органов и костей, так что во всех случаях показано общехирургическое обследование. При тяжелых повреждениях черепа (головного мозга) в первую очередь проводят реанимационные мероприятия и связанные с ними нейрохирургические вмешательства.
При фронтобазальных травмах, особенно в том случае, если пострадавший находится в бессознательном состоянии, целесообразна продленная интубация или трахеостомия для обеспечения управляемого дыхания, контроля за проходимостью нижних дыхательных путей и профилактики аспирационной пневмонии. В случае появления признаков отека мозга вводят маннитол или мочевину, глицерин в дозе 1 г на 1 кг массы тела внутрь, мочегонные, глюкокортикоиды в больших дозах, производят разгрузочные пункции.
Кровотечение необходимо безотлагательно остановить при кровотечении из задних отделов носа источник его обычно не удается определить. В этом случае может помочь ренгенологическое определение места перелома. При кровотечениях из больших сосудов задней части носа рекомендуется произвести перевязку внутренней челюстной артерии, перевязка наружной сонной артерии менее эффективна.
Кровотечения из решетчатых артерий возникают при переломах решетчатой кости и верхней стенки глазницы. Определять источник кровотечения в полости носа не рекомендуется, а следует перевязать артерии в верхнемедиальной части глазницы. Если не удается точно установить, из какой артерии вытекает кровь, или даже решить вопрос, на какой стороне (справа или слева) находится основной источник кровотечения, то в этом случае может помочь артериография.
При ранениях лица без значительной потери тканей при первичной обработке достаточно мобилизовать края кожной раны и сблизить их швами. Можно также использовать принципы местной пластики встречными треугольными кожными лоскутами. Большие по площади дефекты закрывают путем пересадки свободного кожного лоскута. Первичные швы можно накладывать не позднее чем через 20 ч после травмы, в остальных случаях приходится ограничиваться направляющими швами.
Многим больным, получившим травмы околоносовых пазух, показано безотлагательное хирургическое лечение, обычно с вскрытием поврежденной пазухи. Показаниями к хирургической обработке при переломах и травмах в области средней трети лица служат: 1) сильные кровотечения, которые не удается остановить с помощью кровоостанавливающих мероприятий; (2) открытые повреждения верхнечелюстных пазух или решетчатой кости со стороны наружной поверхности щеки или преддверия полости рта; 3) компрессионные переломы; 4) наличие инородных тел или подозрение на их наличие; 5) переломы, проходящие через канал верхнечелюстного нерва и вызывающие парестезии в зоне этого нерва; 6) переломы глазницы и скуловой кости, при которых репозиция возможна со стороны верхнечелюстной пазухи; 7) наличие у пострадавшего в момент травмы гнойного синуита.
Показания к хирургическому вмешательству при фронтобазальных переломах сформулированы L. В. Seiferth и соавт. (1977), Н. G. Boenninghaus (1980) и др. Они могут быть витальными, требующими безотлагательных действий, абсолютными и относительными. Витальные показания; 1) угрожающее повышение внутричерепного давления в результате развития или увеличения гематомы; (2) угрожающее жизни кровотечение из околоносовых пазух.
В открытые раны черепа с повреждением (или пролабированием) твердой мозговой оболочки или вещества мозга; закрытые травмы с такими же повреждениями; 3) ликворея из носа и проникновение воздуха в полость черепа; 4) инфекционные посттравматические ранние или поздние риногенные осложнения — менингит, абсцесс, остеомиелит; 5) вдавленные переломы, при которых возможны повреждения твердой мозговой оболочки; 6) орбитальные осложнения; 7) аневризмы как осложнение перелома основания черепа; 8) нарушения функции черепных нервов, для устранения которых требуется декомпрессия.
К относительным показаниям относят: 1) переломы задней стенки лобной пазухи и крыши решетчатой кости с очевидным смещением отломков, при которых возможны повреждения твердой мозговой оболочки; 2) сочетанные переломы лобной и основной пазух с вовлечением лобно-носового соустья или глазницы; 3) вдавленные переломы передней стенки лобной пазухи; 4) колотые раны без проникающих инородных тел и повреждения твердой мозговой оболочки; (5) воспалительные процессы в околоносовых пазухах, начавшиеся после травмы. При относительных показаниях возможна отсрочка операции на 1—2 нед, пока не улучшится состояние пострадавшего. На протяжении этого времени проводят противовоспалительное лечение, систематическую анемизацию полости носа и рентгенографию околоносовых пазух в динамике.
Решение вообще не производить операцию связано с опасностью ухудшения состояния пострадавшего и может быть принято при условии (возможности) тщательного непрерывного наблюдения за ним.
Воздержаться от хирургического вмешательства можно, если имеется: 1) перелом стенок лобной пазухи без смещения отломков и повреждения твердой мозговой оболочки 2 перелом, не доходящий до основания черепа; 3) перелом носовых костей в области лобно-носового канала (в этом случае достаточно репозиции костей носа).
Все авторы подчеркивают целесообразность проведения оперативных вмешательств в возможно ранние сроки — в первые часы и сутки после травмы — для предупреждения локальных и внутричерепных осложнений. Хирургическое вмешательство обычно заключается в осуществлении радикальной операции на соответствующих пазухах с наложением широкого соустья с полостью носа или же в полной ликвидации лобной пазухи, например по Риделю.
При изолированных переломах скуловой кости со смещением, вызывающих деформацию лица и функциональные нарушения, показана репозиция. Иногда при свежих переломах ее можно осуществить под местной анестезией или под наркозом посредством давления пальцем на нижнезадний край скуловой кости со стороны преддверия полости рта. При вколоченных переломах пользуются распатором, который подводят под скуловую кость через небольшой разрез слизистой оболочки в области свода преддверия рта.
Возможно также вправление с помощью подведения под скуловую кость крючка или элеватора из наружного разреза. Фиксации костных отломков не требуется. Однако если при травме одновременно разрушена и передняя стенка верхнечелюстной пазухи (оскольчатый перелом) и отломки внедрились в пазуху, то производят радикальную операцию на ней. В таких случаях для удержания отломков производят тугую тампонаду верхнечелюстной пазухи с йодоформом. Тампоны удаляют через 10 дней.
При переломах стенок пазух в зоне средней трети лица нередко достаточно произвести операцию по Кальдвеллу — Люку или Двакеру, но часто требуются и дополни -тельные разрезы для ревизии травмированного участка. После этого удаляют свертки крови, гематомы и свободно лежащие костные секвестры. Большие костные фрагменты должны быть осторожно репонированы в прежнее положение. Необходимо максимально сохранить также разорванную слизистую оболочку.
Важно обратить внимание на область крылонебной ямки, дно глазницы и канал верхнечелюстного нерва. При повреждениях в этой зоне задняя стенка верхнечелюстной пазухи должна быть осторожно резецирована, для того чтобы можно было произвести ревизию и удалить костные отломки. Переломы верхней стенки верхнечелюстной пазухи (без смещения) можно не трогать, поскольку они сами хорошо заживают. Если же перелом проходит через канал второй ветви тройничного нерва, то необходима его декомпрессия.
Переломы дна глазницы требуют немедленной хирургической обработки со стороны верхнечелюстной пазухи. При этом переднюю стенку пазухи следует трепанировать фрезой, чтобы выкроить из нее пластинку, которую потом можно было бы поместить на дно глазницы с целью его пластического восстановления. Сразу же после вскрытия верхнечелюстной пазухи необходимо выяснить, не произошло ли пролабирование глазничной клетчатки в пазуху через место перелома (глазничная грыжа).
В этом случае клетчатку репонируют. Затем пальцем или элеватором дно глазницы приподнимают и устанавливают в правильное положение. После этого верхнечелюстная пазуха должна быть плотно тампонирована. Если же произвести репозицию полностью не удается, то для ликвидации диплопии глазное яблоко приподнимают и под него по дну глазницы из разреза под нижним веком подводят хрящевую, костную или синтетическую пластинку.
При назоорбитальных переломах (переломы медиальной стенки глазницы) вправление производят введенным в нос мизинцем, сильным нажимом которого переводят смещенные костные отломки в правильное положение. При отсутствии кровотечения из носа тампонада не требуется. При переломах стенок лобной и основной пазух (фронто-базальные переломы) основная задача хирургического вмешательства — предотвратить развитие локальных и внутричерепных осложнений.
В процессе операции пазухи освобождают от костных отломков, производя восстановление стенки передней черепной ямки и нормального сообщения с полостью Носа. Если восстановить просвет лобной пазухи не удается, то ее надо облитерировать (удалить всю переднюю стенку по Риделю). При разрыве твердой мозговой оболочки необходимо создать непроницаемый барьер между крышей соответствующей околоносовой пазухи и полостью носа для предотвращения ликвореи.
Если при тяжелой черепной травме обработку производит нейрохирург, то все равно необходима санация поврежденных пазух в связи с возможностью развития восходящей инфекции. Таким образом, во всех случаях фронто-базальных переломов при оказании неотложной помощи требуется сотрудничество нейрохирурга, окулиста, челюстно-лицевого хирурга и оториноларинголога.
Следует также обращать внимание на возможность повреждения глаз. Большие гематомы должны быть «разгружены» путем их аспирации или опорожнения с помощью разреза в связи с опасностью возникновения слепоты. Если слепота уже наступила, то на протяжении первых 24 ч после травмы следует предпринять попытку декомпрессии зрительного нерва. Оториноларингологический доступ через решетчатуй кость наименее травматичен и позволяет одновременно произвести ревизию основания черепа в этой области [Gerhardt Н. J., 1984].
Для успешного осуществления вмешательства необходимо широко обнажить область поражения, для того чтобы облегчить полный обзор и удалить все осколки инородных тел, обработать рану мозга и закрыть дефект твердой мозговой оболочки. С этой целью может быть использован один из следующих доступов: экстрадуральный фронтоорбитальный, трансфронтальный экстрадуральный и применяемый нейрохирургами трансфронтальный интрадуральный. Каждый из них имеет соответствующие показания.
Экстрадуральный фронтоорбитальный доступ используют в тех случаях, когда основные повреждения локализуются в зоне корня носа, решетчатого лабиринта и глазницы с большим или меньшим вовлечением также лобной пазухи. Производят разрез по Киллиану, Белоголовову или же «очковый» (см. рис. 1.5), учитывая, конечно, уже имеющееся нарушение целости мягких тканей. После обнажения задней стенки лобной пазухи кость вокруг линии ее перелома сносится, для того чтобы осуществлять контроль за состоянием твердой мозговой оболочки. Ее напряжение и черно-синяя окраска свидетельствуют об образовании субдуральной гематомы, которую необходимо опорожнить.
При переломах решетчатой кости ее верхнюю поверхность обнажают после удаления дна лобной пазухи. Удаляют все ячейки вплоть до основной пазухи. Одновременно образуется широкое сообщение с полостью носа. При этом доступе обнажается также поверхность медиальной стенки и крыши глазницы.
Трансфронтальный экстрадуральный доступ осуществляют совместно с нейрохирургом. Область повреждения обнажают «коронарным» разрезом и откидывают «скальп» к подбородку. Этот разрез особенно удобен в тех случаях, когда зона повреждения распространяется латерально. В височной области отделяют от кости и отслаивают вниз височную мышцу, обнажают височную кость и перевязывают височную артерию. Отсепаровку «скальпа» производят до края глазницы и корня носа. Если нет оскольчатого перелома, то рекомендуется произвести остеопластическую операцию с образованием откидываемой створки из лобной кости. В дальнейшем на кость могут быть наложены проволочные швы.
Трансфронтальный интрадуральный доступ применяют при разрывах твердой мозговой оболочки далеко кзади, повреждениях вещества мозга такой же локализации, оптохиазмальном арахноидите и неустановленной локализации ликворной фистулы.
Консервативное лечение проводят при изолированных повреждениях околоносовых пазух без осложнений, трещинах и переломах без смещений. Оно сводится к обеспечению покоя, постоянной анемизации полости носа, назначению антибиотиков, десенсибилизирующих препаратов, обезболивающих, иногда дегидратирующих и других симптоматических средств. По показаниям вводят противостолбнячную сыворотку.
В.О. Калина, Ф.И. Чумаков
Опубликовал Константин Моканов
Источник
