Операция перелом берцовой кости штифтом
Íà÷àëî: Âîò êàê áûâàåò. «À íó, âäîõíè ïîãëóáæå!»
×àñòü 2. «À ìîæåò, ìíå íå òó òðóáó óäàëèëè?»
Ïîñëå âûïèñêè ÿ ÷óâñòâîâàëà ñåáÿ îòëè÷íî. Ïðàâäà, îùóùàëà ë¸ãêóþ íåïîëíîöåííîñòü ïîñëå ïîòåðè îðãàíà (òðóáû-òî îäíîé ëèøèëàñü), íî â öåëîì áûëà ðàäà, ÷òî æèâà è ïî÷òè íè÷åãî íå áîëèò. Ïîáåðåãëàñü, ïîñèäåëà íà áîëüíè÷íîì ïîëîæåííûå 2 íåäåëè è âûøëà íà ðàáîòó. Äåí¸ê îòðàáîòàëà, âå÷åðîì âñòðåòèëàñü ñ ïîäðóæêàìè çà ÷àøå÷êîé ïèâà, ðàññêàçàëà, ãäå áûëà. Ïîîõàëè, ïîñî÷óâñòâîâàëè, äà è ðàçáðåëèñü ïî äîìàì.
Âå÷åðîì ÷óâñòâóþ ÷òî-òî íå òî îïÿòü æèâîò áîëèò. Äà ñêîëüêî æå ìîæíî! «Ýòî íåðâíîå», ïîäóìàëà ÿ. Îäíàêî áîëè íå ñäàâàëèñü. Ïîøëà â òóàëåò, è âîò îí çíàêîìûé ñèìïòîì! Íå ìîãó ïîìî÷èòüñÿ! Òîëüêî íå êàê ïðè öèñòèòå, à ðàññëàáèòüñÿ îò áîëè íå ìîãó ñîâñåì. Ïîçâîíèëà ïîäðóãå âðà÷ó, ñïðîñèòü ñîâåòà. Îíà ñêàçàëà, êîíå÷íî, íàäî åõàòü â áîëüíèöó, ïîåõàëè, îòâåçó òåáÿ â äðóãîé ðîääîì ê çíàêîìûì.
Ïîåõàëè ìû âñåé áðèãàäîé ÿ, ìóæ, ïîäðóãà.  ïðèåìíîì îòäåëåíèè âðà÷ ñäåëàë ìíå ÓÇÈ â ìàëîì òàçó îïÿòü ñâîáîäíàÿ æèäêîñòü. Íàäî, ãîâîðèò, äåëàòü ïóíêöèþ. ß êàê ñëîâî «ïóíêöèÿ» óñëûøàëà, âïàëà â èñòåðèêó. «Åù¸ îäíîé ïóíêöèè ÿ íå ïåðåæèâó!!» êðè÷àëà. Âðà÷ õîòü è ìîëîäîé, íî ìóäðûé îêàçàëñÿ, ñ íåðâíûìè áàáàìè óìååò îáùàòüñÿ, îñòàâèë ìåíÿ îäíó ìèíóò íà 10, è ÿ òåì âðåìåíåì â ñåáÿ ïðèøëà. Âåðíóëñÿ è ãîâîðèò: «Âîò, ÿ ìàëåíüêóþ èãîëî÷êó âîçüìó. Èëè åñëè õî÷åøü, àíåñòåçèîëîãà ïîçîâó». À ìíå óæå êàê-òî ñòûäíî ñòàëî çà òó èñòåðèêó, ëàäíî, ãîâîðþ, íå íàäî àíåñòåçèîëîãà. Îäíèì ñëîâîì, ýòó ïóíêöèþ ÿ ïåðåíåñëà îäíîçíà÷íî ëó÷øå, ÷åì ïðåäûäóùóþ, õîòü è áûëî áîëüíî.  ðåçóëüòàòå ïóíêöèè ïîëó÷èëè êðîâü! «Íàäî, ãîâîðèò, ñìîòðåòü, ÷òî òàì êðîâîòî÷èò». «Îïÿòü îïåðàöèÿ??». «Äà, èíà÷å íåëüçÿ». Òóò ìåíÿ âòîðîé âîëíîé èñòåðèêè íàêðûëî. «Êàê æå òàê! Ðîâíî äâå íåäåëè ïðîøëî! Äà ÿ òîëüêî øâû ñíÿëà! Åù¸ äàæå ïëàñòûðü íå îòêëåèëà!». Òóò ìóäðûé âðà÷ âûøåë âî âòîðîé ðàç, à ÿ ïîêà îôîðìëÿëàñü, îïÿòü óñïîêîèëàñü. Ìåäñåñòðà, ÷òî çàïîëíÿëà ìîè äîêóìåíòû, ïîñìîòðåëà íà ìåñòî ðàáîòû è ãîâîðèò: «Î, òàê âû ìåäèê! À ÷òî æ âû õîòåëè? Ó ìåäèêîâ âñ¸ íå êàê ó ëþäåé!». Ýòî òî÷íî.
Îôîðìèëèñü, íà÷àë ìåíÿ âðà÷ ñïðàøèâàòü ïîïîäðîáíåå, ÷òî äà êàê. Íå áîëåëà, íåò, áåðåìåííîñòåé äî òîãî íå áûëî. «Ïîñìîòðèì, âîçìîæíî, àïîïëåêñèÿ». (ïðèì.: ðàçðûâ ÿè÷íèêà ïðè îâóëÿöèè ñ êðîâîòå÷åíèåì â áðþøíóþ ïîëîñòü) «À ìîæåò, ìíå íå òó òðóáó óäàëèëè? È òà êðîâèòü ïðîäîëæàåò?» «Äà âñÿêîå áûâàåò ». Âîò òóò-òî ÿ îáàëäåëà. Ëàäíî, äóìàþ, ïîñìîòðÿò, ðàçáåðóòñÿ, ñàìîé èíòåðåñíî.
Íà îïåðàöèîííîì ñòîëå ÿ ëåæàëà ñíîâà â íî÷ü ñ ïÿòíèöû íà ñóááîòó, êàê è äâå íåäåëè íàçàä. «Òàê, çäåñü óæå áûëà ëàïàðîñêîïèÿ!» âîçìóòèëàñü ìåäñåñòðà, ïîäãîòàâëèâàÿ îïåðàöèîííîå ïîëå. «Áûëà, ãîâîðþ, à òåïåðü âîò åù¸ îäíà áóäåò». Äàëüøå íè÷åãî íå ïîìíþ.
Î÷íóëàñü â ïàëàòå. Ïðèøåë âðà÷, ðàññêàçàòü, ÷òî æå òàì òâîðèëîñü: «Êðîâîòå÷åíèå áûëî èç ñàëüíèêà (ïðèì.: ñêëàäêà ñ æèðîì òàêàÿ â æèâîòå). Åãî ïðèæãëè, êðîâü îñòàíîâèëè, âñ¸ ïðîìûëè». «À ÷åãî æ îí êðîâèë?» «Òàì ñïàéêà ðÿäîì øëà, íàòÿíóëàñü ðÿäîì ñ ñîñóäîì, âîò è çàêðîâèë. È âîîáùå ñïàåê ìíîãî, òàêàÿ êàðòèíêà òîëüêî ïîñëå õëàìèäèé áûâàåò». «Ïîìèëóéòå, äîêòîð, íå áîëåëà ÿ, è êîãäà ïëàíèðîâàëà áåðåìåíåòü, íà âñ¸-ïðåâñ¸ ñäàâàëà, íè÷åãî íå áûëî!». «Íó, êàðòèíêà òèïè÷íàÿ. Îòäûõàéòå». È óø¸ë. Âîçìóùåíèþ ìîåìó, êîíå÷íî, íå áûëî ïðåäåëà. Âîò ÷åãî óäóìàë, â ÷¸ì ìåíÿ îáâèíÿòü!  õëàìèäèÿõ! Áåçîáðàçèå. Äóìàþ ÿ, äóìàþ, ïðîâîæó ÿçûêîì ïî çóáàì ñëîìàí çóá, âåðõíèé ðåçåö! Âîîáùå îòëè÷íî. Ðåøèëà ÿ, ÷òî àíåñòåçèîëîã ïðè èíòóáàöèè ïîâðåäèë, áîëüøå íåêîìó. Ðóãàòüñÿ íå ñòàëà, æèçíü âåäü ñïàñàëè.
Ïîñëå îïåðàöèè ñíîâà ÷óâñòâîâàëà ñåáÿ õîðîøî, èç áîëüíèöû îòïóñòèëè äàæå ïîðàíüøå. Ãðûçëà ìåíÿ ìûñëü, êàê æå òàê, ïî÷åìó ñàëüíèê êðîâèë? Íèêîãäà î òàêîì íå ñëûøàëà. Îí íàîáîðîò ñëóæèò â òîì ÷èñëå äëÿ òîãî, ÷òîáû ýòè ñàìûå êðîâîòå÷åíèÿ îñòàíàâëèâàòü. Íå çðÿ òåðçàëè ìåíÿ ñîìíåíèÿ, îé íå çðÿ. Îäíàêî æèçíü øëà ñâîèì ÷åðåäîì, ñàìî÷óâñòâèå áûëî õîðîøèì, è âñ¸ ïëîõîå ñòàëî ïîñòåïåííî çàáûâàòüñÿ.
×àñòü 3. Õâîðü íåâåäîìàÿ.
ß âûøëà íà ðàáîòó. Î áóäóùåì ïîêà íå äóìàëà, ïûòàëàñü ïåðåâàðèòü ïðîèçîøåäøåå. Ïðîø¸ë ìåñÿö.  îäèí çàìå÷àòåëüíûé ñóááîòíèé äåíü ïîøëà ÿ íà êîíôåðåíöèþ. ×óâñòâîâàëà ñåáÿ ÷åëîâåêîì ïðèâåëà ñåáÿ â ïîðÿäîê, êàáëóêè íàöåïèëà, ñèäåëà, ñëóøàëà ëåêöèþ. È âäðóã îïÿòü ðåçêèå áîëè â æèâîòå! Ñèëüíûå, àæ ïîêðûëàñü âñÿ õîëîäíûì ëèïêèì ïîòîì, ïîøåâåëèòüñÿ íå ìîãó. Ñèæó. Áîëè íå ïðîõîäÿò. Íàäî âûäâèãàòüñÿ ñ ëåêöèè. Ïîëçêîì, ÷òî ëè?  ïîëóñîãíóòîì ñîñòîÿíèè äîêîâûëÿëà äî îðãàíèçàòîðîâ. «Äåâ÷îíêè, íå ìîãó, ãîâîðþ, äî ãàðäåðîáà íå äîéäó». Ïðèíåñëè îíè ìíå ïàëüòî, ÿ íà÷àëà âûçûâàòü ñåáå òàêñè. Ñêîðóþ âûçûâàòü íå õîòåëà, î÷åíü õîòåëîñü äîìîé. Îäíà èç îðãàíèçàòîðîâ, ãëÿäÿ íà ìåíÿ, ïðåäëîæèëà îòâåçòè ìåíÿ. ß îòêàçûâàòüñÿ íå ñòàëà, ñïàñèáî åé. Äîåõàëè äî äîìà, ÿ ëåãëà, ëåæó. Áîëè íå ïðîõîäÿò. Åù¸ ëåæó, íå ïîìîãàåò. È ñíîâà íå ìîãó ïîìî÷èòüñÿ. Ýòî ñòàëî èçâåñòíûì äëÿ ìåíÿ ñèìïòîìîì êðîâè â áðþøíîé ïîëîñòè. ×óâñòâóþ çëîñòü è îò÷àÿíèå. Çâîíþ ïîäðóæêå, è ïî íàêàòàííîé ñõåìå îíà âåç¸ò ìåíÿ â òó æå ãèíåêîëîãèþ.
Òàì ìåíÿ âñòðåòèëà íîâûé âðà÷, êîñâåííî óæå ñî ìíîé çíàêîìàÿ. Ñíîâà ÓÇÈ æèäêîñòü â ìàëîì òàçó íàäî ïóíêöèþ. «ß ñ÷èòàþ, ÷òî äåëàòü ïóíêöèþ ïîä íàðêîçîì ýòî áëàæü», áåçàïåëëÿöèîííî çàÿâèëà îíà. Êàê ñêàæåòå, õîçÿèí áàðèí. Äåëàåì ïóíêöèþ, îæèäàåìî â øïðèöå ïîëó÷àåì êðîâü. «Ïî èäåå, êîíå÷íî, íàäî îïÿòü èäòè íà îïåðàöèþ. Íî ñêîëüêî ìîæíî? Äàâàé ïîïðîáóåì êîíñåðâàòèâíî». ß òîëüêî çà! Òàêîå ðåøåíèå áûëî ïðèíÿòî â èíäèâèäóàëüíîì ïîðÿäêå, ñ ó÷¸òîì âñåõ ôàêòîðîâ. «Êðîâü ÿ ñåé÷àñ óáåðó ÷åðåç Äóãëàñîâî ïðîñòðàíñòâî». Òî åñòü ïîñðåäñòâîì ïóíêöèé. Ñîïðîòèâëÿòüñÿ ñèë ó ìåíÿ íå áûëî. Çàòî êàê ÿ êðè÷àëà! Âñå ðîæåíèöû â ðîääîìå îáçàâèäîâàëèñü. Áûëî íåñêîëüêî ïðîêîëîâ, íå áóäó âðàòü, ñêîëüêî. Ïîñëå òîãî, êàê ñëåçëà ñ êðåñëà, èçâèíèëàñü ïåðåä âðà÷îì è ìåäñåñòðîé çà ñâî¸ ïîâåäåíèå. Ïîçäíåå, â ïðîöåäóðíîì êàáèíåòå, äðóãàÿ ìåäñåñòðà, ïåðåä çàáîðîì êðîâè èç âåíû ñêàçàëà ìíå: «Ñåé÷àñ áóäåò íåìíîãî áîëüíî». ß ðàçðàçèëàñü íåðâíûì ñìåõîì. Ìåäñåñòðà ïîñìîòðåëà íà ìåíÿ ïîäîçðèòåëüíî. «Êîëèòå, ãîâîðþ, áîëüíåå, ÷åì äî ýòîãî, óæå íå áóäåò».
Ïîòîì áûëî òùàòåëüíîå íàáëþäåíèå, àíàëèç êðîâè íåñêîëüêî ðàç â ñóòêè, êàïåëüíèöû ñ êðîâîîñòàíàâëèâàþùèì ïðåïàðàòîì, îáåçáîëèâàþùèå óêîëû è ñòðîãèé ïîñòåëüíûé ðåæèì. Äâèãàòüñÿ áûëî áîëüíî, òàê ÷òî ÿ è íå ïðåòåíäîâàëà. Ïîìî÷èòüñÿ ïîëó÷èëîñü ñ áîëüøèì òðóäîì, òîëüêî êîãäà íàäî ìíîé íàâèñëà óãðîçà â âèäå ïðàêòèêàíòêè ñ êàòåòåðîì.
Ãåìîãëîáèí äåðæàëñÿ íà óðîâíå, ò.å. êðîâîòå÷åíèå îñòàíîâèëîñü, ïî ÓÇÈ íîâîé æèäêîñòè íå íàáëþäàëîñü, áîëè ìåäëåííî óìåíüøàëèñü. Áåñïîêîèëî òîëüêî òî, ÷òî â ýòîò ðàç â æèâîò íèêòî íå ïîñìîòðåë, è ïðè÷èíà êðîâîòå÷åíèÿ îñòàâàëàñü íåâûÿñíåííîé. Íà÷àëè íåðâíè÷àòü ðîäñòâåííèêè è çíàêîìûå, òðåáîâàòü îò ìåíÿ äèàãíîçà. È ýòî ëîãè÷íî, òðåòèé ðàç çà ïîëòîðà ìåñÿöà âíóòðåííåå êðîâîòå÷åíèå, è òîëüêî îäèí ðàç èç òð¸õ åìó áûëî ðàöèîíàëüíîå îáúÿñíåíèå. Îäíàêî, ïî ìíåíèþ çàâåäóþùåé îòäåëåíèåì, íè÷åãî îñîáåííîãî ñî ìíîé íå ïðîèñõîäèëî.
Ñàìà æå ÿ ñòàâèëà ñåáå êó÷ó íåîáû÷àéíûõ äèàãíîçîâ: áîëåçíü Ðàíäþ-Îñëåðà (àíîìàëèÿ ñîñóäîâ), ðàçëè÷íûå êîàãóëîïàòèè (íàðóøåíèÿ ñâåðòûâàåìîñòè êðîâè), äà ÷åãî ÿ òîëüêî íå ïðèäóìûâàëà. Âñ¸-òàêè íåïîíÿòíî, êàê äàëüøå æèòü, åñëè â ëþáîé ìîìåíò ó òåáÿ ìîæåò çàêðîâèòü âíóòðè æèâîòà. Ìóæ òîæå ïåðåæèâàë, íî øóòèë, ÷òî ïîðà ïðîñòî ìîëíèþ â æèâîò âøèòü, ðàññòåãíóë ïîñìîòðåë, ðàçîáðàëñÿ çàñòåãíóë.
 îäèí ìîìåíò íà ÓÇÈ íàøëè ìíîãîêàìåðíóþ êèñòó ÿè÷íèêà. Ìî¸ ñîñòîÿíèå áûëî ðàñöåíåíî êàê ïåðåíåñåííàÿ àïîïëåêñèÿ (ïðèì.: ðàçðûâ ÿè÷íèêà ïðè îâóëÿöèè ñ êðîâîòå÷åíèåì â áðþøíóþ ïîëîñòü), à êèñòà áûëà ïðîñòî ñëåäñòâèåì.
Ìåñÿö ïîñòåëüíîãî ðåæèìà, è ÿ âûïèñàíà íà ðàáîòó. Óìåðåííûå áîëè â æèâîòå ñîõðàíÿëèñü è íåðâèðîâàëè ìåíÿ. Äåëî â òîì, ÷òî êðîâü èç ìàëîãî òàçà áûëà óäàëåíà íå ïîëíîñòüþ, è ñãóñòêó îñòàâøåéñÿ òàì êðîâè ïðåäñòîÿëî åù¸ ðàññàñûâàòüñÿ êàêîå-òî âðåìÿ. Îäíàêî ïîñëå âñåõ ïðèêëþ÷åíèé, âèäåòü ãèíåêîëîãîâ ìíå ñîâåðøåííî íå õîòåëîñü. Õîäèëà ÿ òîëüêî ïåðèîäè÷åñêè íà ÓÇÈ, ÷òîáû îòñëåæèâàòü ñèòóàöèþ. Êèñòà èñ÷åçëà, êðîâü ðàññîñàëàñü, à âîò íà îñòàâøåéñÿ òðóáå âðà÷ çàïîäîçðèë ãèäðîñàëüïèíêñ. Ýòî êîãäà èç òðóáû ïîëó÷àåòñÿ êàê áû ìåøî÷åê, à âíóòðè êîïèòñÿ æèäêîñòü. È îí òîæå ìîæåò áîëåòü. À òðóáà ïðè ýòîì âðÿä ëè áóäåò ïðîõîäèìîé.
Ïàðàëëåëüíî ïîñåòèëà ãåìàòîëîãà, ÷òîáû èñêëþ÷èòü íàðóøåíèÿ ñâåðòûâàåìîñòè êðîâè. Îí ìåíÿ îáñëåäîâàë è äàë çàêëþ÷åíèå, ÷òî ñî ñòîðîíû êðîâè ïàòîëîãèè íåò, ïðè÷èíà êðîâîòå÷åíèé ãèíåêîëîãè÷åñêàÿ.
Òåì âðåìåíåì ïðîøëî ïîëãîäà ñ ìîìåíòà ïîñëåäíåé ãîñïèòàëèçàöèè. Àëëåðãèÿ íà ãèíåêîëîãîâ ïîóòèõëà, à âîò áîëè â æèâîòå ñîõðàíÿëèñü.  ñâÿçè ñ ýòèì áûëî ïðèíÿòî ðåøåíèå ïðîäîëæàòü ýïîïåþ. Íîâàÿ ãèíåêîëîã íàïðàâèëà ìåíÿ ãèñòåðîñàëüïèíãîãðàôèþ (ÃÑÃ) ïðîâåðêà ïðîõîäèìîñòè ìàòî÷íûõ òðóá (îäíîé òðóáû â ìî¸ì ñëó÷àå). Îäíàêî äîêòîð, âûïîëíÿþùèé ÃÑÃ, âçâåñèâ âñå çà è ïðîòèâ, îòêàçàëàñü áðàòü ìåíÿ íà îáñëåäîâàíèå èç-çà âûñîêîãî ðèñêà îñëîæíåíèé. Òàêèì îáðàçîì, ìíå áûëà îäíà äîðîãà ñíîâà íà ëàïàðîñêîïè÷åñêóþ îïåðàöèþ. ×òîáû âíîâü ðåøèòüñÿ íà ýòî, ìíå ïîòðåáîâàëîñü âðåìÿ.
Ïîêàçàòü ïîëíîñòüþ
Источник
Этапы и техника остеосинтеза большеберцовой кости штифтом
а) Показания для остеосинтеза большеберцовой кости штифтом:
— Относительные показания: переломы средней трети диафиза большеберцовой кости.
— Противопоказания: переломы II и III типов, переломы у детей (повреждение зоны роста), острый или хронический остеомиелит, переломы с вовлечением суставных поверхностей большеберцовой кости.
— Альтернативные мероприятия: консервативное лечение, вытяжение, внешняя фиксация, фиксация пластинами, остеосинтез штифтом без рассверливания канала или остеосинтез с блокирующим стержнем.
б) Предоперационная подготовка. Подготовка пациента: возможна профилактическая периоперационная антибиотикотерапия.
в) Специфические риски, информированное согласие пациента:
— Инфекция (7% случаев)
— Задержка сращения/несращение (менее 5% случаев)
— Неправильное сращение
— Повреждение нервов (чаще малоберцового)
— Развитие синдрома замкнутого пространства
— Удаление фиксаторов
г) Обезболивание. Спинальное, эпидуральное или общее обезболивание.
д) Положение пациента. Лежа на спине, специальный травматологический стол, мобильный рентгеновский аппарат.
е) Доступ. Срединный разрез над сухожилием надколенника.
ж) Этапы операции:
— Расположение пациента
— Разрез кожи
— Вскрытие костномозгового канала
— Введение направляющего стержня
— Рассверливание костномозгового канала
— Установка штифта
— Ушивание кожи, установка дренажа
з) Анатомические особенности, серьезные риски, оперативные приемы:
— При пересечении связки надколенника, особенно с проксимальной стороны, не углубляйте разрез до имеющегося здесь венозного сплетения.
— Предупреждение: не допускайте перфорации полости коленного сустава шилом
— В дистальном отделе кости вводите штифт точно по средней линии, особенно в переднезадней проекции.
— Продвигайте наконечник проводника до конца костномозгового канала, расположенного сразу выше дистальной суставной поверхности большеберцовой кости.
и) Меры при специфических осложнениях. Инфицирование костномозгового канала: удалите штифт, стабилизируйте перелом наружной фиксацией, установите промывной дренаж с системой активной аспирации.
к) Послеоперационный уход после остеосинтеза большеберцовой кости штифтом:
— Медицинский уход: удалите активный дренаж на 2-ой день. Требуется тщательное послеоперационное наблюдение.
— Предупреждение: не пропустите начало развития синдрома замкнутого пространства.
— Частичная весовая нагрузка на конечность разрешается через 5 дней, полная нагрузка — через 10 дней после операции.
— Активизация: сразу же, в первые дни без нагрузки на поврежденную конечность.
— Физиотерапия: постепенное увеличение амплитуды движений в коленном и голеностопном суставах.
— Период нетрудоспособности: 6-10 недель.
л) Этапы и техника остеосинтеза большеберцовой кости штифтом:
1. Расположение пациента
2. Разрез кожи
3. Вскрытие костномозгового канала
4. Введение направляющего стержня
5. Рассверливание костномозгового канала
6. Установка штифта
7. Ушивание кожи, установка дренажа
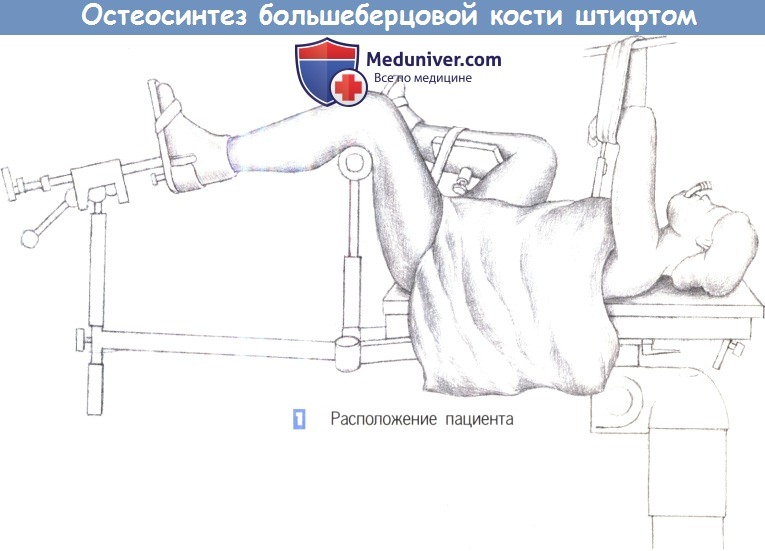
1. Расположение пациента. Пациент находится в положении лежа на спине, с подведенными под согнутые колени опорами. Нижние конечности располагаются таким образом, чтобы не затруднять репозицию и фиксацию перелома.
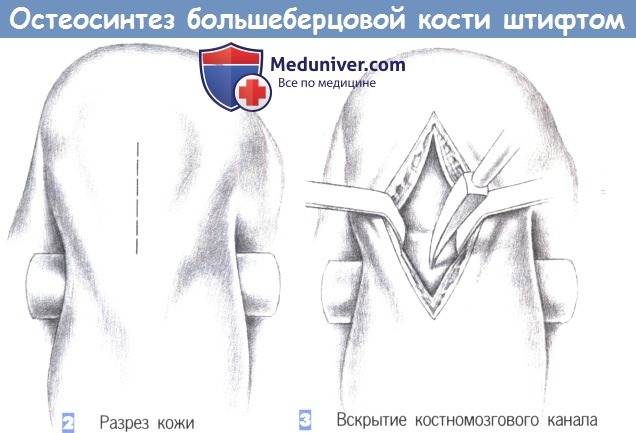
2. Разрез кожи. Кожа рассекается сразу дистальнее нижнего края надколенника, непосредственно над его сухожилием, которое разделяется по ходу волокон тупоконечными ножницами.
3. Вскрытие костномозгового канала. После продольного разделения сухожилия надколенника на две равные части они разводятся в стороны тупоконечными ретракторами. Затем полость костномозгового канала вскрывается шилом, проведенным в области бугристости большеберцовой кости.
Входное отверстие должно располагаться над расширением костномозгового канала (например, немного медиальнее бугристости большеберцовой кости) как можно проксимальнее, без повреждения передней части суставной поверхности большеберцовой кости. Вначале шило вводится под прямым углом, а затем, после прохождения через кортикальный слой, продвигается в косом направлении в полость костномозгового канала.
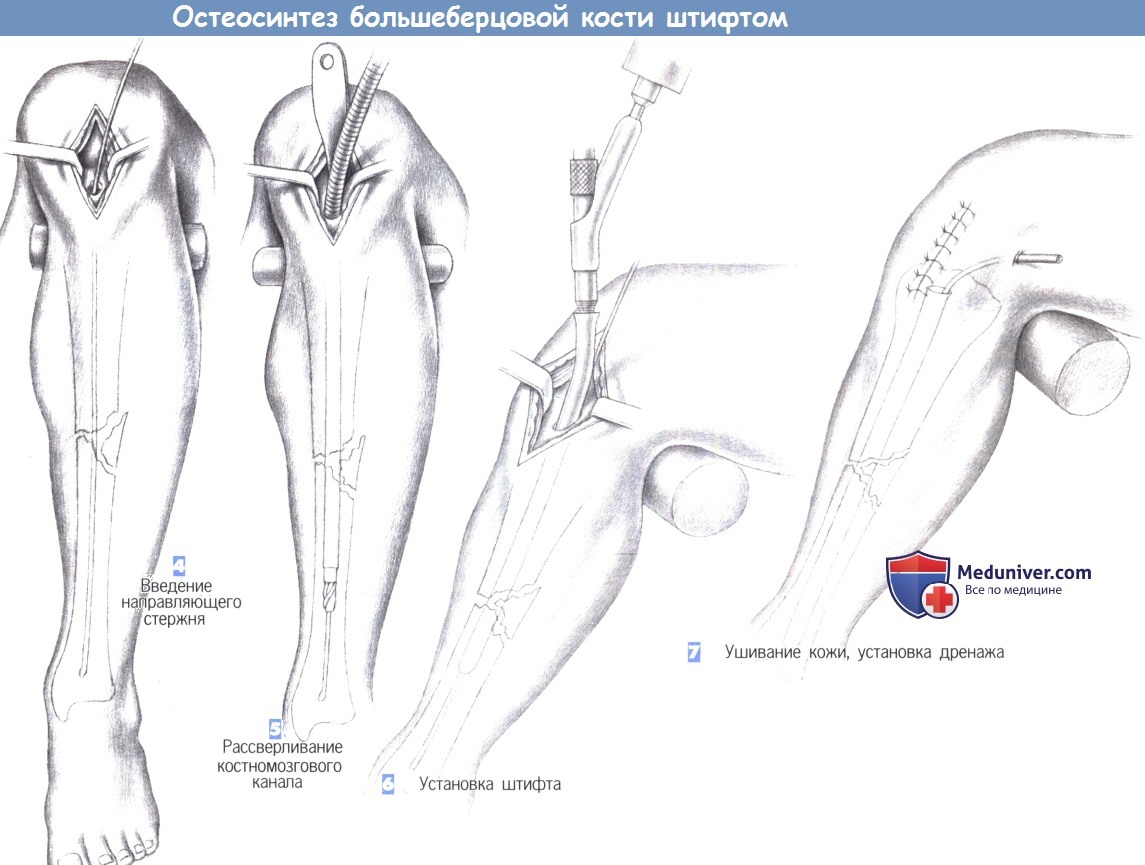
4. Введение направляющего стержня. В полость костномозгового канала вводится 3-мм гибкий стержень с шарообразным изогнутым наконечником, который продвигается в дистальном направлении до дистального эпифиза большеберцовой кости через место перелома под постоянным рентгенологическим контролем. Затем по направляющему стержню вводится гибкий шток со сверлящим наконечником, и полость канала расширяется до 8-10 мм.
5. Рассверливание костномозгового канала. Протяженность расширения полости канала зависит от места перелома. В настоящее время стремление к полной очистке полости костномозгового канала уступает место тенденции к отказу от этого этапа операции.
6. Установка штифта. После расширения полости костномозгового канала в него с помощью специального направителя устанавливается штифт. Длина штифта определяется еще до операции, а его диаметр должен соответствовать диаметру расширенного канала. Введение штифта выполняется вращательными движениями направителя и контролируется по нанесенным на штифт меткам.
Тщательный контроль продвижения штифта позволяет избежать дополнительного смещения костных фрагментов. При нестабильности перелома возможно применение дополнительной фиксации (здесь не показано).
7. Ушивание кожи, установка дренажа. В костномозговой канал может быть установлен активный дренаж. На сухожилие надколенника, подкожные ткани и кожу накладываются отдельные швы. При возникновении послеоперационного кровотечения дренаж, по крайней мере, на некоторое время, отсоединяется от аспирационной системы.
— Также рекомендуем «Этапы и техника остеосинтеза при переломах костей голени»
Оглавление темы «Техника операций при травме»:
- Техника репозиции шейки бедра динамическим бедренным винтом
- Этапы и техника остеосинтеза диафиза бедра штифтом
- Этапы и техника протезирования головки бедренной кости
- Этапы и техника остеосинтеза диафиза бедра пластиной
- Этапы и техника операции при переломе надколенника
- Этапы и техника остеосинтеза большеберцовой кости штифтом
- Этапы и техника остеосинтеза при переломах костей голени
- Этапы и техника операции при переломе медиальной лодыжки
- Этапы и техника операции при переломе латеральной лодыжки
- Этапы и техника операции при разрыве малоберцовой связки
- Этапы и техника операции при разрыве ахиллова сухожилия
Источник
15.03.2019, 21:39 | |||
| |||
Реабилитация после остеосинтеза штифтом н/3 большой берцовой кости Добрый день, |
15.03.2019, 22:15 | |||
| |||
Цитата: Сообщение от UliaP когда можно давать нагрузку на ногу, когда делать контрольный снимок, когда можно с костылей перейти на трость? Частичную можно сейчас, контрольные снимки раз в месяц достаточно, с костылей на трость по мере уменьшения хромоты — обычно месяца в 2 после операции получается. |
16.03.2019, 11:09 | |||
| |||
Спасибо за быстрый ответ. Остались еще вопросы: |
16.03.2019, 13:00 | |||
| |||
Цитата: Сообщение от UliaP Спасибо за быстрый ответ. Остались еще вопросы: 25-30%. Важнее не нагрузка, а правильная походка — шаги не приставные, а одинаковой длины. Цитата: Сообщение от UliaP Какой фактор показывает, что можно с 2-х костылей и перейти на 1 — контрольный снимок, отсутствие боли или? Способность идти без хромоты с 1 костылем. Цитата: Сообщение от UliaP По вашему опыту мой перелом по снимкам долго будет срастаться или из-за большой площади это будет происходить быстрее? Практичнее не гадать, а жить сегодняшним днем. Делать снимки раз в месяц, и все будет видно. Цитата: Сообщение от UliaP В рекомендациях мне указали , что необходимо ногу бинтовать эластичным бинтом Это профилактика тромбоза глубоких вен на период сниженной двигательной активности. Если бинтовать, то обе ноги, обычно месяц. Плюс клексан подкожно, или таблетки Прадакса или Ксарелто. |
16.03.2019, 13:49 | |||
| |||
Нагрузка 30% не приведет ли к негативным последствиям( смещение, нарушение целостности конструкции)? Опасения связаны с тем, что в выписке указано не давать нагрузку на ногу в течении 1,5 — 2 месяцев. До этого момента ( 15 дней после операции ) никакой нагрузки не давал — простопрыгал на костылях |
16.03.2019, 15:09 | |||
| |||
Цитата: Сообщение от UliaP Нагрузка 30% не приведет ли к негативным последствиям( смещение, нарушение целостности конструкции)? В ближайшие месяцы не приведет. |
18.03.2019, 01:54 | ||||
| ||||
Мне кажется, что перелом слишком низкий, стержень узковат для этого канала + фиксация фрагмента серкляжами. Все это не дает мне уверенности в том, что частичная нагрузка в 30% не расшатает стержень. К тому же, как уже неоднократно демонстрировалось в исследованиях, пациенты не могут придерживаться строго этих процентов и значительно их превышают. |
18.03.2019, 10:35 | |||
| |||
Цитата: Сообщение от kotyuk Мне кажется, что перелом слишком низкий, стержень узковат Диаметр стержня для решения о нагрузке никакой роли не играет. Здесь слабое место — дистальные винты. Их тут три, диаметр 5 мм, длины вроде правильные. Так что и бОльшая нагрузка, чем треть, не вызывает опасений. |
19.03.2019, 20:26 | |||
| |||
Сегодня 3-й день даю нагрузку. По ощущениям 5-20%. Хожу на 2 костылях, приступая на больную ногу. Нога слушается плохо. |
19.03.2019, 23:05 | |||
| |||
Вот фото, как вы говорили. |
21.03.2019, 23:35 | |||
| |||
Сегодня был у врача, продлевал больничный и сделал снимки. В связи с тем, что все вроде на своих местах, собственно вопросы |
22.03.2019, 21:32 | |||
| |||
Цитата: Сообщение от UliaP Также начал понемногу делать массаж, растягивать пальцы, катать мяч, небольшие махи и тд. Нужно восстановить амплитуду движений в голеностопном суставе. Важнее тыльное сгибание, т.е. стопу вверх. Массаж ни к чему. |
22.03.2019, 22:31 | |||
| |||
Стопа вверх — проблема… |
22.03.2019, 22:43 | |||
| |||
Цитата: Сообщение от UliaP Тянуть, стоять, может планку какую и давить потихоньку? Например, стоя на обеих ногах, сгибать колени, не отрывая пятки от пола. Или ставить передний отдел стопы на ступеньку, голень вертикально, и пяткой пытаться достать нижележащую ступеньку. Или, сидя на стуле, колени согнуть так, чтобы стопы немного были под стулом, и ставить пятки на пол. |
22.03.2019, 22:47 | |||
| |||
Ходить продолжаю с 30%? |
Источник
