Огнестрельный перелом рентген

Огнестрельные переломы. Патологические переломы
Особенности патологической анатомии огнестрельных переломов костей заключаются в неизбежном сочетании с повреждениями мягких тканей массивности и многооскольчатости поражения костного органа, инфицировании костных ран с развитием остеомиелита. В тяжелых случаях наблюдается затяжной раневой процесс в виде гнойно-резорбтивной лихорадки с возможным исходом в раневой сепсис.
Морфология огнестрельных костных переломов разной локализации неодинакова. При повреждении диафизов трубчатых костей возникает так называемый взрыв кости, при котором вследствие раздробления, растрескивания ее множественные костные осколки рассеиваются в раневом канале и далеко за его пределами.
Травма эпифизов длинных трубчатых костей вызывает их разрушение и образование крупных осколков. В более мелких эпифизах определяются дырчатые дефекты, сочетающиеся с растрескиванием губчатого вещества самих эпифизов и периферических отделов диафизов.
Огнестрельные раны плоских костей обычно имеют вид дырчатых дефектов. Как правило, при огнестрельных переломах наступает обширное размозже-ние костного мозга, резкие расстройства кровообращения в смежных с зоной повреждения отделах костно-мозговых пространств.
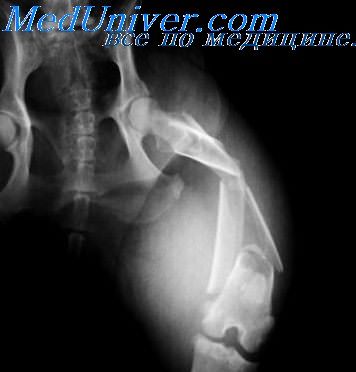
Рентгенологически огнестрельные переломы характеризуются значительными разрушениями кости, большим количеством отломков, а также наличием в ряде случаев металлических осколков. Огнестрельные переломы больших трубчатых костей имеют вид «крыльев бабочки» или звездообразный вид, а для губчатого вещества характерным является «дырчатый» перелом. Иногда разрушение кости имеет цилиндрический ход, от которого в виде радиуса идет то или иное число трещин.
Заживление огнестрельных костных ран протекает тяжелее в сравнении с другими, часто сопровождается осложнениями, среди которых на первом месте — огнестрельный остеомиелит. Регенераторный процесс сопровождается резкими дистрофическими и атрофическими изменениями в отломках костей, длительным течением, обострением воспалительной реакции, секвестрацией — отхождением через раневой канал осколков мертвой ткани.
Общие закономерности репаративного процесса и реактивные изменения в поврежденной костной ткани во многом сходны с закономерностями и изменениями травм костной ткани неогнестрельного происхождения.
Патологические переломы — сборная многочисленная группа переломов, возникающих вторично. Она характеризуется нарушением целости измененной предшествующим патологическим процессом кости. Патологические переломы встречаются как при генерализованных, системных заболеваниях скелета, так и при местных патологических изменениях. Рентгенологически они имеют характер поперечных трещин, чаще появляющихся там, где налицо наибольшее разрушение кости, резко выраженный остеопороз или другие изменения, уменьшающие прочность кости. Часто при этих переломах встречаются вклинения отломков, из-за чего на рентгенограмме трудно представить себе размеры разрушения кости.
Компрессионный перелом позвонка характеризуется уплощением его за счет вдавления любой из пластинок, клиновидность наступает позднее вследствие разрушения передней поверхности. Контур кариозной полости, симулирующий грыжу диска, размыт. Межпозвонковая щель сужена. На томограммах — типичная каверна, иногда с секвестром. Паравертебральные ткани уплотнены, с течением времени уплотнение всегда нарастает, а деструкция в позвонке увеличивается, наступает контактное разрушение соседнего позвонка.
Особенности заживления патологических переломов определяются характером основного процесса, при котором возник перелом, а также его локализацией.
— Также рекомендуем «Патологическое заживление переломов. Ложный сустав — псевдоартроз»
Оглавление темы «Переломы костей. Рентгенологические признаки переломов»:
1. Дистальная и проксимальная эктромелии. Патология пальцев и конечностей
2. Нарушение количества пальцев. Расщепление кисти и синдактилия
3. Симфалангия и патология стопы. Множественные пороки скелета
4. Травмы скелета. Переломы костей скелета
5. Переломы трубчатых костей. Возрастные особенности переломов
6. Вторичное заживление костей. Осложненные переломы
7. Огнестрельные переломы. Патологические переломы
8. Патологическое заживление переломов. Ложный сустав — псевдоартроз
9. Переломы пояса верхней конечности. Переломы костей верхних конечностей
10. Переломы костей таза и тазобедренного сустава. Переломы бедра, костей коленного сустава
Источник
 11.01.2016
11.01.2016
Особенности хирургического лечения огнестрельных переломов плечевой кости
Лечение боевых повреждений плечевой кости является сложной хирургической проблемой,так как наряду с общими для огнестрельных переломов закономерностями клинического течения отмечается чрезвычайная сложность данных ранений, высокая частота повреждений сосудов и нервов, обширность дефектов плечевой кости и мягких тканей, высокая частота
гнойно-некротических осложнений.
Лечение боевых повреждений плечевой кости является сложной хирургической проблемой,так как наряду с общими для огнестрельных переломов закономерностями клинического течения отмечается чрезвычайная сложность данных ранений, высокая частота повреждений сосудов и нервов, обширность дефектов плечевой кости и мягких тканей, высокая частота
гнойно-некротических осложнений .
Проведен морфологический и рентгенологический анализ лечения и исходов лечения у 123 раненых с огнестрельными переломами плечевой кости, находившихся на лечении в Главном военном клиническом госпитале им. Н.Н. Бурденко.
По виду ранящего снаряда преобладали пулевые ранения — 68,3%, 23,5% составили осколочные, 4,9% — осколочно-взрывные, 7,3% -взрывные. По локализации наиболее многочисленными являлись переломы в средней трети
плечевой кости — 62,6%,в то время как повреждения нижней трети составили 20,4%, в верхней трети -17,0%.
По степени разрушения плечевой кости раненые распределились следующими образом:34,1% переломов были оскольчатыми, 29,3% -многооскольчатыми, 14,7% составили первичные дефекты плечевой кости протяженностью
до 20 см, 21,9% не сопровождались обширными разрушениями костной ткани. В 55,3% огнестрельных переломов имели место обширные повреждения мягких тканей плеча. Характерной отличительной особенностью современных
ранений плеча являются сопутствующие переломам повреждения магистральных сосудов и нервов. Ранения плечевой артерии достигали 8,1%. Статистический анализ выявил преобладание ранений лучевого нерва — 22,3%, в то время как повреждения локтевого нерва составили 5,7%, срединного — 3,2%,двух и более нервов -4,3%.
31% всех поступивших имели сочетанные и множественные повреждения, что не могло не повлиять на хирургическую тактику и результаты лечения.
Исследования подтвердили, что единственным эффективным методом лечения огнестрельных переломов плечевой кости является первичная хирургическая обработка , от качества и полноты которой зависит дальнейшая судьба раненого. На этапе квалифицированной помощи первичная хирургическая обработка проведена у 43% раненых с огнестрельными переломами плечевой кости. У 3% первичная хирургическая обработка не проводилась.
Проведение первичной хирургической обработки требует неукоснительного и скрупулезного соблюдения основополагающих принципов,от которых в большой степени зависит окончательный результат лечения. Прежде всего, первичная хирургическая обработка должна проводиться только после выведения раненого из шока, адекватного восполнения кровопотери и коррекции циркуляторных и метаболических нарушений. До этого может быть выполнена
только остановка наружного кровотечения любыми простейшими и малотравматичными способами.
В отличие от первичной хирургической обработки при массовом одномоментном поступлении значительного количества раненых, данное вмешательство в локальных военных конфликтах направлено не только на спасение жизни и предотвращение инфекционных осложнений, но и на восстановление полноценной функции и создании условий для последующих реконструктивных вмешательств. В этих условиях первичная хирургическая обработка на этапе
специализированной медицинской помощи должна являться сложным реконструктивно- восстановительным вмешательством, основными элементами которого при огнестрельных переломах плечевой кости должны быть: рациональный доступ, ревизия поврежденных анатомических структур, иссечение только явно нежизнеспособных тканей, фасциотомия всех фасциальных пространств плеча, восстановление целостности магистральных сосудисто-
нервных пучков, проточно-аспирационное дренирование и эффективная иммобилизация отломков гипсовой повязкой.
Опыт лечения огнестрельных переломов плечевой кости свидетельствует о необходимости максимально бережного отношения к костным тканям, так как излишний радикализм приводит к формированию костных дефектов, требующих чрезвычайно длительного лечения и в конечном счете приводящих к неблагоприятным функциональным результатам. Первичный внеочаговый остеосинтез должен применяться по строгим показаниям: при ранениях, сопровождающихся обширными повреждениями мягких тканей плеча, многооскольчатых переломах и костных дефектах, при одновременном восстановлении магистральных сосудов и нервов подготовленными специалистами, при наличии соответствующих сил и средств медицинской службы.
Однако, как показывает опыт, даже в локальных военных конфликтах, сложные условия медико-тактической обстановки, отсутствие необходимого количества квалифицированных травматологов и оснащения, тяжелое общее состояние
раненых, далеко не всегда позволяет выполнить исчерпывающее первично-реконструктивное вмешательство. В этих случаях, после восполнения кровопотери, выведения из шока, оказания квалифицированной хирургической помощи, временного сосудистого протезирования,дренирования и адекватной иммобилизации,раненые эвакуируются на этап специализированной помощи, где при наличии опытных специалистов и необходимых сил и средств, осуществляется как одномоментное реконструктивное лечение, так и многоэтапное. В 64,2% раненые из рассматриваемой группы подвергались повторной хирургической обработке, целью которой было исправление дефектов, допущенных на предыдущих этапах.
Серьезной хирургической проблемой является лечение повреждений магистральных сосудов и нервов при ранениях плеча. Принципиальным является положение о том, что следует стремиться к максимально полному восстановлению
всех поврежденных сосудов и нервов, что способствует значительному улучшению течения раневого процесса и существенно увеличивает шансы раненого на благоприятный результат лечения. При этом следует применять все
имеющиеся в арсенале современной хирургии методы, включая первичный шов магистральных нервов плеча, первичный шов и аутовенозную пластику плечевой артерии и т.д. Транспозиция и шов нервных стволов плеча выполнялись в 94% случаев, что составило 29,3% от всех раненых, шов плечевой артерии в 2,5%, причем данные оперативные вмешательства выполнялись независимо от сроков, прошедших после ранения.
Среди применявшихся хирургических методов лечения раненых с огнестрельными переломами плечевой кости следует отметить широкое применение различных видов свободной и несвободной костной пластики, а также их сочетания друг с другом, которые использовались в программе комплексного реконструктивного лечения огнестрельных переломов плечевой кости в 60,2% случаев, как правило, при пост-огнестрельных дефектах плечевой кости, ложных суставах и замедленной консолидации. Свободный костный аутотрансплантат, как правило,сочетался с аутоостеопластикой по методике Илизарова.
Для замещения обширных дефектов мягких тканей плеча в 35% случаев применялись различные виды свободной и несвободной кожной пластики, в том числе филатовским стеблем и итальянской пластикой.Во всех случаях целесообразно закрытие ран с помощью полнослойных лоскутов, что создает наилучшие условия для неосложненного течения раневого процесса и хороших функциональных результатов.
Огнестрельные дефекты сочленяющихся поверхностей плечевой кости одинаково часто являлись как первичными, так и ятрогенными,вследствие грубой излишне радикальной хирургической обработки. Подобные дефекты потребовали проведения чрезвычайно сложного многоэтапного хирургического лечения, включающего в себя в ряде случаев эндопротезирование. В шести случаях выполнено эндопротезирование локтевого сустава и в четырех -плечевого.
Как уже подчеркивалось ранее, одним из основных видов лечебной иммобилизации при огнестрельных переломах плечевой кости была и остается глухая гипсовая повязка, которая с успехом применялась в 44,7% до окончательной
консолидации отломков. В 54,6% выполнялся внеочаговый остеосинтез, как по первичным показаниям (1,5%), так и в ходе последующего лечения (53,1%). Применение внутреннего остеосинтеза проводилось у одного раненого на предыдущем этапе и оказалось неудачным, вследствие развития остеомиелита плечевой кости.
Тяжесть огнестрельных переломов плечевой кости и сопутствующих повреждений в 62,4% случаев обусловили осложненный характер их клинического течения. Нагноение мягких тканей отмечалось в 18,7%, огнестрельный остеомиелит — в 13,8%, ложные суставы плечевой кости -в 15,4%. У 14,5% раненых отмечено сочетание вышеуказанных осложнений. Использование вышеизложенных тактических подходов, сочетающих максимально бережное отношение к
поврежденным тканям со стремлением к полному восстановлению поврежденных анатомических структур плеча, позволило добиться возвращения в строй 49,6% раненых.
Таким образом, хирургическое лечение современных огнестрельных переломов плечевой кости является сложной многоплановой клинической проблемой, требующей для своего решения преемственности в действиях хирургов всех
уровней, единого понимания всеми звеньями медицинской службы военно-полевой хирургической доктрины, заключающейся в использовании современных щадящих органосохраняющих первично-реконструктивных методов лечения, применяемых в специализированном лечебном учреждении при наличии квалифицированных кадров и соответствующих сил и средств.
Теги: ранение, плечо, кость
234567
Начало активности (дата): 11.01.2016 16:18:00
234567
Кем создан (ID): 645
234567
Ключевые слова:
огнестрельный перелом, плечевая кость, лечение
12354567899
Источник
КТ и МРТ диагностика перелома черепа
Общая характеристика
Перелом черепа — нарушением целостности кости травматического повреждения

Рис.1 Линейный перелом чешуи затылочной кости слева (стрелка).

Рис.2 Линейный перелом правой затылочной кости с небольшим смещением и плащевидной субдуральной гематомы(стрелка).
Перелом свода черепа
Симптом “молнии” характерен для перелома свода черепа (две белые стрелка рис.3), сопутствующий отек мягких тканей и гематома мягких тканей (стрелка рис.3а). Линия перелома может раздваиваться, но не имеет ветвления в отличии от борозд артерий, древовидно ветвящихся и сужающихся вверх (рис.4). “Ступенька” в месте расхождения отломков при вдавленном переломе (стрелки рис.3в).

Рис.3 Перелом затылочной кости справа (стрелка). Симптом «молнии» при линейном переломе затылочной кости срединно (стрелки). Вдавленный множественный перелом левой височной кости (стрелки).

Рис.4 Перелом чешуи затылочной кости, перелом основания затылочной кости и перелом через верхушку пирамиды правой височной кости (стрелки). Линейный перелом правой височной с переходом на правую половину лобной кости. Линейный перелом правой височной кости с наличием субарахноидального кровоизлияния (стрелки).
Перелом основания черепа
Перелом основания черепа чаще является продолжением линии перелома свода (стрелка рис.5), показано распространение на пирамиду височной кости (головка стрелки рис.5). На рис прохождение линии перелома по чешуе левой затылочной кости с распространением на мыщелок(белые стрелки на рис.5).

Рис.5

Рис.6 Линейный перелом правой височной кости на МРТ и на КТ, а так же наличие горизонтального уровня крови в левой половине пазухи основной кости (жёлтые стрелки).
Травматическое кровоизлияние в ячейки височной кости (стрелка рис.7б), причиной которой стал линейный перелом височной кости, распространяющийся по чешуе височной кости на основание черепа. Перелом основания черепа, проходящий через клиновидную кость может привести к повреждению костных сосудов или пещеристого синуса, с кровоизлиянием в полость ее пазухи (стрелки рис.7а). Переломы основания черепа могут острыми краями травмировать глазодвигательные нервы и являться причиной расходящегося косоглазия (рис.7а), однако причиной подобного расстройства так же может являться повреждение среднего мозга.

Рис.7 Перелом височной кости с кровоизлиянием в воздухоносные ячейки и перелом основания черепа с кровоизлиянием в полость пазухи основной кости.
Виды переломов мозгового черепа
- Линейный перелом

Рис.8 Общий вид линейного множественного перелома правой затылочной кости и правой височной кости на КТ в обработке SSD. Линейный протяжённый перелом правой затылочной кости на 3D реформате (стрелка). Линейный перелом правой височной кости на МРТ с подапоневротической гематомой (стрелка).

Рис.9 Линейный протяжённый перелом правой височной кости на КТ в обработке SSD и VRT. Вертикальный протяжённый перелом чешуи лобной кости, слепо заканчивающийся в области глабеллы (реконструкция выполнена с изображений с толстым срезом — обуславливает наличие ступенчатых артефактов на VRT).
Огнестрельный перелом
Последствие оскольчатого ранения с образованием костного детрита в левой лобной области (белая стрелка рис.10) и глиоза на протяжении слепого раневого канала в левой лобной области и базальных ядрах слева (белые стрелки рис.10). Металлический осколок (жёлтые стрелки рис.10) в левой затылочной доле с типичными признаками звездчатых артефактов и артефактов выпадения сигнала в непосредственной его близости.

Рис.10
Вдавленный импрессионный перелом
Перелом конусовидной формы с погружением отломков в полость черепа, возникает при ударе орудием с угловой травмирующей поверхностью.

Рис.11 Вдавленный оскольчатый перелом правой теменной кости с вхождением отломков в полость черепа, размозжением мозгового вещества в окрестностях перелома, пневмоцефалии, рваной раной мягких тканей, представленный на аксиальных срезах в мозговом и костном окнах, а так же на реконструкции в сагиттальной, фронтальной плоскостях и VRT.
Вдавленный депрессионный перелом
Перелом с равномерным погружением костного фрагмента в полость черепа, возникает при ударе орудием с широкой травмирующей поверхностью. Необходимо указывать глубину вдавления отломка, если она больше ½ ширины диплоэ — необходимо оперативное лечение с элевацией отломка.

Рис.12 Вдавленный перелом с широким плато, входящий в полость черепа более чем на половину толщины диплоэ всей поверхностью вдавления, представленный на аксиальной и фронтальной плоскостях, а так же перелом чешуи в основании затылочной кости у большого затылочного отверстия на SDD, 3D (VRT).
Дырчатый перелом (перфорационный перелом)
Костный дефект, возникающий при ранении острым предметом (нож, отвертка и др.), сопровождается появлением травматических внутримозговых гематом (белая стрелка рис.13),а так же внутримозговая травматическая гематома правой височной доли (жёлтая стрелка на рис.13). Имеется явно заметный дефект в правой височной кости в виде неправильного отверстия от травмирующего предмета на реконструкции в 3D.

Рис.13
Оскольчатый перелом
Следствие тяжелой ЧМТ (падение с большой высоты или ДТП), характеризуется большим числом линий перелома и костных отломков, а так же тяжелыми повреждениями головного мозга, в данном примере САК и пневмоцефалия (рис.14а). На рис.15 показано последствие оскольчатого перелома (линии перелома отмечены стрелками, в лобных долях имеется отложение метгемоглобина по коре — последствие САК (головки стрелок на рис.15) и костные дефекты в височных областях с обеих сторон от костно-резекционной трепанации черепа.

Рис.14

Рис.15
“Лопнутый” перелом
Лопнутый перелом — следствие сдавления, превышающего упругость костей с образованием радиально расходящихся линий перелома (головки стрелок рис.17), а так же возможно образованием эпидуральных гематом (головки стрелок на рис.16 и рис.17), подапоневротических кровоизлияний (стрелки рис.16) и переход перелома на швы с их расхождением (переход на венечный шов слева на VRT на рис.16 и сагиттальный шов на VRT на рис.17).

Рис.16

Рис.17
Перелом по типу «тенисного мяча» или «целлулоидного мячика»
Перелом «тенисного мяча» — характерен для детского возраста, при сохраняющейся мягкости костной ткани и сопровождается равномерной полусферической деформацией со вдавлением.

Травматическое расхождение черепного шва
Расхождение шва происходит при значительной силе удара и часто оказывается продолжением линии перелома, выходящей на шов. Признаки расхождения шва — ступенеобразная деформация в месте шва (головки стрелок рис.18) или его расширение (головки стрелок на рис.19). Расхождение шва может сопровождаться образованием эпидуральных гематом и сочетаться с противоударными контузионными очагами (стрелки рис.18).

Рис.18

Рис.19
Изменения в динамике
На рис. 20а свежий перелом чешуи затылочной кости, стрелка на рис. 20б тот же перелом спустя ½ года. Регрессировала подапоневротическая гематома над переломом, а диплоэ по краям от перелома склерозировано, однако костной консолидации нет. На рис. 20в имеется костный гиперостоз на внутренней поверхности диплоэ под местом перелома (жёлтая стрелка) — это костное сращение, формирующееся спустя годы, чаще наступает у детей, реже у взрослых. Если под местом перелома в головном мозге развиваются глиозные изменения, приводящие к расширению ликворных кист, то кости могут раздвигаться и перелом называется “растущим” (такие же изменения происходят при формировании ликворной полости — кисты и повышения внутричерепного давления).

Рис.20 Фиброзное сращение с отсутствием костной мозолин и костная консолидация на КТ.
Дифференциальный диагноз
Борозда оболочечной (менингиальной) артерии и эмиссарные вены диплоэ

Рис.21
На рис.21 борозда средней оболочечной артерии симулирует перелом, но в отличии от линейного перелома имеет бифуркацию (жёлтая стрелка).
На рис.21 наружную пластинку и толщу диплоэ пронизывает эмиссарная вена, отличающаяся от перелома конусовидным углублением на поверхности и слоем кортикальной кости по краю (белая стрелка). Каналы диплоических вен на рис.21в симметричны и имеют дихотомическое ветвление.
Клиновидно-затылочный синхондроз

Рис.22
На рис.22(стрелки) отмечен каменисто-затылочный синхондроз, который не является переломом и срастается к 15-18 годам.
Черепные швы и метопический шов

Рис.23 Симметричные и тонкие клиновидно-чашуйчатые швы (головки стрелок на рис.23а) могут симулировать перелом основания, но они симметричны и имеют типичную анатомическую локализацию, при этом заметьте перелом затылочной кости и латеральной стенки левой глазницы (стрелки рис.23а). Вариантом строения лобной кости может быть отсутствие слияние ее в процессе формирования и сохранение метопического шва (рис.23б), который следует отличать от перелома (рис.23в)

Рис.24 Эмиссарная вена и перелом затылочной кости (24а). Эмиссарная вена на фронтальном и сагиттальном реформате (24б) и головки стрелок, указывающие на артефакты «ступенек» при реконструкции аксиальных срезов в процессе получения которых пациент двигался.
Сопутствующие изменения и косвенные признаки
Оболочечные кровоизлияния

Рис.25 Эпидуральная гематома инфратенториально в левой затылочной области на КТ и на МРТ(головки стрелок) и линия перелома (жёлтая стрелка на МРТ).
Линейный перелом чешуи затылочной кости слева (стрелка на рис.25) с повреждением диплоического сосуда и образованием эпидуральной гематомы в области левой гемисферы мозжечка (головки стрелок на рис.25).
Ушиб головного мозга (контузионные очаги)
Перелом черепа может сопровождаться ушибами головного мозга. Контузионные очаги III типа в левой лобной доле и на полюсе правой височной доли (головки стрелки рис.26а и стрелки на рис.26в). Линия перелома черепа (головка стрелки рис.26в) расположена напротив ушибов головного мозга по направлению вектора удара (пунктирная стрелка, рис.26б).

Рис.26
Субапоневротическая гематома. Кровоизлияние в ячейки. Пневмоцефалия

Рис.27
Перелом правой височной кости с образованием субдуральной гематомы (стрелка рис.27а) и субапоневротической гематомы в левой височной области (головки стрелки рис.27а). Понижение пневматизации воздухоносных ячеек височной кости за счет ее перелома и кровоизлияния (головка стрелки, рис.27б). Воздух в полости черепа (головка стрелки рис.27в) на участке размножению мозга непосредственно под областью импрессионного перелома черепа с повреждением покровных мягких тканей и твердой мозговой оболочки (проникающее ранение с появлением интракраниального воздуха).
Лечение переломов мозгового черепа

Рис.28 Костное вдавление в теменной кости справа с погружением отломка в полость черепа на 1/2 толщины диплоэ на рекострукции в сагиттальной, фронтальной плоскостях и на VRT.

Рис.29 Следы обширной костно-резекционной трепанации черепа в правой височной области — экстренная краниотомия по поводу удаления эпидуральной гаматомы, вызванной переломом черепа.

Рис.30 Пластика обширного дефекта свода черепа в левой лобно-височной области титановой сеткой на Т1 и Т2 (стрелки).
Автор: врач-рентгенолог, к.м.н. Власов Евгений Александрович
Полная или частичная перепечатка данной статьи, разрешается при установке активной гиперссылки на первоисточник
Похожие статьи
Источник
