Неправильно сросшийся перелом луча
содержание ..
50
51
52
53
54
55
56
57
58
59 60
..
Неправильно сращенные и несращенные переломы лучевой кости в типичном
месте
Застарелые, неправильно сращенные и несращенные переломы лучевой кости в
типичном месте со смещениями, подвывихами и деформациями нижнего конца
предплечья нарушают функцию кисти в лучезапястном суставе и в некоторой
степени пронацию предплечья. Деформация в области лучезапястного сустава
вызывает косметический дефект и является источником скорее моральных,
чем физических, страданий женщин молодого, среднего, а иногда и пожилого
возраста.
В застарелых случаях в сроки до 2-4 нед, а иногда в более поздние,
удается произвести вправление обычными приемами – ручным способом с
применением некоторого насилия. В более тяжелых случаях вправлению может
препятствовать сместившийся нижний конец локтевой кости, расположенный
(против нормы) на одном уровне (а чаще ниже суставной поверхности) с
укоротившейся лучевой костью. В этих случаях резекция нижнего конца
локтевой кости на протяжении 2-3 см значительно облегчает вправление.
Если же оно не удается, небольшая операция — резекция нижнего конца
локтевой кости – не только дает косметическое улучшение и сглаживает
деформацию, но и улучшает функцию в лучезапястном суставе, уменьшает
боли.
Неправильное сращение переломов лучевой кости в типичном месте
наблюдается часто. В зависимости от характера смещения дистального конца
лучевой кости отмечается большая или меньшая деформация и ограничение
функции лучезапястного сустава.
Основными причинами неправильного сращения и деформаций являются: 1)
плохая и недостаточная репозиция; 2) повторное смещение отломков в
гипсовой повязке после уменьшения отека; 3) сильное раздробление
эпифиза; даже после хорошего вправления отломки в таких случаях нередко
вновь смещаются и при поврежденной суставной поверхности лучевой кости
нарушается конгруэнтность сустава; 4) большая компрессия эпиметафиза
лучевой кости, которая обычно наблюдается при переломах у пожилых людей;
вследствие разминания губчатой кости сращение происходит с укорочением
лучевой кости и, таким образом, выпячивающаяся головка локтевой кости
располагается дистальнее суставной поверхности лучевой кости;
лучезапястный сустав расширен; 5) полный разрыв связок нижнего
лучелоктевого сустава и вследствие этого смещение дистального конца
локтевой кости; 6) слишком раннее снятие гипсовой лонгеты и применение
лечебной гимнастики (до сращения перелома); это может привести к
повторному смещению отломков и деформации.
Имеется большая градация деформаций, дисфункций и косметических
нарушений. В связи с этим следует различать случаи, в которых нужно
применить хирургические способы. Если деформация не выражена и не
вызывает сколько-нибудь значительных
нарушений функций, операция не показана. Даже при значительных
деформациях под влиянием лечебной гимнастики, массажа и физиотерапии
часто восстанавливается вполне удовлетворительная функция кисти.
Оперативное вмешательство показано при значительной деформации,
нарушении конгруэнтности и функции лучезапястного сустава и при
посттравматическом деформирующем артрозе, которые часто являются
причиной болей в лучезапястном суставе.
У молодых людей, особенно у женщин, при деформации даже без значительных
нарушений функций часто возникает необходимость в оперативном
исправлении косметического дефекта. Если деформации сопровождаются
остеопорозом Зудека, операция не должна предприниматься до тех пор, пока
признаки этого синдрома нарастают, остаются стабильными или продолжают
уменьшаться. Иначе говоря, операция по поводу деформации возможна лишь
после полной ликвидации синдрома острого болезненного
посттравматического остеопороза.
В большинстве случаев оперативное вмешательство приводит к улучшению как
внешнего вида, так и функции лучезапястного сустава. Выбор оперативного
вмешательства зависит от характера деформации и степени нарушения
функции сустава.
Часто при неправильно сросшихся переломах предплечья в типичном
месте со значительной деформацией, выпиранием нижнего конца локтевой
кости, который расположен дистальнее суставной поверхности лучевой
кости, функция лучезапястного сустава может быть значительно
ограничена. В этих случаях небольшая операция – косая резекция на
протяжении 2-3 см дистального конца локтевой кости, в определенной
степени блокирующего движения в лучезапястном суставе, не только
уменьшает деформацию и сглаживает косметическое нарушение, но и
улучшает функцию сустава и уменьшает боли. После поднадкостничного
удаления конца локтевой кости необходимо сшить края периоста и таким
образом соединить конец резецированной локтевой кости с lig.
collateral carpi ulnare (рис. 81). После операции накладывают
гипсовую лонгету от локтя до головок пястных костей на 10-12 дней.
Затем назначают лечебную гимнастику и тепловые процедуры.Простая корригирующая остеотомия показана при угловых искривлениях
оси лучевой кости, если длина этой кости и артикулирующая
поверхность сохранены. После остеотомии отломки соединяют с помощью
спицы толщиной 2-3 мм, которая проводится через оба отломка и
фиксирует их в правильном положении. Один конец спицы выводят над
поверхностью кожи. Если между отломками образовалась щель, ее
заполняют губчатой костью, взятой из крыла подвздошной кости, или
гомокостью. После операции накладывают гипсовую повязку от локтевого
сустава до головок пястных костей. Спицу удаляют через 4-6 нед, а
гипсовую повязку — через 8 нед после операции.Если лучевая кость укорочена, показана простая корригирующая
остеотомия лучевой кости с резекцией дистального конца локтевой
кости. Отломки лучевой кости фиксируют так же, как было указано
выше, а резецированную часть локтевой кости используют как
аутотрансплантат. В ряде случаев удлинить лучевую кость после
остеотомии можно за счет пересадки костного аутотрансплантата,
взятого с наружной части дистального конца локтевой кости по
Кемпбеллу.В некоторых случаях при тяжелых деформациях с разрушением
радиоульнарной суставной поверхности, деформирующем артрозе,
нарушении функции и болях возникает вопрос об артродезе
лучезапястного сустава; при этом в ряде случаев производится также
резекция дистального конца локтевой кости.Раздробленные переломы эпифизарной области с повреждением ростковой
зоны у детей могут вызвать преждевременное прекращение роста лучевой
кости; степень нарушения роста и возникающую вследствие этого
деформацию трудно предсказать. Переломы лучевого эпифиза с
подозрением на повреждение ростковой зоны следует контролировать
каждые 6-12 мес, чтобы определить судьбу росткового хряща. Умаленьких детей несоответствие роста лучевой кости может потребовать
резекции дистального локтевого росткового хряща. Этого не следует
делать у детей в возрасте, в котором приближается фаза окостенения
эпифиза лучевой кости. В таких случаях целесообразнее произвести
поднадкостничную резекцию 2-3 см локтевой кости выше росткового
хряща дистального конца локтевой кости и затем соединить дистальный
и проксимальный отломки при помощи шва или винта.Рис. 81. Резекция дистального конца локтевой кости при неправильно
сросшемся переломе в типичном месте.Несращение дистального конца лучевой кости — редкое осложнение. В
этих случаях, как правило, имеется укорочение лучевой кости.
Производят резекцию дистального конца локтевой кости на протяжении
2-3 см, сопоставление отломков лучевой кости, фиксацию их
посредством спицы, один конец которой выводят над кожей, и костную
трансплантацию губчатыми костными пластинками. Спицу удаляют через 6
нед, а гипсовую повязку – через 8-10 нед.Пятнистый посттравматический остеопороз и другие осложнения
Пятнистый посттравматический остеопороз, или так называемая острая
трофоневротическая костная атрофия Зудека, или острый болезненный
остеопороз, — нередкое осложнение после переломов предплечья в
типичном месте. Патогенез этого осложнения полностью не выяснен,
вероятнее всего, в основе лежат сосудистые и нейротрофические
нарушения. Болезнь характеризуется развитием значительного отека и
напряжением в мягких тканях кисти и пальцев. Отмечаются
циркуляторные нарушения в мягких тканях и костях. Кожа приобретает
пурпурный цвет со стеклянным блеском, на ощупь она холодная. Пальцы
отечны, выпрямлены, движения в пальцевых суставах почти полностью
отсутствуют, в пястно-фаланговых – весьма ограничены, в
лучезапястном суставе также ограничены. Всякая попытка активных или
особенно пассивных движенийвызывает сильную, подчас мучительную боль. Нередко больные
вследствие вынужденного фиксированного положения руки испытывают
также боли в локтевом и плечевом суставах. Процесс длительный,
продолжается несколько месяцев.На рентгенограммах отмечается пятнистый остеопороз, захватывающий
нижнюю часть лучевой и локтевой костей, запястные и пястные кости,
фаланги пальцев.Хотя травматический остеопороз встречается и у молодых, однако у
пожилых людей это осложнение наблюдается чаще и протекает более
тяжело и продолжительно. Движения пальцев у них восстанавливаются
медленнее и труднее, чем у молодых. Наряду с тяжелыми формами
посттравматического остеопороза отмечаются менее выраженные формы,
при которых восстановление происходит легче и быстрее. Обычно при
тяжелых формах боль начинает стихать через 2-3 мес после, казалось,
почти застывшего состояния; в течение многих месяцев продолжает
улучшаться состояние руки, уменьшается отек и восстанавливается
функция пальцев, хотя в некоторых случаях ограничение ее все же
остается.Лечение заключается в футлярной блокаде выше места поражения 80 мл
0,25% раствора новокаина, назначении анальгетиков, массажа, теплых
ванночек и, самое важное, в побуждении к активным и пассивным
движениям в течение длительного времени, пока не наступит
выздоровление.Неврит срединного нерва, описанный Г. И. Турнером (1926), может
возникнуть в результате ушиба нерва в момент травмы или сдавления
рубцовой тканью или костью в том месте, где нерв проходит на
ладонной поверхности в запястном канале под ладонной и поперечной
запястными связками. Клиническая картина характеризуется постоянной
болью с атрофией мышц тенара и межпястных промежутков. Это
осложнение иногда может потребовать сравнительно небольшого
хирургического вмешательства, заключающегося в освобождении
срединного нерва. Синдром сдавления срединного нерва не следует
смешивать с синдромом травматического остеопороза.Разрыв сухожилия длинного разгибателя I пальца — осложнение, которое
наблюдается в более позднем периоде после травмы. Разрыв этого
сухожилия происходит под влиянием постоянного трения над костным
выступом, образовавшимся в результате смещения дистального отломка
лучевой кости в тыльную и лучевую стороны. Лечение состоит в
сшивании сухожилия и перемещении его за пределы поврежденной
бороздки лучевой кости или в выравнивании этой бороздки.
содержание ..
50
51
52
53
54
55
56
57
58
59 60
..
Источник
Перелом лучевой кости — это самый частый перелом у человека, составляющий 25% от всех переломов костей конечностей. Дистальный метаэпифиз – это нижний конец лучевой кости, расположенный рядом с кистью.
Перелом «луча в типичном месте» обычно возникает при прямом падении на вытянутую руку. Помимо резкой боли в руке, может появиться штыкообразная деформация, изменение положения кисти. В процесс перелома бывают вовлечены нервы и сосуды запястья, которые могут быть зажаты отломками, что проявляется онемением в пальцах, похолоданием кисти.
Для уточнения характера перелома и выбора дальнейшей тактики лечения используется рентгенография, в ряде случаев – компьютерная томография. Иногда требуется УЗИ кистевого (лучезапястного) сустава.
Поскольку лучевая кость примыкает к кисти, очень важно восстановить анатомию и объем движений в суставе, чтобы в дальнейшем избежать проблем с ним. Раньше такие переломы лечили только консервативно, в гипсовой повязке, но часто отломки смещались, кость срасталась неправильно, что в дальнейшем сказывалось на функции конечности — рука не сгибалась и/или не разгибалась до конца – формировалась тугоподвижность сустава (контрактура), оставался болевой синдром. К тому же длительное пребывание в гипсе отрицательно сказывалось на кожных покровах.
Длительность больничного листа при переломе дистального метаэпифиза лучевой кости зависит от рода деятельности пациента. К примеру, для офисных работников средний срок нетрудоспособности – 1,5 месяца. Для профессий, связанных с физической нагрузкой, срок нетрудоспособности может быть больше.
Консервативное лечение перелома лучевой кости (гипсовая или пластиковая повязка)
При переломах без смещения можно применять консервативное лечение – в гипсовой повязке или использовать пластиковый гипс, который более комфортен и не боится воды. Средний срок пребывания в гипсе – около 6 недель. Однако, данный метод лечения имеет свои недостатки — после консервативного лечения сустав требует разработки движений, реабилитации. При лечении перелома даже с небольшим смещением отломков, в гипсе может произойти вторичное смещение отломков из-за особенностей анатомии лучевой кости.
Оперативное лечение перелома лучевой кости (остеосинтез)
Практически все переломы лучевой кости со смещением требуют оперативного лечения – сопоставления и фиксирования отломков кости — остеосинтеза. Именно этот метод позволяет восстановить функцию кисти наиболее полноценно и добиться хороших функциональных результатов.
Лучевая кость первично срастается примерно за 6-8 недель, однако полная перестройка кости продолжается до 2 лет после перелома. Спустя этот срок пациент может начинать полноценно пользоваться рукой. Но разрабатывать руку с помощью определенных, рекомендованных врачом, упражнений, благодаря использованию фиксаторов можно уже в первые сутки после вмешательства. Легкие спортивные физические нагрузки можно начинать примерно спустя 3 месяца после операции.
В зависимости от типа перелома (оскольчатый, многооскольчатый, со значительным или незначительным смещением) можно выделить несколько возможных вариантов фиксации –пластиной, фиксированной винтами; аппаратом внешней фиксации; винтами или спицами.
В ряде случаев при выраженном отеке вначале на кисть накладывается аппарат внешней фиксации, а после спадения отека он заменяется на пластину (или другой фиксатор, в зависимости от типа перелома).
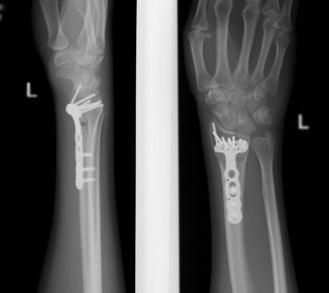
Остеосинтез лучевой кости пластиной
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально разработанной для данной области. После сопоставления отломков, пластина фиксируется винтами к поврежденной кости. После установки пластины, на кожу накладываются швы, также применяется гипсовая лонгета. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для стимуляции сращения кости, при необходимости – препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре – 7 дней. Швы снимаются в спустя 2 недели, на контрольном приеме у травматолога, тогда же пациент отказывается и от гипсовой повязки. Рука находится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины, как правило, нет.
Аппарат внешней фиксации
В некоторых случаях – в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации – он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы кожи, однако за аппаратом нужно следить весь срок его ношения – делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в гипсовой лонгете, затем пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после проведения рентген-контроля, в условиях стационара. Перевязки необходимо проводить через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
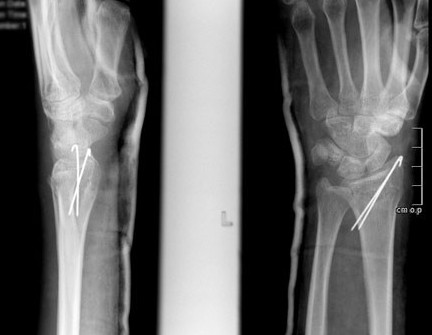
Фиксация спицами или винтами

При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. По стандартному протоколу, на 2 недели накладывается гипсовая лонгета, затем пациент начинает разрабатывать руку. Спустя 6 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантатов (винтов, спиц), удалять которые не нужно.
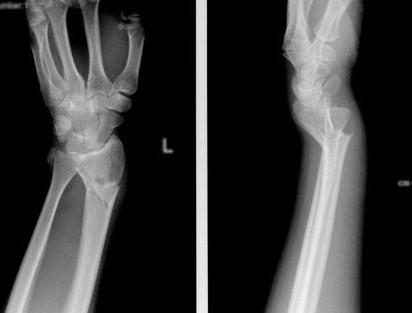
Застарелые, неправильно сросшиеся переломы лучевой кости
При застарелых неправильно сросшихся переломах, пациентов могут беспокоить болевые ощущения, присутствовать ограничения движения – тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего – с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости – например, если кость срослась с укорочением, то он заполняется либо собственной костью человека: производится пересадка кости, которая берется, обычно, из гребня подвздошной (тазовой) кости, либо искусственной костью, которая примерно за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное лечение при застарелых и неправильно сросшихся переломах лучевой кости аналогичны описанным ранее. Однако,может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Для проведения всех вышеописанных операций, как правило, используется проводниковая анестезия — раствор анестетика вводится в зону плечевого сплетения, где проходят нервы, которые отвечают за чувствительность и движения верхней конечности, и рука полностью немеет. Подобная анестезия достаточно легко переносится, длится 4-6 часов. Фактически это разновидность местной анестезии. Кроме того, делается премедикация – успокаивающий укол перед операцией, и во время операции человек спит своим сном. Возможно применение общей анестезии. Окончательный выбор метода анестезии определяется врачом-анестезиологом накануне операции при совместной беседе с пациентом.
Контакты: +7 (495) 155-19-61, e-mail: Этот адрес электронной почты защищён от спам-ботов. У вас должен быть включен JavaScript для просмотра.
Источник