Неправильно сросшийся перелом фото
Ìåæäóíàðîäíûé äåíü îôòàëüìîëîãèè îòìå÷àåòñÿ 8 àâãóñòà, è ýòî îäèí èç íåìíîãèõ âðà÷åáíûõ ïðàçäíèêîâ, ïðèóðî÷åííûõ ê äíþ ðîæäåíèÿ íàøåãî ñîîòå÷åñòâåííèêà, áåç ïðåóâåëè÷åíèÿ âåëèêîãî ìèêðîõèðóðãà Ñâÿòîñëàâà Íèêîëàåâè÷à Ô¸äîðîâà. Èíòðàîêóëÿðíóþ ëèíçó, èëè èñêóññòâåííûé õðóñòàëèê, ïðèìåíÿåìûé íûíå ïîâñåìåñòíî äëÿ õèðóðãè÷åñêîãî ëå÷åíèÿ êàòàðàêòû, èçîáð¸ë íå îí, íî èìåííî åìó áûëî ñóæäåíî ñòàòü îòöîì ýòîé ïðîðûâíîé ìåòîäèêè.
Ñâÿòîñëàâ Íèêîëàåâè÷ ìå÷òàë ñòàòü ë¸ò÷èêîì, íî íåóäà÷íîå ïàäåíèå ñ ïîäíîæêè òðàìâàÿ çàêðûëî åìó ïóòü â íåáî îí ëèøèëñÿ ñòóïíè è íèæíåé òðåòè ãîëåíè. Òåì íå ìåíåå, â èñòîðèè ëå÷åíèÿ êàòàðàêòû (è, ê ñîæàëåíèþ, â æèçíè ñàìîãî âðà÷à) áåç àâèàöèè íå îáîøëîñü.
ß íå ïðîôåññèîíàëüíûé èñòîðèê è íå âðà÷-îôòàëüìîëîã, íî õî÷ó ðàññêàçàòü ýòó óäèâèòåëüíóþ, ïîëíóþ óäèâèòåëüíûõ ñëó÷àéíîñòåé, áàðàíüåãî óïîðñòâà è, ê ñîæàëåíèþ, ãàäêèõ èíòðèã è âðà÷åáíîé êîñíîñòè èñòîðèþ. Ïðîøó ïðîùåíèÿ ó ïðîôåññèîíàëîâ çà íåòî÷íîñòü òåðìèíîâ ìíå ïðîñòèòåëüíî, äà è ÷èòàòü âñ¸ ýòî áóäóò ïðåèìóùåñòâåííî íå îôòàëüìîëîãè:)
***
Ïðè÷èíû êàòàðàêòû áûëè èçâåñòíû âðà÷àì äàâíî, è óäàëÿòü ïîìóòíåâøèé õðóñòàëèê îíè óæå óìåëè. Îäíàêî åãî íàäî áûëî ÷åì-òî çàìåíÿòü, è äî ñåðåäèíû XX âåêà âàðèàíò áûë òîëüêî îäèí æóòêî ìàññèâíûå î÷êè, ñ êîòîðûìè äàæå ãîëîâó-òî äåðæàòü ïðÿìî áûëî íåïðîñòî. Èäåÿ èìïëàíòàöèè ëèíçû ïðÿìî â ãëàç âèòàëà â âîçäóõå, íî âðà÷åáíîå ñîîáùåñòâî îòíîñèëîñü ê íåé ñêîðåå âðàæäåáíî, áîÿñü îòòîðæåíèÿ ïðîòåçà, è ñ÷èòàÿ ìåòîäèêó ñëèøêîì ñëîæíîé äëÿ ïðàêòè÷åñêîé ðåàëèçàöèè.
Òàêîâî áûëî ïîëîæåíèå â îôòàëüìîëîãèè íà àâãóñò 1940 ãîäà, êîãäà ëåéòåíàíò Ãîðäîí Êëèâåð, àêòèâíûé ó÷àñòíèê «áèòâû çà Áðèòàíèþ», èìåâøèé íà ñ÷åòó ñåìü ïîáåä, ïåðåä âûëåòîì çàáûë íà çåìëå çàùèòíûå î÷êè. Ïóëÿ êðóïíîêàëèáåðíîãî ïóëåì¸òà ðàçáèëà ïëåêñèãëàñîâûé ôîíàðü êàáèíû åãî «Õàððèêåéíà», ðàçëåòåâøèéñÿ íà ìåëêèå îñêîëêè, ïîïàâøèå â òîì ÷èñëå â îáà ãëàçà ïèëîòà. Îí ìãíîâåííî îñëåï è, âûïîëíèâ ïîëóáî÷êó, âûïàë èç ñàìîë¸òà. Äàëüíåéøåå ìÿãêîå ïðèçåìëåíèå áåç òðàâì, ó÷èòûâàÿ, êàêîâû áûëè ïàðàøþòíûå ñèñòåìû òîãî âðåìåíè è â êàêèõ îáñòîÿòåëüñòâàõ åìó ïðèøëîñü ïðûãàòü, ìîæíî ñ÷èòàòü áîëüøîé ñëó÷àéíîé óäà÷åé.
Õèðóðã, âûïîëíèâøèé óäàëåíèå îñêîëêîâ, íàø¸ëñÿ íå ñðàçó. Òîãî, êòî ïîìîã åìó, çâàëè Ãàðîëüä Ðèäëè. Êëèâåð îáðàùàëñÿ ê íåìó äâà äåñÿòêà ðàç â òå÷åíèå âîñüìè ëåò, êàê òîëüêî îñêîëêè íà÷èíàëè åãî áåñïîêîèòü.  ñòðîé ëåéòåíàíò íå âåðíóëñÿ, íî çðåíèå ñîõðàíèë, è áëàãîäàðÿ ýòîìó ñëó÷àþ îôòàëüìîëîã çàìåòèë, ÷òî ïëåêñèãëàñ, èëè ïîëèìåòèëìåòàêðèëàò, íå îòòîðãàåòñÿ ãëàçîì è íå âûçûâàåò âîñïàëåíèÿ, ïîäîáíî äðóãèì èíîðîäíûì òåëàì.
***
Ðàáîòû îôòàëüìîëîãàì, äà è âîîáùå âðà÷àì, òîãäà õâàòàëî, ïîýòîìó äî 1947 ãîäà î òîì, êàê ýòî ìîæíî èñïîëüçîâàòü, âðà÷ íå çàäóìûâàëñÿ. Îäíàæäû, ïî îêîí÷àíèè îïåðàöèîííîãî äíÿ, â õîäå êîòîðîãî õèðóðã â òîì ÷èñëå âûïîëíÿë ýêñòðàêöèþ õðóñòàëèêà ïðè êàòàðàêòå, ñòóäåíò Ñòèâ Ïýððè ïîñåòîâàë: æàëü, ìîë, ÷òî ìû íå ìîæåì çàìåíèòü èñïîð÷åííûé êàòàðàêòîé õðóñòàëèê ëèíçîé ïðÿìî âíóòðè ãëàçà. Ïî âîñïîìèíàíèÿì Ãîâàðäà Ðèäëè, èìåííî ýòî íàòîëêíóëî åãî íà ìûñëü ïîïðîáîâàòü âñ¸ æå òî, î ÷¸ì îí äàâíî çàäóìûâàëñÿ, âåäü è ìàòåðèàë, êàæóùèéñÿ ïîäõîäÿùèì, ïîä ðóêîé.
Îí ïðåäâèäåë, ÷òî åãî èçîáðåòåíèå áóäåò ïðèíÿòî â øòûêè, ïîýòîìó âñå ðàáîòû â¸ë â îáñòàíîâêå ñòðîæàéøåé ñåêðåòíîñòè, ïðåäïî÷èòàÿ íèêîìó íå ïîêàçûâàòü ïîëîâèíó ðàáîòû, òåì áîëåå ÷òî íèêàêîé óâåðåííîñòè â óñïåõå íå áûëî. Çíàêîìûé îïòèê Äæîí Ïàéê, èìåâøèé ñâÿçè â Imperial Chemical Industries, ïîìîã èçãîòîâèòü ïåðâóþ èíòðàîêóëÿðíóþ ëèíçó èç ÏÌÌÀ âûñî÷àéøåé, çíà÷èòåëüíî áîëåå âûñîêîé, ÷åì ó ïðîìûøëåííîãî ïëåêñèãëàñà, ñòåïåíè ÷èñòîòû. Åù¸ ãîä ñ õâîñòèêîì óø¸ë íà ïîèñê êàê äîáðîâîëüöà, òàê è ïîäõîäÿùåé äëÿ ñàìîñòîÿòåëüíîé âèäåîôèêñàöèè êèíîñú¸ìî÷íîé òåõíèêè, è ëèøü 29 íîÿáðÿ 1949 ãîäà áûëà âûïîëíåíà ïåðâàÿ óñïåøíàÿ èìïëàíòàöèÿ èíòðàîêóëÿðíîé ëèíçû â èñòîðèè îôòàëüìîëîãèè. Íå âñ¸ ÿñíî ñ èìåíåì ïåðâîãî ïàöèåíòà. Ìíîãèå èñòî÷íèêè óêàçûâàþò, ÷òî åþ áûëà 45-ëåòíÿÿ ìåäñåñòðà Ýëèçàáåò Ýòâóä, íî îáñòàíîâêà ñåêðåòíîñòè è íå ñëèøêîì ïîäðîáíûå çàïèñè íå ïîçâîëÿþò óòâåðæäàòü ýòî óâåðåííî. Òàê, â çàïèñÿõ ëîíäîíñêîé áîëüíèöû Ñâÿòîãî Òîìàñà (èëè, ïî-íàøåìó, Ôîìû) ôèãóðèðóåò íåêàÿ Ýìèëè Ýòòôèëä, è íåñêîëüêî äðóãèå äàòû, ÷òî ïîçâîëÿåò äóìàòü î òîì, ÷òî óñïåõà âðà÷ äîñòèã íå ñ ïåðâîãî ðàçà. Íî òàê ëè ýòî âàæíî, ïåðâàÿ èëè âòîðàÿ îïåðàöèÿ áûëè ïî-íàñòîÿùåìó óñïåøíûìè? Ïàöèåíòêà ñìîãëà âèäåòü áåç òÿæåëåííûõ î÷êîâ, è ýòî áûë ïðîðûâ.
***
Ðèäëè âûïîëíèë è åù¸ íåñêîëüêî òàêèõ îïåðàöèé, íî ðàñêðûâàòü ñâî¸ èçîáðåòåíèå íå ñîáèðàëñÿ. Äåëî áûëî íå â äåíüãàõ: ó÷àñòíèêè ñìåëîãî ýêñïåðèìåíòà ñ ñàìîãî íà÷àëà äîãîâîðèëèñü, ÷òî ïðîåêò áóäåò ÷èñòî íàó÷íûì, îíè ïîíèìàëè, ÷òî ïàòåíòîâàíèå èçîáðåòåíèÿ çàòðóäíèò åãî ðàñïðîñòðàíåíèå ïî ìèðó, è íå ñîáèðàëèñü èçâëåêàòü êîììåð÷åñêóþ âûãîäó, êàê áû ñòðàííî ñåé÷àñ ýòî íè çâó÷àëî. Äåëî áûëî â òîì, ÷òî ïàöèåíòîâ ñëåäîâàëî åù¸ ïàðó ëåò íàáëþäàòü, ÷òîáû èñêëþ÷èòü îñëîæíåíèÿ. Íî æèçíü ðàñïîðÿäèëàñü èíà÷å. Îäèí èç ñâåæåîïåðèðîâàííûõ ãðàæäàí çàïèñàëñÿ íà ïðè¸ì íå ê Ãîâàðäó Ðèäëè, à ê åãî îäíîôàìèëüöó, Ôðåäåðèêó. Òîò ñðàçó æå âñ¸ ïîíÿë, è ñåêðåòíîñòü ðàçëåòåëàñü â êëî÷êè, êàê ôîíàðü òîãî «Õàððèêåéíà».
Áîëüøå âñåõ îáèäåëñÿ ïàòðèàðõ áðèòàíñêîé îôòàëüìîëîãèè ñýð Ñòþàðò Äþê-Ýäëåð. Åù¸ áû: îí áûë îäíèì èç ãëàâíûõ ïðîòèâíèêîâ èäåè èìïëàíòàöèè ÷åãî-ëèáî â ãëàç, à òóò òàêîå èçîáðåòåíèå, äà åù¸ è îí â ïðîë¸òå, äàæå íå çíà÷èòñÿ ñîàâòîðîì. Îí óñòðîèë òàê, ÷òî Ðèäëè, ÿâèâøåãîñÿ íà êîíãðåññ îôòàëüìîëîãîâ, æäàë áîéêîò: íè ôèëüì, íè ïàöèåíòà êîëëåãàì ïîêàçàòü íå óäàëîñü, è äàæå àìåðèêàíñêàÿ äåëåãàöèÿ, ê êîòîðîé õèðóðã îáðàòèëñÿ çà ïîääåðæêîé, ëèøü äåìîíñòðàòèâíî ïîêèíóëà çàë.
***
Ðèäëè, êîíå÷íî, îæèäàë íåêîòîðîãî íåäîâåðèÿ, îäíàêî íå äóìàë, ÷òî ñïóñòÿ âåê åãî èçîáðåòåíèå è åãî ñàìîãî æä¸ò ñóäüáà Èãíàöà Çåììåëüâåéñà, êîòîðûé, íàïîìíþ, ñòàë ïåðâîîòêðûâàòåëåì àíòèñåïòèêè è àñåïòèêè, íî çàêîí÷èë ñâîè äíè â ïñèõèàòðè÷åñêîé ëå÷åáíèöå, ïîòîìó ÷òî àêóøåðû-ãèíåêîëîãè è ïðî÷èå âðà÷è õèðóðãè÷åñêèõ ñïåöèàëüíîñòåé î÷åíü, î÷åíü ñèëüíî ïðèâûêëè îïåðèðîâàòü ãðÿçíûìè ðóêàìè è â òîì æå êîñòþìå, â êîòîðîì âñêðûâàëè òåëà óìåðøèõ. Òóäà æå, â êëèíèêó äóøåâíûõ áîëåçíåé, îòïðàâèëñÿ ñïóñòÿ âðåìÿ è Ðèäëè, ïîëó÷èâøèé âìåñòî òðèóìôà òÿæ¸ëóþ äåïðåññèþ, óñóãóáëÿþùóþñÿ ïî ìåðå òîãî, êàê åãî êîëëåãè øåëüìîâàëè åãî èçîáðåòåíèå, ïóãàÿ îñëîæíåíèÿìè, êðèòèêóÿ ïîäõîä êàê àíòèíàó÷íûé, äåëàÿ âñ¸, ÷òîáû íèêòî äàæå íå âçäóìàë ñëåäîâàòü ïóò¸ì ïåðâîîòêðûâàòåëÿ. À âåäü ýòî áûëà ñåðåäèíà êóäà áîëåå ïðîñâåù¸ííîãî XX âåêà! Íåëüçÿ ñêàçàòü, ÷òî åãî èäåÿ íå çàèíòåðåñîâàëà ñîâñåì íèêîãî, íî óðîâåíü ïîääåðæêè áûë ÿâíî íåäîñòàòî÷íûì, à ãðóïïû ýíòóçèàñòîâ, êîòîðûì ìåòîäèêà ïîíðàâèëàñü, íå îáëàäàëè ïî ñðàâíåíèþ ñ Äþê-Ýäëåðîì ïðàêòè÷åñêè íèêàêèì âëèÿíèåì. Èíòðàîêóëÿðíàÿ ëèíçà äàæå ïîÿâèëàñü â êàòàëîãàõ ìåäèöèíñêèõ èçäåëèé, ïðîäàâàëàñü ïî ñèìâîëè÷åñêîé öåíå â 1 ôóíò ñòåðëèíãîâ, íî âîñòðåáîâàíà, ìîæíî ñêàçàòü, íå áûëà. Íåñêîëüêî ïðîâàëüíûõ (èç-çà êðèâîðóêîñòè ëè õèðóðãîâ, èç-çà ñîçíàòåëüíîãî èëè ñëó÷àéíîãî íàðóøåíèÿ ìåòîäèêè) îïåðàöèé ñòàëè äëÿ ïðîôåññèîíàëüíîãî ñîîáùåñòâà îòëè÷íûì äîêàçàòåëüñòâîì òîãî, ÷òî è ïðîáîâàòü-òî äàëüøå íå ñòîèò. Õèðóðãîì-òî Ðèäëè îêàçàëñÿ ïðåêðàñíûì, à âîò ïîëèòèêîì íèêóäûøíûì. Íàäî æ áûëî ïîíèìàòü, êîãî ìîæíî íå âêëþ÷àòü â ñîàâòîðû, à êîãî ïðîñòî íåîáõîäèìî, äàæå åñëè îí ðÿäîì ñ èçîáðåòåíèåì íå ñòîÿë.
***
Îôòàëüìîëîãèÿ â ÑÑÑÐ ðàçâèâàëàñü òåì æå ïóò¸ì, «Âåñòíèê îôòàëüìîëîãèè» òàêæå êðèòèêîâàë èçîáðåòåíèå Ðèäëè êàê âðåäíîå è íè÷åãî õîðîøåãî ïàöèåíòó íå ñóëÿùåå. Íî Ñâÿòîñëàâ Íèêîëàåâè÷ Ô¸äîðîâ, ïîòåðÿâøèé â þíîñòè íîãó, ïåðåæèâøèé ýâàêóàöèþ è ãîëîä, îáðå÷¸ííûé íà íèùåíñòâî ñûí «âðàãà íàðîäà» (åãî îòåö ïðîñèäåë â ëàãåðÿõ ñ 1938 è àæ äî 1954 ãîäà), íî íå ñëîìëåííûé âñåì ýòèì, çà òðèäöàòü ëåò æèçíè óñâîèë: åñëè áîëüøîå íà÷àëüñòâî ÷òî-òî êðèòèêóåò, çíà÷èò, ê ýòîìó ÷åìó-òî êàê ìèíèìóì ñòîèò ïðèñìîòðåòüñÿ. È ïðèñìîòðåëñÿ, äà òàê, ÷òî íàâñåãäà âîø¸ë â èñòîðèþ.
Ýòî áûëà íå ïåðâàÿ èìïëàíòàöèÿ ÈÎË äàæå â ÑÑÑÐ, çà ãîä äî íåãî òàêóþ îïåðàöèþ ïðîâ¸ë èçâåñòíûé óæå òîãäà îôòàëüìîëîã Ìèõàèë Êðàñíîâ. Âñ¸ çàêîí÷èëîñü ïëîõî, è áîëüøå ê ýòîé òåìå Ìèõàèë Ìèõàéëîâè÷ íå âîçâðàùàëñÿ. Òåì óäèâèòåëüíåå òî, ÷òî Ñâÿòîñëàâ Ô¸äîðîâ óñïåõà äîñòèã. Ñâÿçåé â õèìè÷åñêèõ è îïòè÷åñêèõ êîìïàíèÿõ ó íåãî íå áûëî, íî áûë çíàêîìûé òåõíîëîã-ëåêàëüùèê ×åáîêñàðñêîãî àãðåãàòíîãî çàâîäà, íà êîòîðîì äåëàëè çàï÷àñòè äëÿ òðàêòîðîâ, Ñåì¸í Ìèëüøòåéí (â äðóãèõ èñòî÷íèêàõ Ìèëüìàí). Ïðåäïî÷¸ë áû äàæå íå äóìàòü, èç ÷åãî è ñ êàêîé òî÷íîñòüþ áûë ñäåëàí ïåðâûé õðóñòàëèê, èìïëàíòèðîâàííûé â 1960 ãîäó 10-ëåòíåìó (â äðóãèõ èñòî÷íèêàõ — 12-ëåòíåìó) ðåá¸íêó, Ëåíå Ïåòðîâîé, íè÷åì îñîáåííî ïðè ýòîì íå ðèñêîâàâøåé ïðàâûé å¸ ãëàç è òàê íè÷åãî íå âèäåë. Äî ýòîãî áûëî íåñêîëüêî ýêñïåðèìåíòîâ íà êðîëèêàõ, êîòîðûå Ñâÿòîñëàâ Íèêîëàåâè÷ ïðîâ¸ë ïðÿìî ó ñåáÿ íà êóõíå ñ èñïîëüçîâàíèåì ëåçâèÿ «Ñïóòíèê». Ìíîãî ëåò ñïóñòÿ âåëèêèé óæå îôòàëüìîëîã ïðèçíàâàëñÿ, ÷òî óñïåõ ýòîé îïåðàöèè áûë ñëåäñòâèåì íåâåðîÿòíî ñ÷àñòëèâîãî ñòå÷åíèÿ îáñòîÿòåëüñòâ, âñ¸ ìîãëî çàêîí÷èòüñÿ êóäà õóæå.
***
Íàäî ëè ãîâîðèòü, ÷òî Ô¸äîðîâà íå ïîíÿëè óæå íàøè, îòå÷åñòâåííûå ñòîëïû îôòàëüìîëîãèè? Êîìó áû ïîíðàâèëîñü, ÷òî âûñêî÷êà ãäå-òî â ×óâàøèè áóêâàëüíî íà êîëåíêå äîñòèã óñïåõà áîëüøåãî, ÷åì îíè? Èç ×åáîêñàðñêîãî ÍÈÈ Ô¸äîðîâó ïðèøëîñü óéòè ïîñëå ðàçãðîìíîé ñòàòüè â «Ïðàâäå», ãäå åãî îïûòû áûëè íàçâàíû «àíòèôèçèîëîãè÷íûìè». È êòî çíàåò, êàê áû âñ¸ îáåðíóëîñü, åñëè áû â «Èçâåñòèÿõ» òîãäà íå ðàáîòàë æóðíàëèñò Àíàòîëèé Àãðàíîâñêèé, âñòðåòèâøèéñÿ ñ âðà÷îì, âíèêøèé â åãî èäåè è ðåçóëüòàòû âûïîëíåííûõ èì îïåðàöèé, íàïèñàâøèé îïóáëèêîâàííóþ â 1965 ãîäó ñòàòüþ «Îòêðûòèå äîêòîð Ô¸äîðîâà» è ïåðåëîìèâøèé òàêèì îáðàçîì òåíäåíöèþ øåëüìîâàíèÿ ãåíèàëüíîãî ñîîòå÷åñòâåííèêà. Íàäî îòìåòèòü: ñàìî òî, ÷òî òåìîé ðàáîòû Ñâÿòîñëàâà Íèêîëàåâè÷à çàèíòåðåñîâàëèñü â «Èçâåñòèÿõ», óæå ïðèâåëî ê òîìó, ÷òî åãî âîññòàíîâèëè íà ðàáîòå â ×åáîêñàðñêîì ÍÈÈ, ãäå îí ïðîäîëæèë âûïîëíÿòü ñâîè «îïàñíûå íåôèçèîëîãè÷íûå» îïåðàöèè à óæ ïîñëå ïóáëèêàöèè ñòàòüè âñ¸ ñòàëî ñîâñåì èíà÷å. Ô¸äîðîâà íàçíà÷èëè çàâåäóþùèì êàôåäðîé Àðõàíãåëüñêîãî ìåäèöèíñêîãî èíñòèòóòà, ñîâåò Ìèíçäðàâà îäîáðèë òåìó åãî ðàáîòû. Äà è îò ïîòðÿñàþùèõ ðåçóëüòàòîâ, äîñòèãíóòûõ èì ó áîëåå ÷åì øåñòèäåñÿòè ïàöèåíòîâ, óæå íåëüçÿ áûëî ïðîñòî îòìàõíóòüñÿ. Ô¸äîðîâ ïîëó÷èë è ñðåäñòâà, è âîçìîæíîñòü ðàáîòàòü â ïîëíóþ ñèëó, ðàçðàáîòàë è õðóñòàëèê îðèãèíàëüíîé ôîðìû, è ìàòåðèàëû äëÿ åãî èçãîòîâëåíèÿ, è ñîáñòâåííóþ ìåòîäèêó õèðóðãè÷åñêîãî ëå÷åíèÿ êàòàðàêòû, à âïîñëåäñòâèè èñêóññòâåííóþ ðîãîâèöó. Îí âîø¸ë â èñòîðèþ êàê àâòîð íîâåéøåãî íàïðàâëåíèÿ â îôòàëüìîëîãèè ðåôðàêöèîííîé õèðóðãèè, âí¸ñ áîëüøîé âêëàä â ëå÷åíèå ìèîïèè (áëèçîðóêîñòè), äàëüíîçîðêîñòè, àñòèãìàòèçìà, ñòàë îäíèì èç òåõ, áëàãîäàðÿ êîìó ìû ñåé÷àñ âîñïðèíèìàåì ëàçåðíóþ õèðóðãèþ ãëàçà êàê íå÷òî ñàìî ñîáîé ðàçóìåþùååñÿ, áóêâàëüíî êàê êîñìåòè÷åñêóþ ïðîöåäóðó.
***
È êòî çíàåò, ÷òî åù¸ îí óñïåë áû ñäåëàòü, åñëè áû íå ïðîí¸ñ ëþáîâü ê íåáó ÷åðåç âñþ æèçíü. Îí äåéñòâèòåëüíî ëþáèë è ñîâåðøåííî íå áîÿëñÿ ëåòàòü. 2 èþíÿ 2000 ãîäà, âñåãî ÷åðåç íåñêîëüêî ìåñÿöåâ ïîñëå òîãî, êàê Åëèçàâåòà II ïîñâÿòèëà Ãàðîëüäà Ðèäëè â ðûöàðè, îí ïîãèá â àâèàêàòàñòðîôå íà ãðàíèöå ðàéîíîâ Þæíîå è Ñåâåðíîå Òóøèíî. Îí íå áûë äîïóùåí ê óïðàâëåíèþ, íî âñåãäà ñèäåë ðÿäîì ñ ïèëîòîì, íà ïåðåäíåì ïðàâîì êðåñëå ôðàíöóçñêîé «Ãàçåëè», âåðòîë¸òà íàä¸æíîãî, íî óâû, íå â òîò ðàç. Òåïåðü íà ýòîì ìåñòå, íà óëèöå Ñàëîìåè Íåðèñ, 14 ÷àñîâíÿ, à 8 àâãóñòà, äåíü åãî ðîæäåíèÿ, âåñü ìèð îòìå÷àåò êàê Ìåæäóíàðîäíûé äåíü îôòàëüìîëîãèè.
Ìû ïîëó÷àåì ñ ïîìîùüþ çðåíèÿ 90% èíôîðìàöèè î ìèðå. È ïî÷òè êàæäûé òðåòèé ÷åëîâåê â ìèðå ñòðàäàåò îò çàáîëåâàíèé ãëàç. Òàê ñêàæèòå, åñòü ëè â ìèðå õèðóðã, îêàçàâøèé îáùåñòâó áîëüøóþ óñëóãó, ÷åì Ñâÿòîñëàâ Íèêîëàåâè÷ Ô¸äîðîâ?
Íà ñíèìêå: âðà÷-îôòàëüìîëîã Ìîñêîâñêîé ãîðîäñêîé êëèíè÷åñêîé áîëüíèöû ¹52 âûïîëíÿåò ôàêîýìóëüñèôèêàöèþ è èìïëàíòàöèþ èíòðàîêóëÿðíîé ëèíçû ïàöèåíòó ñ êàòàðàêòîé. Òåêñò ìîé, ôîòî ìî¸.
Источник
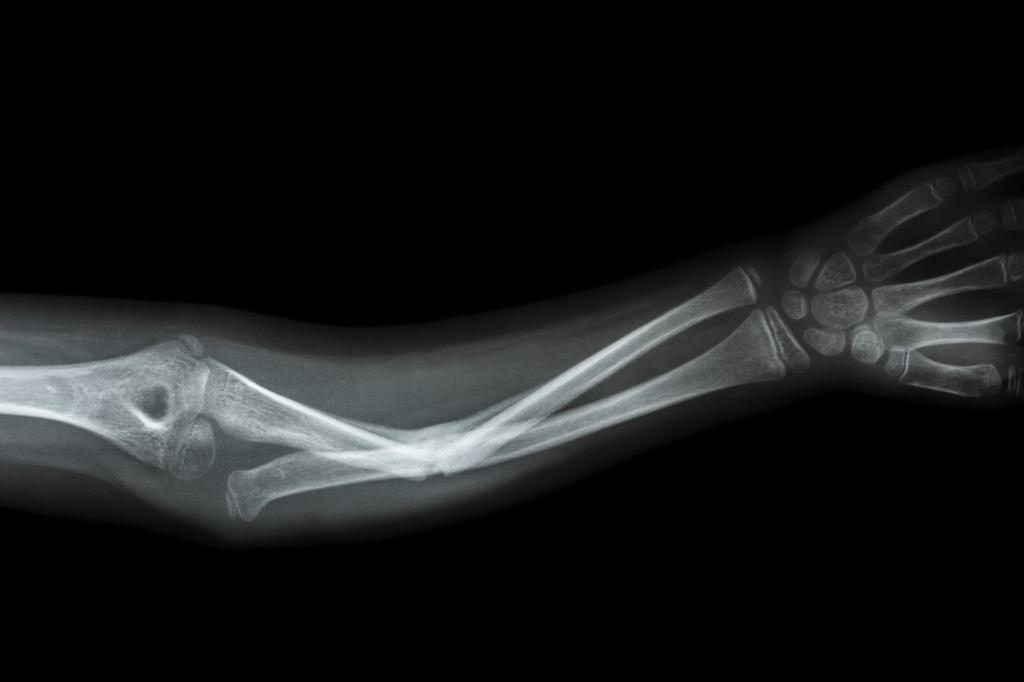
После того как у человека случился перелом кости, чаще всего это случается с нижними или верхними конечностями, срастание может быть неправильным. При этом кость меняет свою правильную анатомическую позицию. Довольно часто причиной того, что перелом неправильно сросся, становится недостаточная фиксация фрагментов в гипсе. Но это не единственная причина.
Как происходит срастание кости
Неправильно может срастись перелом в любой части тела. Чаще это происходит при переломах челюсти, рук и пальцев. Неправильно сросшийся перелом ноги встречается намного реже.
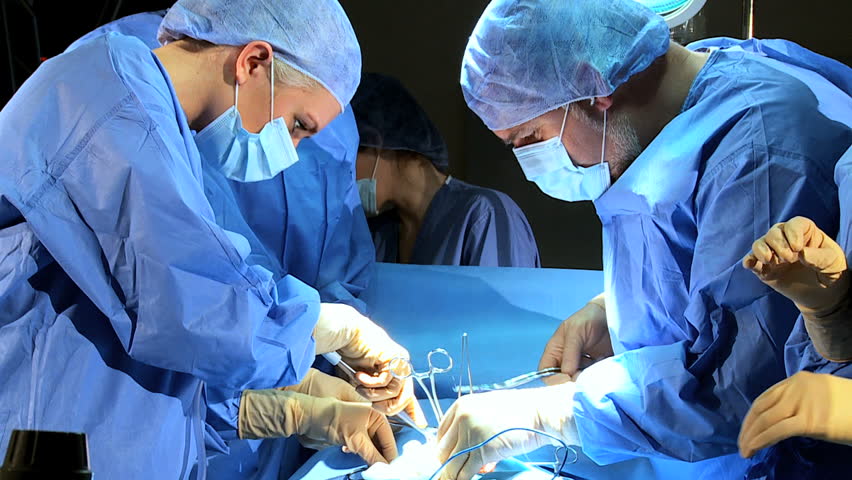
Сразу же после того как произошло несчастье, в организме человека начинается восстановление повреждения. Этот процесс состоит из двух этапов. На первом этапе происходит рассасывание тех тканей, которые погибли при получении травмы, а во время второго этапа восстанавливается непосредственно сама кость.
Чтобы кость срослась, необходимо определенное время. В течение первой недели происходит образование специальной ткани, которую называют грануляционной. Эта ткань притягивает к себе минеральные вещества, что приводит к выпадению лишних нитей фибрина. Позже появляются коллагеновые волокна, благодаря которым кость формируется в том виде, в котором она должна быть. С каждым днем на месте перелома накапливается все большее количество минеральных солей, что помогает образованию новой костной ткани.
Если сделать рентгеновский снимок через три недели, то на нем можно будет увидеть костную мозоль в месте срастания. То, что перелом срастается неправильно, можно обнаружить с помощью рентгена именно на этом этапе. Что делать с неправильно сросшимся переломом, решается в каждом индивидуальном случае по разному.
Причины неправильного срастания переломов
Переломы могут быть двух видов – закрытые и открытые. Закрытый не так опасен, как открытый. Он быстро срастается, и причиной того, что перелом неправильно сросся, может быть только неправильное лечение. Плохо, когда перелом открытый, бывают случаи, когда развивается остеомиелит. Или происходит инфицирование раны.
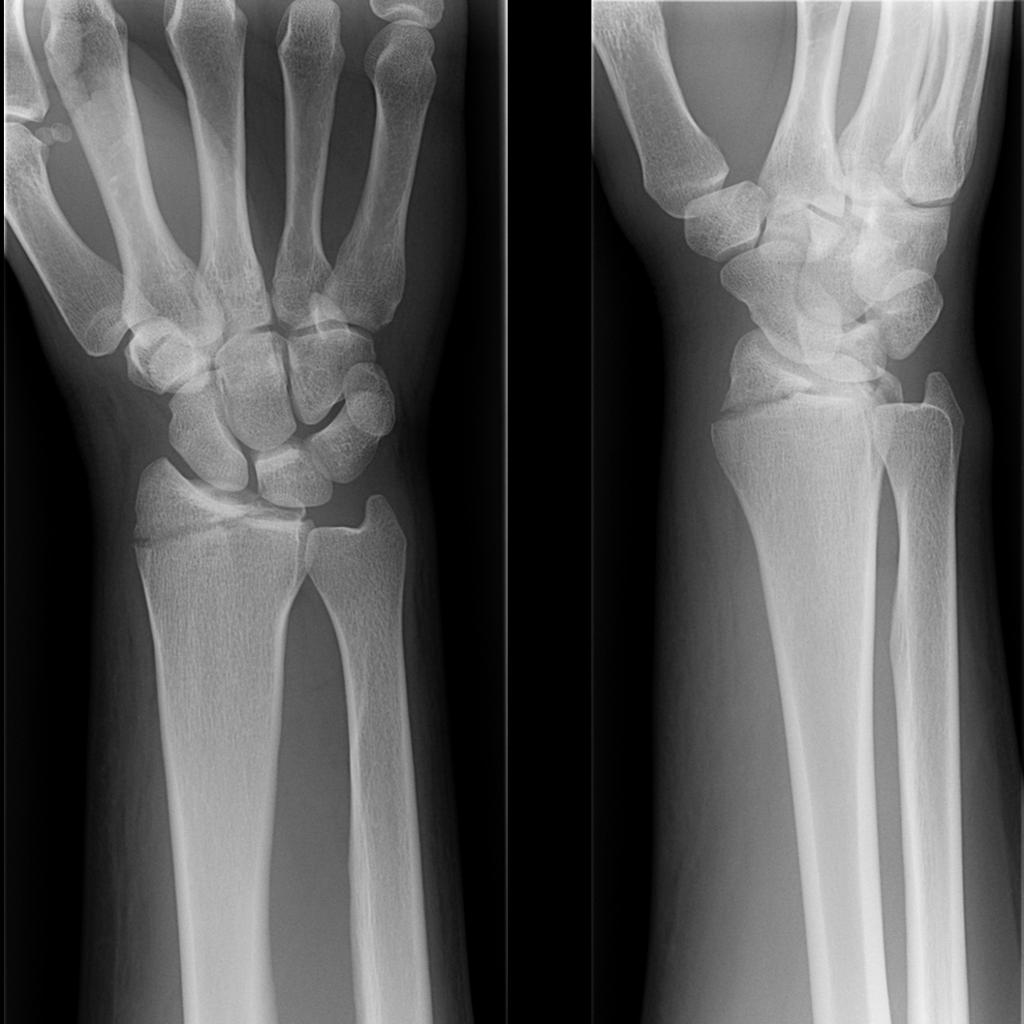
Что неправильно срослось при переломе руки? Почему так произошло? Причины могут быть следующими:
- При лечении были сделаны ошибки.
- В гипсе случилось смещение костей.
- Не были установлены петли, вправляющие кость.
- Во время хирургического вмешательства не по морфологии установили фиксаторы.
Чаще всего то, что перелом сросся неправильно, происходит по причине каких-либо ошибок, допущенных в период лечения. Если в области, где случилась травма, человека что-то беспокоит, и он подозревает, что кости срастаются неправильно, следует обратиться к травматологу для подтверждения или опровержения этого факта.
Самая частая проблема – неправильно сросшийся перелом лучевой кости руки. Поэтому при такой травме во время восстановления кости, нужно быть особенно осторожными, чтобы потом не было никаких проблем.
Если случилось, что при переломе лучевой неправильно срослось, то эта патология лечится также, как и переломы в других местах.
Хирургические методы лечения
Если происходит аномальное сращивание костей, то обычно это лечится хирургическим способом. Ортопедические операции бывают трех видов:
- остеотомия корригирующая,
- остеосинтез,
- краевая резекция костей.
Корригирующая остеотомия
Такая операция проводится под общим наркозом. Ее конечная цель – устранить костную деформацию. Чтобы достичь этого, приходится снова ломать кость, которая срослась неправильно. Ее ломают с помощью хирургических инструментов, рассекают радиоволнами или лазером.
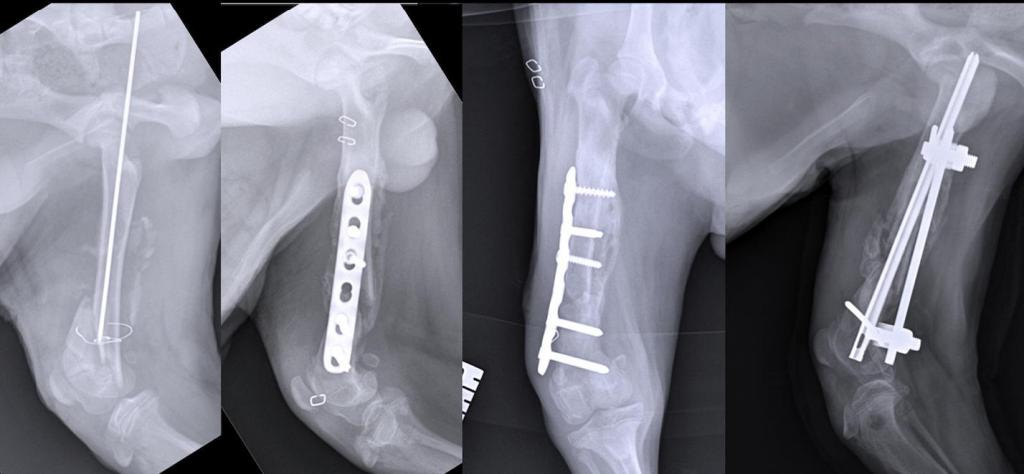
Фрагменты костей снова соединяют друг с другом в правильном положении и закрепляют, используя специальные винты, спицы, пластины и другое. Во время такой операции может быть использован принцип вытяжения. К спице, которая находится в кости, подвешивают груз, который вытягивает кость, и она занимает то положение, которое необходимо для нормального сращивания.
Виды остеотомии
Остеотомия по типу проведения может быть открытой и закрытой. В процессе открытого вмешательства делается разрез кожи на 10-12 сантиметров, который открывает кость. Затем хирург отделяет кость от надкостницы и рассекает ее. Иногда это делается по специально просверленным отверстиям.
При закрытом методе этой операции на месте травмы кожные покровы разрезаются всего на 2-3 сантиметра. После этого хирург хирургическим инструментом надсекает кость лишь на ¾, а оставшаяся часть доламывается. Во время такого вмешательства иногда серьезно повреждаются крупные сосуды и нервы, поэтому все-таки чаще проводится остеотомия открытого типа.
Корригирующая остеотомия чаще всего применяется, чтобы исправить неправильно сросшийся перелом на нижних или верхних конечностях. Благодаря этой операции ноги пациента передвигаются, а руки выполняют все движения, которые им присущи.

Противопоказания остеотомии
Этот вид операции запрещается делать, если у пациента имеются следующие заболевания:
- Тяжелые болезни почек, печени, а также других внутренних органов.
- Патологии сердца и сосудов.
- Если на момент операции у больного имеется острое или обострение хронического заболевания.
- Гнойное инфицирование органов или тканей.
Осложнения после операции
Как и после любого другого хирургического вмешательства, после остеотомии могут быть осложнения, а именно:
- Попадание в рану инфекции, что может вызвать нагноение.
- Появление ложного сустава.
- Замедление сращивания перелома.
- Смещение фрагментов костей.
Операция остеосинтез
Это очень популярный способ лечения переломов, которые срослись неправильно. Суть этой операции заключается в том, что фрагменты поломанной кости прикрепляют один к другому, используя различные фиксаторы. Они могут быть в виде специальных шурупов, винтов, спиц и т. п. Фиксаторы делаются из крепкого неокисляющегося материала, это может быть костная ткань, специальный пластик, нержавеющая сталь, титан и другие материалы.
Имплантаты используются долгое время, что позволяет кости в месте перелома полностью восстановиться.
Остеосинтез может быть двух видов:
- Наружный, его еще называют чрескостным. Во время такой операции соединяются костные обломки. Снаружи все закрепляется с помощью аппарата Илизарова или других похожих устройств.
- Внутренний (погружной). Этот метод отличается от предыдущего тем, что имплантаты закрепляют кости внутри тела, а не снаружи. После этой операции часто проводится дополнительная фиксация с помощью гипсовой повязки.
Остеосинтез обычно применяется в случаях, когда необходимо соединить длинные трубчатые кости ног (бедро, голень) и рук (плечо, предплечье), а также при переломах суставов и мелких костей кисти и стопы.
Фиксация при остеосинтезе сохраняет сломанные кости в неподвижном состоянии, и поэтому они срастаются правильно.

Противопоказания для данной операции
Такое хирургическое вмешательство как остеосинтез, несмотря на многие положительные моменты, имеет также и некоторые противопоказания. Например:
- Пациент находится в тяжелом состоянии.
- В рану попала инфекция или грязь.
- Большая зона повреждения, если перелом открытый.
- У пациента имеется недуг, который сопровождается судорогами.
- Наличие остеопороза, при котором кости становятся очень хрупкими.
Возможные осложнения
Чтобы зафиксировать кость, хирургу приходится обнажать большой участок кости. При этом она лишается окружающих ее тканей, в которых расположены кровеносные сосуды, и это приводит к нарушению ее кровоснабжения.
Во время операции повреждаются близлежащие ткани и кости. Также большое количество отверстий, которые необходимы для шурупов и винтов, ослабляют кость.
Если не соблюдаются антисептические меры предосторожности, в рану может попасть инфекция.
Частичная резекция кости
В ходе такой операции происходит удаление поврежденного участка кости. Резекция может выполняться как отдельная операция, а может быть лишь определенным этапом другого хирургического вмешательства.
Частичная резекция может быть двух видов:
- Поднадкостничная. При этом способе хирург с помощью скальпеля разрезает надкостницу в двух местах – над местом поражения и под ним. Причем это следует делать в том месте, где стыкуются здоровые и поврежденные ткани. После этого надкостницу отделяют от кости и перепиливают снизу и сверху.
- Чрезнадкостничная. Операция делается так же, как и предыдущая, разница лишь в том, что надкостница отслаивается в сторону не здорового участка, а пораженного.
Резекция проводится под общей или проводниковой анестезией.
Источник
