Некроз при переломе кисти
Кисть руки формируют сесамовидные, губчатые и короткие трубчатые кости. Травмы затрагивают ладьевидную и трёхгранную кости, реже – полулунную кость. Переломы кисти руки могут быть со смещением или без. Также их классифицируют на внутрисуставные и внесуставные, закрытые и открытые. Переломом Беннета называют травму внутри состава первой пястной кости, при которой происходит движение дистальной области вперед, и образуется фрагмент треугольной формы. Перелом определяют по боли, усиливающейся при движении, крепитации костей, отеку. Может наблюдаться повышение температуры. Для диагностики используют рентгенографию в двух проекциях.
Первая помощь подразумевает обязательную иммобилизацию поврежденной области. Если рана открытая, ее обрабатывают антисептиком. Кровотечение останавливают чистой тканью. Для лечения используют гипсовую повязку. Если имеется смещение кости, проводят репозицию и фиксацию. Может потребоваться аутотрансплантация костной ткани при асептическом некрозе части кости. Период восстановления включает выполнение несложных упражнений, прохождение физиопроцедур и другие мероприятия.
Анатомия
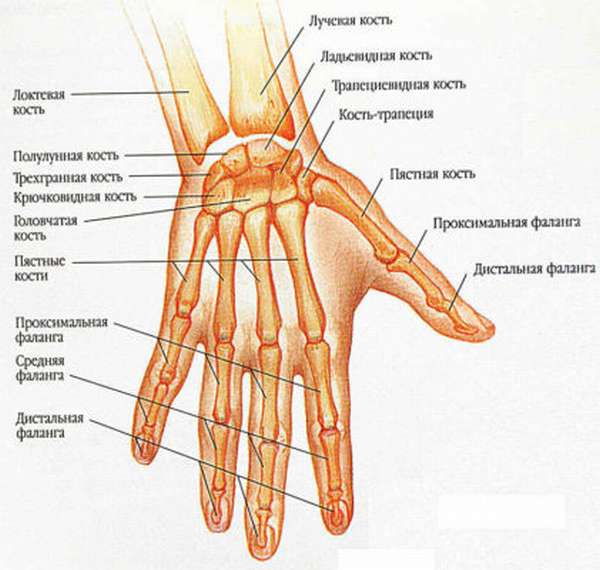
В формировании кисти участвуют короткие губчатые кости, сесамовидные и короткие трубчатые. Первые формируют запястье (лат. carpus), трубчатые кости формируют пясток (metacarpus) и фаланги пальцев (digitorum phalanges). Каждый палец состоит из трех фаланг, за исключением большого, в состав которого входит лишь две фаланги. Сесамовидные кости находятся между связками и в норме могут отсутствовать.
Для того чтобы распознать, в какой из костей запястья есть перелом, нужно знать их последовательность и анатомические образования, в состав которых они входят.
Запястье состоит из двух рядов: проксимального (ближе к предплечью) и дистального (дальше от предплечья). В состав проксимального ряда входят такие кости:
- ладьевидная,
- полулунная,
- трёхгранная,
- гороховидная.
В состав дистального ряда входят следующие кости:
- трапеция,
- трапециевидная,
- головчатая,
- крючковидная.
Проксимальный отдел, соединяясь с лучевой костью и локтевой (которая представлена суставным диском, так как сама до начала кисти не дорастает), образует лучезапястный сустав.
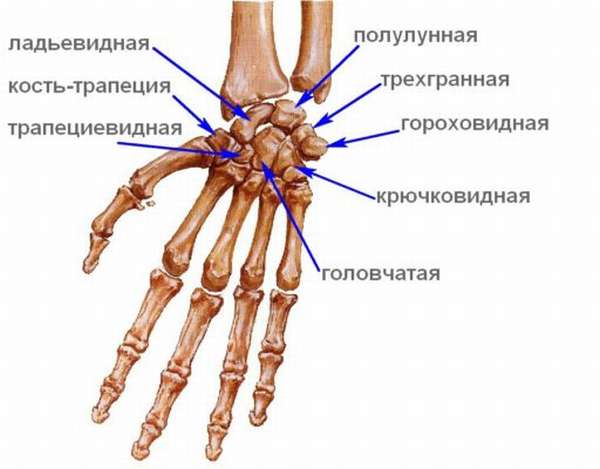
Дистальный отдел, соединяясь с проксимальным отделом, образовывает пястно-запястный сустав. А при соединении с пальцами, он образовывает пястно-фаланговые суставы. Пальцы соединяются посредством межфаланговых суставов. Каждая губчатая кость кисти имеет шесть сторон и шероховатую поверхность. К этим костям прикрепляются ладонные мышцы и связки.
Полезная статья по теме перелом руки.
Виды переломов
Травмы кисти принято делить по общепринятой классификации.
В зависимости от степени повреждения перелом кисти руки может быть:
- со смещением осколков,
- без смещения осколков.
Если есть повреждение кожи, перелом называют открытым, если кожа целая, то такой перелом называется закрытым.
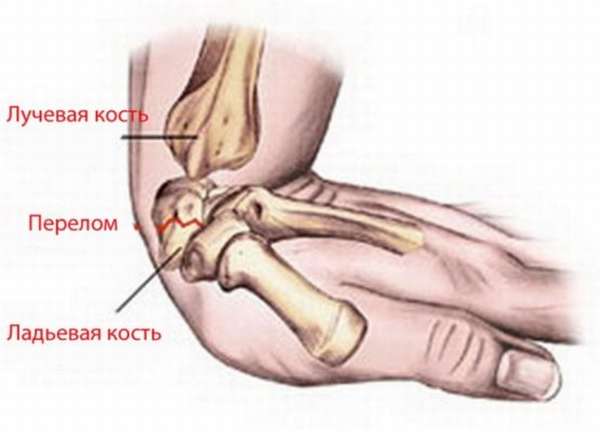
Существует множество разновидностей перелома кисти руки. Чаще всего при переломе запястья повреждается ладьевидная и трёхгранная кость, реже ломается полулунная кость.
- Ладьевидная кость чаще всего ломается при падении на ладонь, поскольку во время падения на неё давит шиловидный отросток лучевой кости. Если перелом произошел вследствие удара кулаком или падения на кулак, в большинстве случаев образовываются два отломка с очень плохим кровоснабжением. Это приводит к асептическому некрозу и дальнейшему рассасыванию отломков. Такое состояние опасно тем, что может произойти образование ложного сустава. Нередко развивается посттравматический артроз лучезапястного сустава.
- Трёхгранная кость ломается чаще всего при прямом механизме травмы. Линия перелома проходит снизу вверх или горизонтально. Травмируется кость вследствие давления на неё крючкообразной кости во время падения на кулак или удара. В своем большинстве такой перелом сопровождается наличием отломков.
- Полулунная кость крайне редко повреждается одна, как правило, вместе с ней имеются повреждения трехгранной или ладьевидной кости. Перелом возникает после падения на кисть, отведенную в сторону локтя.
Среди переломов пястка различают два основных вида:
- внутрисуставные (перелом Беннета и Роландо),
- внесутавные (с горизонтальной и косой линией перелома).
Перелом Беннета – внутрисуставное повреждение первой пястной кости, при котором образовывается фрагмент треугольной формы, но со статическим положением, а дистальная часть двигается вперёд с привидением кости по оси. Перелом Роландо – травма основы первой кости пястка с большим количеством отломков, при этом щель перелома напоминает английскую букву Y.
Перелом фаланг пальцев возникает вследствие действия прямой силы во время занятий спортом, физической работы, может случаться при падениях на ровные пальцы. Благодаря анатомическим особенностям крепления межкостных и червеобразных мышц осколки не смещаются, а остаются возле линии перелома. Интересная информация по теме перелом пальца на руке.
Симптомы

Симптомы переломов кисти руки можно разделить на местные и общие. Первые характеризируются локальной болью, которая усиливается в момент попытки движения в лучезапястном суставе. Также боль усиливается при движении пальцами. Локально можно определить крепитацию костных отломков.
Перелом костей кисти сопровождается отёчностью, которая начинается от места повреждения и распространяется на всю кисть. Если повреждены кровеносные сосуды, может быть гематома, которая проявляется синюшностью кожных покровов в месте травмы.
Перелом ладьевидной кости можно определить в 50% случаев с помощью симптома табакерки (исчезает анатомическая табакерка).
К общим симптомам относят: поднятие температуры до субфебрильных цифр (37-38 градусов), учащенное сердцебиение. Если есть кровотечение, то у больного может снижаться артериальное давление. При сильном болевом синдроме потерпевший может потерять сознание или находиться в болевом шоке.
Повреждения костей кисти имеют схожую симптоматику, что затрудняет диагностику локализации перелома. Для постановки точного диагноза используют методы лучевой диагностики. Основным методом является рентгенография кисти в двух стандартных проекциях. Существует положение для повышения информативности снимка: кисть пациента поворачивают наружу примерно на 15-20 градусов и обеспечивают локтевое отведение с размещением рентгеновской трубки в сагиттальном положении.
В первый день травмирования конечности рентген обследование может быть малоэффективным.
На 10-14 день после того, как зона разрушенной надкостницы рассасывается, на снимке видны щелевидные образования, свидетельствующие о переломе.
Первая помощь
При переломе костей кисти потерпевшему нужно оказать помощь, масштабы которой зависят от следующих факторов:
- наличие повреждений кожи и мягких тканей,
- размер разлома и количество осколков,
- повреждение сосудов, нервов,
- состояние больного.
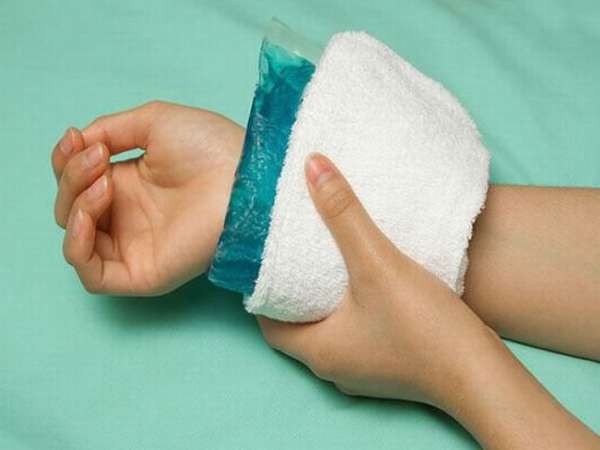
Если есть кровотечение, его необходимо остановить при помощи чистых повязок. В области кисти нет артерий, которые могут привести к большим потерям крови. Достаточно будет закрывать поврежденные участки от попадания инфекции. Рану можно промыть 3% перекисью водорода или другими антисептическими растворами. По возможности нужно приложить холод для уменьшения отечности.
Для транспортировки потерпевшего, необходимо провести иммобилизацию с целью профилактики смещения осколков. Иммобилизовать можно при помощи специальной лестничной шины Крамера или при помощи твердых подручных средств и повязки. Для того чтобы иммобилизовать кисть при помощи лестничной шины, необходимо смоделировать очертания предплечья и кисти по здоровой руке, согнутой на 90 градусов. Под ладонь нужно положить валик из ваты и зафиксировать шину на руке при помощи бинта. В конце нужно подвесить предплечье и кисть с помощью косынки.
Лечение
Если нет осложнений, лечение оказывают в травмпункте или в травматологическом отделении. При переломе кисти руки со смещением необходимо провести открытую репозицию и фиксацию болтом Эбердена. Также можно провести фиксацию при помощи обычных спиц или штифтов.
Когда диагностирован асептический некроз части кости (обычно ладьевидной), необходимо провести аутотрансплантацию костной ткани, которая заместит наркотизированный участок. Также аутотрансплантацию проводят, когда перелом не может срастись долгое время. В случаях большой зоны разлома удаляют весь проксимальный ряд костей и заменяют их эндопротезом.
При переломе кисти руки без смещения необходимо провести фиксацию протяженностью от локтевого сустава к ногтевой фаланге II-V пальцев. Срок фиксации составляет не меньше 10 недель в случае с ладьевидной костью и 6-7 недель при переломе остальных губчатых костей кисти. При переломе пальцев производят репозицию. Если нельзя обойтись консервативными методами лечения, используют остеосинтез при помощи спиц Розова, Кришнера, а также надкостных пластин. Также интересно почитать лангетка на руку.
Реабилитация

После перелома кисть руки обычно плохо работает не до конца сгибается, падает мышечный тонус. В некоторых случаях наблюдается туннельный синдром. Таким пациентам крайне необходима реабилитация для восстановления нормальной функции кисти.
Основные моменты реабилитации:
- курс начинается не раньше, чем через два месяца после травмы,
- начинать нужно с физ. процедур, таких как УВЧ, парафиновые примочки,
- рекомендуется делать компрессы и массаж,
- после того как перелом сросся, назначают игры в имитацию, например, игра на пианино или аккордеоне, завязывание шнурков и т.д.,
- можно использовать специальные тренажёры для кисти по типу эспандера.
Проблема перелома костей кисти более опасна, чем может показаться. Бывает так, что люди даже не обращаются за помощью, а пускают все на самотек или используют средства народной медицины. Такое отношение к проблеме может привести к негативным последствиям, вплоть до развития полной неподвижности кисти.
Источник
Проблемы и возможности восстановительного лечения больных с некрозом мягких тканей и костей конечностей
Причиной возникновения некроза тканей является нарушение питания определенного участка тканей вследствие травмы или ее гнилостного воспаления, а чаще совместное влияние того и другого. Происходит это из-за воздействия на клетки механической силы (разрывы, сдавления), а также вследствие развивающейся инфекции и высоких или низких температур.
Некротизироваться могут любые ткани и органы. На быстроту и степень распространения омертвения оказывает влияние продолжающееся механическое воздействие, присоединение инфекции, а также особенности анатомо-физиологического строения поврежденного органа.
Для начала проявления развития некроза характерны сильные боли, кожа становится бледной и холодной и приобретает мраморный вид. Возникает онемение и теряется чувствительность, нарушается функция, хотя ее проявления возможны некоторое время после констатации некроза. Омертвение начинается с нижних отделов и постепенно распространяется до уровня нарушения питания, а затем на границе мертвых и живых тканей определяется линия, называемая «демаркационной». Наличие демаркации свидетельствует о возможности производства операции – удалении некротизированной части по этой линии или выше ее. Данное, отработанное издавна правило по тактике среди хирургов является единственно правильным, отвечающим сегодняшним представлениям.
Лечебные мероприятия направлены на поддержание общего состояния с использованием активной инфузионной терапии (крови, кровезаменителей, антибиотиков, витаминов и др).
Местное лечение заключается в удалении некроза в пределах здоровых тканей, а объем оперативного вмешательства зависит от вида гангрены, которая бывает сухой и влажной. Сухая протекает благоприятно, и оперативное вмешательство показано при формировании демаркационной линии. При влажной гангрене, когда резко выражены общие проявления, сопровождающиеся тяжелой интоксикацией, проводится немедленная ампутация конечности в пределах здоровых тканей, то есть выше уровня границы некроза.
Известно, что более дифференцированные ткани поражаются гораздо раньше. Поэтому при некрозе мышц и кожи сухожилия и кости оказываются в относительно не пораженном состоянии. При оперативном вмешательстве необходимо учитывать данное явление и не удалять некротизированные участки на всю глубину, а иссекать только пораженные (костную ткань не иссекать независимо от состояния жизнеспособности) с замещением полноценным питающимся кожно-подкожным лоскутом на ножке. Гнойные осложнения ликвидировать путем регионарной инфузии антибиотиков.
При выявлении непораженных костей и сухожилий они закрываются пластическим материалом по одному из существующих методов. В таких случаях удается сохранить сегмент конечности и предотвратить инвалидность пострадавшего. Таких больных было 11.
Все они оперированы по принятой нами методике, которая заключалась в катетеризации магистрального сосуда, удалении некротизированных мягких тканей с замещением мягкотканного дефекта лоскутом на питающей ножке.
У 5-ти из них было повреждение голени, у двух–стопы, у одного–предплечья, а у трех некроз кисти.
У всех больных очень тяжелое повреждение с поражением мягких тканей и кости, у 2-х больных с закрытым переломом голени в результате неправильного лечения (наложена циркулярная гипсовая повязка) наступил некроз голени, потребовавший некрэктомии сегмента.
У одного больного, поступившего через 3-е суток от момента повреждения предплечья, были признаки некроза сегмента на уровне перелома. У другого больного некроз пяточной кости и таранной кости, которые в процессе лечения были удалены.
У трех больных–открытый перелом нижней трети костей голени с острым гнойным осложнением и некрозом большеберцовой кости в пределах 10–15 см.
У одной больной, кисть которой попала под пресс, развился некроз мягких тканей кисти и другие повреждения. Все больные требовали нестандартного подхода в восстановительном лечении.
Поскольку степень повреждения и пораженности рассматриваемых больных очень разнообразна, а систематизация затруднительна, в качестве иллюстрации приведем несколько различных видов поражений.
Примером может быть больная Б. 26 лет.
Во время работы на прессе правая кисть попала под него. Пациентка доставлена в хирургическое отделение районной больницы.
Следовало учесть механизм образования вокруг кисти раны, вызванной от сдавления прессом и возникшей по краю его воздействия. Можно было предположить, что мягкие ткани так поражены, что рассчитывать на их восстановление после воздействия двухтонного пресса нельзя. Образовавшаяся рана на уровне лучезапястного сустава с тыльной поверхности и по верхней борозде с ладонной стороны ушита наглухо, наложена гипсовая шина.
В течение нескольких дней четко обозначались явления некроза поврежденного участка кисти и признаки тяжелой интоксикации.
Поступила в областную больницу из ЦРБ, где была предложена ампутация кисти и формирование культи, в тяжелом состоянии. Правая кисть на тыле от уровня лучезапястного сустава, на ладонной поверхности от верхней ладонной борозды – некротизирована. В обозначенной области кожа черного цвета, местами твердая, все виды чувствительности отсутствуют, из-под струпа и из раны обильное гнойное отделяемое. При рассечении струпа кровотечения нет, а выделяется обильный зловонный гной. Функция кисти полностью нарушена. Рентгенография – костных изменений нет, посев детрита на флору и чувствительность к антибиотикам.
Диагноз: тяжелая травма с размозжением и некрозом части кисти и 2, 3, 4, 5-го пальцев правой кисти.
Оперирована. Катетеризована плечевая артерия через a.Collateralis ulnaris superior и начата инфузия пенициллина 20 млн. ЕД. в составе инфузата.
Через сутки, довольно свободно, в виде «перчатки» удалены некротизированные мягкие ткани кисти и пальцев. Иссечены некротизированные, уже потемневшие концы дистальных фаланг (рис. 1).
Сухожилия глубоких сгибателей и разгибателей сшиты над торцом обработанных фаланг.
После иссечения некротических тканей и туалета раны кисти, в области грудной клетки и живота выкроен кожно-подкожно-фасциальный лоскут по размерам дефекта кисти и пальцев, которые помещены в этот лоскут (рис. 2).
Через четыре недели от момента операции питающая ножка пересаженного лоскута отсечена. Кисть после отсечения питающей ножки После заживления ран больная выписана домой.
Инфузия антибиотиков в артерию продолжалась в течение 40 суток с перерывами между оперативными вмешательствами в течение двух недель. Через два месяца от момента заживления ран сформирован второй палец, а по заживлении ран больная выписана и приступила к работе (рис. 4, 5).
Таким образом, предпринятая нами тактика с использованием пластических приемов под прикрытием длительного регионарного введения антибиотиков дала возможность сохранить в определенной степени функцию кисти и, самое главное, предотвратить инвалидность еще молодой женщины.
У всех больных произошло приживление лоскута, у некоторых с явлениями краевого некроза, с последующим заживлением ран самостоятельно, или с добавлением расщепленного кожного лоскута.
Сложной подгруппой больных с тканевыми некрозами были больные с некрозом более глубоко расположенной костной ткани.
Полученный предыдущий опыт лечения больных с мягкотканным некрозом позволил пересмотреть отношение к отчленению некротизированной части конечности, то есть не проводить ее ампутации.
Из практической хирургии и научных исследований известно (М. В. Волков, В. А. Бизер, 1969; С. С. Ткаченко, 1970; М. В. Волков, 1974; Т. П. Виноградова, Г. И. Лаврищева, 1974; И. В. Шумада и др. 1985), что пересаженные консервированные костные аллотрансплантаты, поначалу выполняющие фиксирующую роль, затем превращаются в нормальную кость, а впоследствии осуществляют стабилизирующую и функционально-опорную роль.
Процесс восстановления кости до нормального функционального состояния в зависимости от свойств трансплантата не одинаков. В частности, Т. П. Виноградова, Г. И. Лаврищева (1974) в своей фундаментальной работе четко дифференцировали активность регенерации в зависимости от характеристик трансплантата. Наиболее активным в регенерации и эффективным в лечении больных с костными дефектами является аутотрансплантат, на втором месте замороженный аллотрансплатат, а затем уже лиофилизированный.
Данные представления вынудили нас задуматься о целесообразности использования аутотрансплантата в качестве пластического материала, причем источником его сделать неотторгнувшийся некротизированный фрагмент при тяжелых открытых переломах длинных костей конечностей. Такой способ был использован при лечении 11 больных с тяжелыми повреждениями конечностей с гнойными осложнениями и некрозом мягких тканей и костей.
Подана заявка на изобретение и получен патент на «СПОСОБ ЛЕЧЕНИЯ ОТКРЫТЫХ ИНФИЦИРОВАННЫХ ПЕРЕЛОМОВ С НЕКРОЗОМ МЯГКИХ ТКАНЕЙ И КОСТЕЙ» № 2002455, 1995 г.
изобретения. При поступлении больного обследуют. Проводят клинические, лабораторные, бактериологические, функциональные, рентгенологические и другие виды исследования.
Катетеризируют магистральную артерию и налаживают введение антибиотиков в составе инфузата. По ликвидации воспалительных явлений некротические мягкотканные образования иссекают. Обеспечивают фиксацию с помощью авторских фиксаторов (внеочаговых–компрессионно-дистракционного или стержневого аппаратов) или иммобилизации с помощью гипсовой повязки.
Костные отломки обрабатывают для создания контактности–при поперечном переломе в торцовой части, а при косых переломах–по его форме, но с обеспечением максимального контакта костных фрагментов с фиксацией названными фиксаторами.
Имеющийся мягкотканный дефект замещают лоскутом на питающей ножке, для нижней конечности–с противоположной ноги, а для верхней конечности–с грудобрюшной области.
По приживлении лоскута, через 30 суток от момента замещения дефекта, питающую ножку лоскута отсекают. Гипсовую иммобилизацию или фиксацию компрессионно-дистракционным аппаратом осуществляют до полной консолидации.
Иллюстрацией применения способа может служить больной К. 35 лет.
Поступил через три недели после открытого оскольчатого перелома обеих костей правой голени в средней трети, со смещением отломков.
Лечился в районной больнице. Развился остеомиелит правой голени с некрозом тканей и дефектом их 6×8 см с некрозом концов отломков большеберцовой кости и спицевой остеомиелит пяточной кости в результате проводимого скелетного вытяжения. Явления общей воспалительной реакции.
Рентгенография показала спиральный оскольчатый перелом обеих костей голени со смещением отломков.
Оперирован. Катетеризирована бедренная артерия через возвращающую подвздошную артерию. Введено 10 млн. ЕД. пенициллина. Некрэктомия мягких тканей. Иссечены заостренные нежизнеспособные концы проксимального и дистального отломков около 1 см для создания опороспособной конгруэнтности. На опиле кости с обеих сторон кровоточивости нет, кость белого цвета. Фрагменты взяты на исследование. Концы отломков большеберцовой кости лишены надкостницы около 5 см сверху и снизу, отломки бледно-сероватого цвета.
Костные отломки сопоставлены конец в конец и фиксированы с помощью аппарата Илизарова.
Инфузия антибиотиков в течение недели, а затем пластика мягкотканного дефекта с укрытием обнаженных фрагментов большеберцовой кости кожно-подкожно-фасциально-мышечным лоскутом, выкроенным с противоположной голени.
Пересаженный лоскут прижился, питающая ножка по прошествии 32 суток отсечена. Аппарат Илизарова снят через 2 месяца. Наложена циркулярная гипсовая повязка.
Рентгенография через четыре месяца от момента начала лечения показала, что отломки срослись. Разрешена нагрузка на ногу.
Морфологическое исследование костной ткани, взятой при иссечении отломков.
Морфологическая картина состояния жизнеспособности костной ткани.
Изучено 16 препаратов, взятых у больных с открытым осложненным переломом длинных костей с некрозом мягких тканей и прилежащей кости.
Взяты фрагменты проксимального и дистального отломков сломанной кости. Фиксированы в 12 % растворе нейтрального формалина. После декальцинации в 5 % растворе азотной кислоты и заключения в целлоидин сделаны срезы, которые окрашивались гематоксилином и по Ван-Гизону.
Костная ткань лишена остеоцитов, местами гомогенного строения, линии склеивания не контурируются. Тинкториальные свойства резко нарушены. Зоны базофилии чередуются с участками оксифильной окраски. В некоторых местах видны очаги полного некроза костной ткани (тающая кость). Процесс остеогенеза не выражен. Между участками некротизированной кости в некоторых препаратах видно формирование рубцовой ткани, в которой прослеживаются лимфоидные инфильтраты с наличием плазмоцитов.
В связи с нестандартностью тактического и хирургического решений остановимся подробнее на обсуждении больных данной группы.
Двое больных поступили с явно выраженным некрозом голени, и некрозом предплечья – один. Сомнений в действиях не вызывали, в планах было сохранить коленный сустав при повреждении голени и локтевой сустав при повреждении предплечья, что довольно успешно удалось.
У остальных больных удалось не только сохранить пораженный сегмент, но и восстановить анатомическое и функциональное состояние поврежденной конечности.
У всех оперированных предложенным способом больных наступила консолидация костных отломков и восстановление функции ноги или руки, в зависимости от исходного повреждения конечности. Самое главное, что некротизированная кость не иссекалась. Она сыграла роль аутотрансплантата. Таким образом, в несколько раз сократились сроки лечения больных в сравнении с традиционными способами лечения, даже с признанным самым прогрессивным в наше время способом билокального остеосинтеза, при всех возможностях которого для коррекции длины сегмента конечности требуется не менее двух лет при дефекте кости в 10 см.
При желании шире ознакомиться с травматолого-ортопедическими проблемами и возможностью их решения, можете заказать книги, отражающие наш опыт.
Лечение лилигрицы
Источник
