Линия перелома дифференцируется что это
Линия перелома и смещение отломков — это настолько характерные рентгенологические симптомы, что общая дифференциальная рентгенодиагностика перелома лишь в исключительных случаях представляет трудности. Все же различные нормальные и патологические теневые изображения иногда могут симулировать линию перелома, трещину или костный отломок. Источником ошибочного заключения прежде всего могут служить эпифизарные линии.
Процесс окостенения при нормальных и патологических условиях происходит в пределах таких широких вариантов, что подчас и очень опытный исследователь не в состоянии решить вопрос o характере линейной тени, не сделав контрольного снимка другой неповрежденной конечности; из-за разницы, хотя и небольшой, в картине правой и левой стороны, из-за трудности исследовать другую конечность в совершенно такой же проекции, даже подобный контрольный снимок в редких случаях не решает диагностической задачи.
Рис. 24. Тангенциальный эффект, симулирующий перелом малоберцовой кости.
К ошибке могут вести и так называемые псевдоэпифизы (кн. 2, стр. 57). Очень большое значение имеют, далее, сверхкомплектные, или добавочные кости, преимущественно кисти (см. рис. 506) и стопы (см. рис. 530), реже сесамовидные кости. Тут опять необходима контрольная рентгенография другой неповрежденной стороны, причем не следует упускать из виду, что картина обеих сторон не всегда бывает строго симметрична. Важнейшим отличительным признаком служат контуры изолированно лежащей тени: при переломах или отрывах контуры неровны, мелкозазубрены, отломок имеет полигональную угловатую форму часто с шипиками, добавочная же косточка почти всегда округлена и имеет четко ограниченные гладкие контуры.
Малоопытный исследователь может принять за линию перелома или трещину также и нормальные глубокие борозды, сосудистые каналы, через которые проходят питающие сосуды, швы и т.д.; в особенности сложна в этом отношении интерпретация рентгенограммы черепа, с линейными тенями диплоических каналов, углублений от артерий и вен, борозд, костных швов и т. д. Напоминают переломы также те картины, которые вызываются так называемым тангенциальным эффектом при рентгенографии (рис. 24). Когда тень одной кости пересекает тень другой, например в области суставных концов костей голени или предплечья и в особенности оснований плюсневых и пястных костей, тень коркового слоя на месте перекреста теряет свой прямолинейный ход, и кость может казаться смещенной, вдавленной. Отличить это легко потому, что снимок в другой проекции покажет неизмененную кость и, кроме того, всегда отсутствует линия перелома. При неудачной проекции исследования ключицы, когда кость не лежит в плоскости, параллельной пленке, ее нормальный S-образный изгиб может симулировать смещение и деформацию. Далее, глубокие кожные складки, прилегающие к пленке во время исследования конечности, когда между двумя кожными губами сжимается воздух, также имеют отдаленное сходство с линией перелома. Подобные косые или поперечные линии встречаются главным образом на снимках области тазобедренного сустава (ягодичная складка), плечевого пояса и в особенности кисти и стопы, фаланг (пальцевые складки). Линия кожной складки дифференцируется с уверенностью благодаря тому, что выходит из пределов кости и пересекает не только ее тень, но и тень мягких тканей. Неопытными за отломки принимаются и всевозможные патологические обызвествления в мягких тканях, как, например, известковый бурсит, известковые бляшки в стенках атеросклеротических артерий, обызвествления сухожилий, мышц, суставной сумки и т.д. Сюда относятся и внутрисуставные свободные тела (мыши). Наконец, некротические костные очаги, лежащие среди Соединительной или хрящевой ткани при различных остеохондропатиях, в первую очередь при заболевании бугра большеберцовой кости, напоминают отдельно лежащие отломанные костные кусочки.
Особое дифференциально-диагностическое значение имеют еще так называемые лоозеровские зоны перестройки (кн. 2, стр. 105). Лоозеровская зона просветления в кости является частой причиной ошибочного заключения о наличии перелома кости, когда на самом деле перелома не было и нет. Единственной причиной подобной ошибки служит неосведомленность, ибо в остальном все обстоит не так уж сложно, при условии правильной клинико-рентгенологической тактики. Зона перестройки костной ткани может показывать на снимке ге же симптомы, что и истинный перелом, вплоть до незначительного смещения и периостальной костной мозоли включительно, так что отличие зоны перестройки от перелома по формальной рентгенологической картине иногда и совсем невозможно. Дифференциальная диагностика здесь основана на типичной локализации лоозеровской зоны (II или III плюсневая кость, одна из костей предплечья, чаще локтевая, или голени, чаще большеберцовая), а также на особенностях клинической картины: при локализации зоны перестройки в плюсневой кости в анамнезе отсутствуют указания на однократную травму, которая могла бы быть причиной перелома, при локализации в другом месте, кроме отсутствия травмы короткого действия, важно указание на характерные внешние механические влияния или на наличие основного далеко зашедшего заболевания скелета (рахита, остеомаляции, болезни Педжета и пр.).
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
ЛИНИЯ ПЕРЕЛОМА И ПЛОСКОСТЬ ПЕРЕЛОМА
Основным рентгенологическим симптомом перелома является наличие в тени кости линии перелома, которая непосредственно указывает на нарушение целости костного вещества. В губчатом веществе линия перелома сказывается в перерыве структурного рисунка ; на позитиве отдельные трабекулы разъединены на известном протяжении в виде более светлой полоски. Значительно более ясно линия перелома обрисовывается в компактном веществе, где светлая полоска контрастнее выступает на фоне более темного коркового слоя. Легче всего поэтому линия перелома определяется рентгенологически в тех костях, где имеется толстый кортикальный слой, т. е. в диафизах длинных трубчатых костей. В костях же с тонким корковым слоем, как, например, в пяточной кости или позвонке, линия перелома иногда едва только заметна или даже на снимке совсем не обнаруживается. Контуры линии перелома характеризуются мелкой зазубренностью.
В губчатом веществе зубцы могут достигать большой высоты, и линия перелома может иметь зигзагообразный ход (рис. 15). Иногда она слегка дугообразна или волниста. В корковом веществе контуры линии бывают более ровными и подчас даже совершенно гладкими.
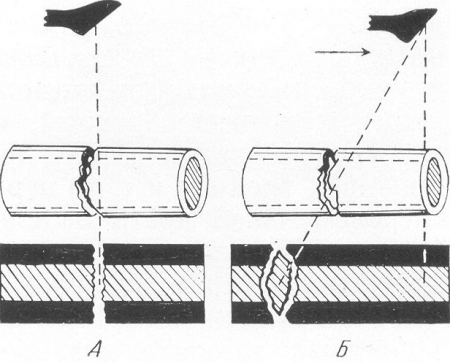
В самой кости на самом деле существует не Линия перелома, а п Л 0 с-кость перелома; рентгеновская линия перелома есть лишь своеобразное плоскостное изображение этой истинной плоскости перелома. Рентгенологическая картина этой линии зависит не только от свойств реальной плоскости перелома, но и в значительной степени от той проекции, в которой был произведен снимок. Если (рис. 16, Л) центральный луч проходит через плоскость поперечного перелома, то проекция диска,
отделяющего друг от друга оба отломка, на рентгенограмме представится в виде правильной светлой прямой полоски ; если же анод трубки смещен в сторону (рис. 16,Б) (в сторону стрелки), то та же самая плоскость перелома будет иметь вид овала или сдавленного круга. С другой же стороны, косой перелом при косом ходе лучей даст линейную тень, а при направлении лучей перпендикулярно к длиннику трубчатой кости на снимке получится замкнутая овальная линия перелома.
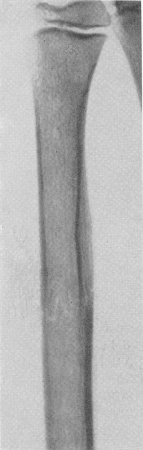
Рис. 15. Зигзагообразный ход линии перелома при поперечном переломе средней трети диафиза лучевой кости.
Еще сложнее проекция плоскости перелома при спиральном переломе, проходящем по поверхности кости спиральной линией, концы которой обязательно замыкаются продольной линией (рис. 17).

Рис. 16. Схема рентгенограммы при поперечном переломе трубчатой кости. А — линия перелома в виде прямой полоски при прохождении центрального луча через плоскость перелома; Б — линия перелома в виде овала при косом ходе лучей. Анод смещен (по направлению стрелки).
Поэтому детальный анализ линии перелома при оскольчатых и других переломах, а также при переломах через сложные костные рельефы с буграми, мыщелками и пр. может представлять большие трудности. Таким образом, яснее всего на рентгенограмме обрисовывается линия перелома в том случае, если центральный луч проходит через главную плоскость так называемого гладкого перелома; при этих условиях светлая полоска особенно резка и контрастна потому, что представляет собой суммарную тень дефекта на 360° коркового слоя. Практически это встречается не очень часто.
При косом же ходе лучей дефект одного полуцилиндра коркового слоя трубчатой кости прикрывается неизмененным другим полуцилиндром, и линия перелома может быть очень слабо заметна.
К анализу линии перелома не следует подходить упрощенно. Понимание топографо-анатомических взаимоотношений перелома на основании плоскостных рентгенограмм дается врачу не сразу. Необходимо научиться геометрическому, пространственному мышлению, зарисовывая каждый случай перелома карандашом на поверхности мацерированной кости или на стеклянном цилиндре. Вращая в руках кость или стеклянный фантом, каждый убедится в том, что и простые переломы читаются рентгенологически не всегда просто.
Нарушение целости может быть полным или неполным. В последнем случае линия является не замкнутой, т. е. исходная точка линии не встречается с конечной точкой. Подобное неполное повреждение, при котором линия никогда не зияет, носит название трещины (fissura). Трещины чаще всего попадаются при травмах плоских костей, например черепа, а также идут продольно в длинных костях, осложняя поперечный или косой перелом.
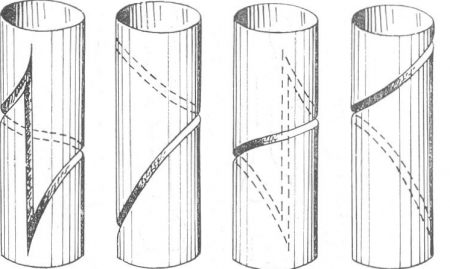
Рис. 17. Схема спирального перелома длинной трубчатой кости. Проекция линии перелома при различных положениях кости, вращаемой в направлении движения часовой стрелки вокруг длинной оси на 90°, 180° и 270°.
На рентгенограмме трещина обрисовывается в виде очень узкой линии наподобие линии перелома, которая постепенно теряется в неизмененной костной структуре.
При локализации перелома вблизи сустава необходимо обратить особое внимание на то, не проникает ли линия перелома или трещина в суставную щель, т. е. не является ли перелом внутрисуставным, интраартикулярным. Под наименованием внутрисуставных переломов надо понимать, по Ф. Р. Богданову, такие переломы, которые образуются на участках, ограниченных капсулой сустава, или же проникают в него извне, со стороны метафиза. Рентгенодиагностике здесь принадлежит очень ответственная роль, так как любое нарушение целости суставной поверхности важно практически, а клиническое распознавание этого осложнения представляет подчас очень большие трудности. Внутрисуставной перелом ухудшает предсказание и требует особых терапевтических мероприятий, поэтому проглядеть его — значит совершить серьезную ошибку.
В тех случаях, когда линия перелома проходит в эпифизе в общем параллельно длинной оси конечности, или, другими словами, лежит косо или перпендикулярно к суставной щели, распознавание на рентгенограмме является легкой задачей. Значительно труднее судить об этом, когда линия перелома пересекает эпифиз поперек, т. е. параллельно суставной щели ; при этом необходимо знать, на каком расстоянии от суставного конца кости спереди, сзади и с боков прикрепляется суставная сумка. Так как иногда все же трудно точно себе представить все топографические взаимоотношения, например, проходит ли линия перелома с тыльной или с ладонной поверхности при Т-образном переломе дистального эпифиза лучевой кости, или — другой пример — спереди или сзади в шейке бедра, то и рентгенограммы не всегда окончательно решают вопрос, имеется ли внутри- или внесуставной перелом. Поэтому положительная рентгенодиагностика интраартикулярного перелома очень ценна, отрицательная же имеет меньшее значение.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Страницы: 1 2
Источник
Малиновская Н.А., Трояновский Р.Л., Степанов В.В., Прилуцких Ю.Ю.
Переломы «прорыва» глазницы (blowout fractures) сопровождаются выпадением, ущемлением мягких тканей глазницы, в том числе мышц в зоне перелома, что приводит к ограничению подвижности глазного яблока, появлению энофтальма [3, 4, 7, 10-13, 15, 18, 21]. Возникает стойкое двоение, нарушается бинокулярное зрение, возможен косметический дефект, страдает социальная адаптация пациента. Чаще повреждается дно глазницы и лишь изредка — внутренняя стенка. Экзофтальм может смениться энофтальмом, гипофтальмом. Диплопия связана с ущемлением в переломе нижней прямой мышцы. Появляется ограничение, болезненность при движениях глазного яблока по вертикали. У больных с переломом внутренней стенки клинические проявления напоминали синдром Duan’a (затруднение абдукции и усиление энофтальма) [8], ограничение движения глаза при аддукции. Часто клиническая картина сопровождается гипестезией в подглазничной области. Диплопия, косоглазие, нарушения подвижности глаза, энофтальм вынуждают прибегнуть к хирургическому лечению[2-8, 10, 1214, 19, 20].
Цель Обсудить особенности клинической картины, дифференциальной диагностики и результаты хирургического лечения переломов прорыва (blowout) дна и внутренней стенки глазницы у детей.

Рис. 1. Посттравматический синдром Брауна справа: д — вынужденное положение головы — наклон к правому плечу; е — гипотропия правого глаза в приведении; б, в — ограничение движений правого глаза кверху, наиболее выраженное ограничение кверху в приведении, расширение глазной щели в данных позициях; а —легкое ограничение движений правого глаза кверху в отведении; г, ж, з, и — движения симметричны, не ограничены![Рис. 2. Перелом нижней, внутренней стенки глазницы справа, странгуляция нижней прямой мышцы в зоне перелома: а,б) клиническая картина странгуляции нижней прямой мышцы [4]; в, г, д) на компьютерной томографии отек гайморовой и решетчатой пазух справа, эмфизема глазницы. Перелом нижней стенки не определен. Перелом внутренней стенки без ущемления внутренней прямой мышцы. Под наркозом тракционный тест положительный. Во время ревизии зоны перелома выявлен щелевидный перелом с полным ущемлением нижней прямой мышцы в заднем отделе](https://eyepress.ru/0001097/11133p02.jpg)
Рис. 2. Перелом нижней, внутренней стенки глазницы справа, странгуляция нижней прямой мышцы в зоне перелома: а,б) клиническая картина странгуляции нижней прямой мышцы [4]; в, г, д) на компьютерной томографии отек гайморовой и решетчатой пазух справа, эмфизема глазницы. Перелом нижней стенки не определен. Перелом внутренней стенки без ущемления внутренней прямой мышцы. Под наркозом тракционный тест положительный. Во время ревизии зоны перелома выявлен щелевидный перелом с полным ущемлением нижней прямой мышцы в заднем отделе
Материал и методы Изучены клиническое течение, анатомические особенности и результаты исходов лечения 132 больных (106 мальчиков — 80,3% и 26 девочек — 19,7%) в возрасте от 5 до 18 лет. До 7 лет — 2 пациента (1,5%), от 7 до 12 лет — 28 (21,2%), от 12 до 18 лет — 102 (77,27%).
Большинство пациентов — мальчики в активном подростковом возрасте. Травмы получены при нападении, в драке, от ударов кулаком и ногами. Были травмы, полученные в результате падения, удара коленом при играх и собственным коленом при акробатических упражнениях, автотравмы. Во всех случаях возникновения перелома удар был об объект достаточной плотности (табл. 1).
Во время занятий спортом травму получили 12 пациентов, что составило 9,16%.
Травма правого глаза — у 64 пациентов (48,48%), травма левого у 68 (51,52 %).
Оперировано 83 (62,88%) больных с переломами нижней стенки, 4 (3,03%) больных с переломом внутренней стенки. Не оперировано 45 больных (34,09%).
Сроки операции от момента травмы — от 4 дней до 2-х мес. Один пациент оперирован через 2 года после травмы.
Результаты И ОБСУЖДЕНИЕ Для постановки диагноза перелома дна глазницы иногда достаточно данных анамнеза и клинической картины. Однако в своей работе мы столкнулись с рядом сложностей.
В 4 случаях после полученной травмы присутствовали ограничения движений глазного яблока кверху. Была проведена компьютерная томография, ни прямых, ни косвенных признаков перелома не было. Компьютерные снимки были абсолютно «чистыми».
В одном случае травма получена при падении и ударе о пол. При поступлении: гематома век, ограничение подвижности глазного яблока кверху. При уточнении анамнеза стало известно, что ребенок и до травмы имел ограничение подвижности глаза кверху.
У троих пациентов жалобы на двоение, вынуженное положение головы, ограничение движений появились после не сразу, а спустя 2-3 недели после травмы. Обстоятельства были несколько иными: удар веткой по глазу, удар пластмассовой игрушкой (ребенок наткнулся областью верхнего века), удар локтем по глазу.
Во всех случаях изначально появилась гематома верхнего века, после рассасывания которой родители заметили косоглазие.
В перечисленных 4-х случаях по характерной клинической картине движений глаза диагностирован синдром Брауна (рис. 1).
Синдром Брауна — неэластичное, фиброзно-измененное сухожилие верхней косой мышцы, которое создает механическое препятствие для движений глазного яблока кверху. Синдром подразделяется на 2 подтипа: врожденный и приобретенный.
Приобретенный синдром возникает на фоне воспаления или травмы сухожилия верхней косой мышцы. Для синдрома Брауна характерна клиническая картина движений глаз: ограничение движений кверху в приведении, гипотропия глазного яблока в приведении, расширение глазной щели в состоянии приведения, тенденция к синдрому V, вынужденное положение головы, положительный тракционный тест (тест на ротацию с погружением глазного яблока в орбиту) [9, 22].
Пациентам назначалось местное противовоспалительное лечение. По результатам исхода травматического воспаления, при сохранении вынужденного положения головы и ограничения движений глаза, предлагали оперативное лечение на верхней косой мышце: тракционный тест на ротацию под наркозом с последующей тенотомией верхней косой мышцы.
Контузионные травмы глазницы без перелома ее стенок, такие как ретробульбарная гематома, контузионная травма вершины глазницы, переломы верхней стенки могут сопровождаться болезненностью и нарушением подвижности глазного яблока. В случаях ретробульбарной гематомы механическое препятствие для движения глаза создает кровоизлияние. В случае перелома верхней стенки — механическое препятствие создает смещение крыши глазницы и гематому в этой области. Дифференциальную диагностику в этих случаях проводили по данным компьютерной томографии.
В четырех случаях перелом нижней стенки не выявлен на КТ, хотя клинический диагноз не оставлял сомнений. Тракционный тест под наркозом положительный. Пациенты были оперированы, во время операции был выявлен дефект дна глазницы с ущемлением нижней прямой мышцы в зоне перелома (рис. 2 и 3).
В сомнительных случаях, когда клинические симптомы указывали на перелом, а по данным КТ явных дефектов стенок нет, мы обращали внимание на косвенные признаки (рис. 4). Необходимо оценивать симметричность углов между положением внутренней и нижней стенки глазницы справа и слева. Перелом нижней стенки, как правило, сопровождается «надломом» в этой зоне и угол становится более тупым. Необходимо обращать внимание на конфигурацию мягких тканей в зоне перелома, появляются «натяжки» (смещение) к зоне перелома. Травмированная мышца увеличивается в поперечном срезе из-за отека. При полном ущемлении она «теряется», часто не дифференцируется в зоне перелома. На травму также может указывать одностороннее пристеночное снижение пневматизации придаточной пазухи.
Первые дни пациентов лечили консервативно.
Проводили местное противовоспалительное, противоотечное, антибактериальное лечение. У 45 пациентов положительная динамика восстановления двигательных функций позволила ограничиться консервативным лечением. В этих случаях ущемлялись фрагменты фасций мышц или околофасциальная клетчатка [1, 16, 17].
Если сохранялось ограничение подвижности глазного яблока, двоение, тенденция к энофтальму, пациенту предлагали оперативное лечение.
При переломах нижней стенки использовали транскутанный доступ, при переломах внутренней — трансконьюнктивальный.
Транскутанный доступ осуществляли вдоль средней трети нижнего края глазницы с легким смещением медиально. Размер — до 2 см. Ткани послойно разделяли до надкостницы. Далее — разрез и отслоение надкостницы, обнажение зоны перелома. В ходе поднадкостничной орбитотомии освобождали ущемленные ткани, в том числе мышцы, удаляли свободно лежащие осколки, вправляли створки перелома и завершали вмешательство пластикой дна глазницы (табл. 2). В начале операции, по ее ходу и в конце проводили тракционный тест.
Извлечение нижней прямой мышцы из зоны перелома выполняли максимально аккуратно. При прочной фиксации (ущемлении) мышцы проводили отведение (отдавливание) и даже удаление костных отломков с целью снятия напряженной (пружинной) фиксации мышцы и, таким образом, предупреждения ее дополнительной травмы и пареза.
При значительных дефектах для пластики дна глазницы использовали хрящевой или кожно-хрящевой аллоплант, декальцинированную кость. В случаях небольшого диастаза при щелевидных переломах использовали аллосклеру, фрагменты твердой мозговой оболочки, медицинский воск [2, 4, 8, 19] (табл. 2). Размеры и форму аллопланта определяли в ходе операции, исходя из величины дефекта. Аллоплант делали достаточно тонким, по форме повторяющим перелом, превышающий размерами дефект кости на 3-5 мм по ширине и длине.
Вводили антибиотик (гентамицин, цефалоспорины и др.) для профилактики гнойных осложнений, дексаметазон или кеналог для снижения послеоперационного воспаления.
Исходы оперативного лечения приведены в табл. 3-5 и рис. 5. Полный и функционально благоприятный результат при своевременном хирургическом лечении может быть получен в 90% наблюдений и выше. В связи со сложностью юридических аспектов заготовки донорских материалов, пандемий вирусных инфекций (СПИД, гепатиты В и С) в последнее время активно используются полимерные материалы. В последние 8 месяцев мы использовали для пластики дна пористый тетрафторэтилен [6, 20]. Результаты наблюдений благоприятные.
Заключение Для правильной своевременной диагностики контузионных повреждений орбиты, определяющей дальнейшую тактику лечения, необходимо критическое осмысление нарушения функции глазодвигательных мышц и данных лучевой диагностики (компьютерной томографии).
Особенно актуально это для случаев с полной странгуляцией нижней прямой мышцы в зоне перелома, когда оперативное лечение необходимо провести достаточно рано (в первую неделю после травмы) для предотвращения ее посттравматического пареза.
Источник
