Краниограмма при перелома

 Краниографией является рентгенография черепной коробки, в ходе которой не применяются контрастные вещества.
Краниографией является рентгенография черепной коробки, в ходе которой не применяются контрастные вещества.
В ходе исследования осуществляется стандартная обзорная рентгенограмма, боковая с прямой и аксиальной (осевой) рентгенограммой, а также делаются снимки висков, орбит и других частей головного мозга.
Показания к назначению диагностики
Краниография назначается для исследования головного мозга и позвоночника пациентам с:
- внутричерепным кровоизлиянием;
- обширным инсультом;
- инфарктом;
- патологическими изменениями объемов и формы костной структуры черепной коробки;
- грыжей, экстракраниальными новообразованиями и платибазией;
- воспалительными процессами в головном мозге;
- порозностью сосудов в турецком седле;
- нарушениями во внутричерепном пространстве.
К тому же, она позволяет диагностировать состояние человека, получившего травму головы, выявить наличие опухолей и патологической жидкости, увидеть переломы, наличие осложнений, родовой травматизм, определить присутствие метастазов в головном мозге и воспаления в системе пазух, выявить кисты.
Кроме того, обзорная краниография позволяет оценить состояние головного мозга и уточнить динамику его развития. Прицельный вид краниографии помогает:
- уточнить присутствие кальцификатов;
- определить очаг кровоизлияния и гематом;
- подтвердить наличие остеодистрофии и деформацию костей;
- обнаружить инородные тела и очаг воспаления в головном мозге.

Противопоказания
Краниография противопоказана при беременности, детям, пациентам с высокой температурой и общим плохим самочувствием. Данные ограничения накладываются из-за влияния излучения на органы и ткани плода и детей.
Однако, в экстренных случаях данный вид исследования может проводиться при острой необходимости.
Как это работает
При краниографии используются рентгеновские лучи, которые осуществляют визуализацию черепных костей и мозга. Лучи воздействуют на ткани, поглощаются в них и на выходе дают излучение, проявляющееся светлыми и темными оттенками. Изображение попадает на камеру и отражается на компьютере.
Светлыми оттенками отображаются кости с плотными структурами, а темными — мягкие ткани с полостями.
При прицельном исследовании на светлых изображениях костей появляются темные черты трещин, наростов или переломов. С помощью анализа структур ставится диагноз.
Подготовка пациента к краниографии
Особой подготовки в виде диеты, принятия или отказа от еды и воды не требуется. Перед самим обследованием нужно убрать с области головы все металлические предметы, это касается сережек, заколок, пирсинга и других украшений.
Также нужно вынуть вставные стоматологические металлические протезы, чтобы минимизировать облучение и провести точную диагностику.
Как проводится
Обследуемый проходит к аппарату, надевает свинцовый фартук для минимизации влияния облучения на тело ниже головы и ложится.
Голову фиксируют специальными устройствами, чтобы весь период исследования она оставалась неподвижной.
Иногда используются обычные повязки и маленькие мешки с песком. При необходимости положение головы и тела изменяется для того, чтобы сделать несколько снимков в нескольких проекциях.
Расшифровка результатов с примерами краниограмм
Обычно результаты можно получить через полчаса, но скорость их получения и четкость отображения зависит от используемой техники. Снимок доктор получает сразу, но расшифровывает по-разному. В госучреждениях результатов можно дожидаться в течение двух суток.
При расшифровке снимка указываются сведения о форме черепа, черепной костной системы, состояние мозга и черепной коробки, анатомические данные, положение пазух и швов, состояние костей носа, наличие или отсутствие злокачественных или доброкачественных новообразований.
Если расшифровка результатов не дала точных данных и есть подозрения на серьезные патологии, назначают полуаксиальную рентгенограмму, косую рентгенограмму глазниц по Розе, тангенциальную рентгенограмму и исследование висков по Стенверсу.
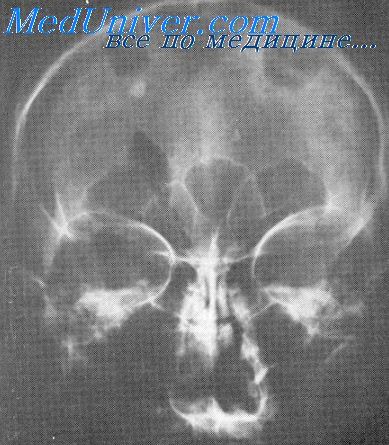
Рассмотрим далее несколько снимков с пояснением. Так, на первых двух снимках можно видеть перелом в теменной области и расхождение швов сагиттального и лямбдовидного вида, а на следующих — перелом костей затылка черепа (места переломов выделены стрелками).


Цена в РФ
Стоимость краниографии зависит от того, где проводится исследование, в каком медицинском учреждении и регионе, и какова ее специфика.
Например, в Москве стоимость процедуры составляет от 1500 до 5300 рублей, а сделать прицельные снимки можно за 150-500 рублей за один снимок. В остальных регионах цена колеблется от 1300 до 4500 рублей.

Дмитрий Семенов
Невропатолог
Этот раздел создан чтобы позаботиться, о тех, кому необходим квалифицированный специалист, не нарушая привычный ритм собственной жизни.
Источник
Компьютерная томография (КТ) в настоящее время является ведущим в диагностике черепно-мозговой травмы. Возможность прижизненной визуализации мягких тканей, костей, мозговой паренхимы, ликворных пространств, инородных тел и других составляющих черепно-мозговой травмы при КТ открыла новые пути развития нейротравматологии. Широкое распространение получила КТ и в детской нейротравматологии
Ушибы мягких тканейхарактеризуются увеличением объема, сочетанием с участками повышенной плотности в результате пропитывания их кровью. Подапоневротические гематомыотличаются зонами повышенной плотности в ранние сроки после травмы, которые располагаются над костными структурами.
Переломы костей черепавизуализируются при КТ в костном режиме. Линейные переломы представлены в виде полосок просветления, а вдавленные переломы в виде смещения фрагментов кости в полость черепа (Рис.7.22).
Ушибы головного мозгав зависимости от тяжести (выраженности) деструктивных изменений мозговой ткани обычно разделяют на 3 типа. Частота их выявления увеличивается с увеличением срока после травмы. По данным Егуняна М.А., в первые сутки после травмы КТ признаки ушиба мозга обнаруживаются у 23% обследованных детей, кроме того у 18% обнаруживаются признаки отека мозга с сужением субарахноидальных пространств и желудочков мозга. На 2 — 3 сутки ушибы мозга выявляются уже у 33,3% пострадавших, при наличии признаков отека мозга еще у 11,1%. На 4 — 7 сутки эти цифры поднимаются до 66,6% и 33,4%.
Ушибы мозга легкой степени тяжести (ушибы I типа)представлены небольшими зонами пониженной плотности мозгового вещества (18 — 25 ед.Н) или участками изоденсивными мозгу с наличием небольшого объемного эффекта позволяющие говорить об ушибе мозга. Эти ушибы достаточно быстро (2-6 дней) подвергаются обратному развитию и обычно занимают кортикальную зону конвекситальных отделов полушарий мозга, часто сочетаясь с переломами костей и подапоневротическими гематомами.
Ушибы мозга средней степени тяжести (ушибы IIтипа)характеризуются наличием контузионных очагов повышенной плотности (до 60 ед.Н) или зонами пониженной плотности с некомпактными вкраплениями участков повышенной плотности (Рис.7.2, 7.24). Степень сопутствующего отека мозга и объемного эффекта большая. Эти очаги ушиба также достаточно быстро (в течение 10 — 14 дней) подвергаются обратному развитию, что говорит об отсутствии значительной деструкции мозгового вещества, но атрофические изменения в мозге обнаруживаются почти постоянно.
Ушибы мозга тяжелой степени тяжести (ушибы III типа)представлены зонами неравномерно повышенной плотности (65 — 75 ед. Н), которые чередуются с участками пониженной плотности (Рис. 7.25).
Данный вид ушиба мозга соответствует патологоанатомическому определению «очаг размозжения мозга». Они сопровождаются выраженным перифокальным отеком, нередко имеющего тенденцию к генерализации на 3 — 4 сутки. Исчезновение геморрагического компонента очагов ушиба 3 вида происходит на 2 — 3 недели, хотя явления отека сохраняются на более длительный срок.
Корниенко В.Н. с соавт. предложили разделять 4 вида очагов ушиба мозга, при этом выделив ушибы IV вида — внутримозговые гематомы или очами ушибов с превалированием геморрагического компонента над мозговым детритом (Рис. 7.26).
Очень интересны сопоставления типов ушибов мозга и летальности, проведенные LankschW. С соавт. Установлено, что летальность при ушибах I типа не превышает 7% наблюдений, при ушибах II типа она составляет 41% и при ушибах III типа достигают 70% наблюдений.
Диффузные аксональные повреждения мозгана КТ характеризуются общим увеличением объема мозга, как результат диффузного отека или набухания мозга с мелкоточечными очагами геморрагии в мозолистом теле, стволовых или перивентрикулярных структурах.
Субарахноидальные кровоизлияниянаиболее частый вид травматических внутричерепных кровоизлияний, особенно при тяжелой черепно-мозговой травме. КТ признаком субарахноидального кровоизлияния является повышение плотности конвекситальных субарахноидальных пространств, боковых щелей мозга, базальных цистерн (Рис.7.27). Учитывая быстроту резорбции крови из ликворных пространств, КТ диагностика субарахноидальных кровоизлияний наивысшая в первые часы после травмы. В течение первых двух суток частота обнаружения КТ признаков геморрагии снижается на половину.
Эпидуральные гематомыпредставлены обычно зонами повышенной плотности двояковыпуклой формы, прилежащей к костям свода черепа (Рис. 7.28). Зоны распространения эпидуральных гематом обычно ограничены черепными швами.
Степень повышения плотности изображения гематомы соответствует количеству свернувшейся крови, но при наличии несвернувшейся крови и при резорбции гематомы более 14 дней возможно ее изоденсивное с мозгом изображение. В этих случаях только косвенные признаки (смещение твердой мозговой оболочки, смещение мозга) или внутривенное введение контрастного вещества позволяют правильно установить диагноз.
Субдуральные гематомыхарактеризуются серповидной зоной повышенной плотности, захватывающей значительные участки над полушариями мозга (Рис.7.29), сочетаясь с его сдавлением и смещением срединных структур. В результате резорбции крови субдуральные гематомы в течении нескольких недель становятся изоденсивными, что затрудняет их диагностику особенно при двухсторонней локализации. Эта локализация очень часто наблюдается у детей грудного возраста. Именно у них нередко возникает необходимость в дифференциальной диагностике между хроническими субдуральными гематомами и хроническими гидромами в результате атрофических изменений в мозге (Рис.7.30, 7.31). Односторонние хронические субдуральные гематомы в зависимости от сроков существования и степени резорбции крови представлены гипер- , гипо- или изоденсивными экстрацеребральными зонами с выраженным смещением мозга (Рис. 7.32).
Особую группу составляют больные с хроническими оссифицирующимися субдуральными гематомами при огромных размерах которых степень смещения мозговых структур и желудочков мозга может быть самой различной от незначительной (Рис.7.33) до резко выраженной (Рис. 7.34).
Внутримозговые гематомычаще встречаются у детей школьного возраста и на КТ представляют собой очаги гомогенно повышенной плотности округлой, овальной или неправильной формы (65 — 75 ед. Н). Очень быстро вокруг гематомы формируется зона отека, достигающая максимума на 2 — 3 сутки и имеющего тенденцию к генерализации (Рис. 7.35). Резорбция крови и снижение плотности очага кровоизлияния обычно происходит к концу месяца.
Внутрижелудочковые гематомыу детей как изолированная форма внутричерепной посттравматической геморрагии встречается крайне редко. Они наблюдаются при очень тяжелой травме как один из компонентов множественных гематом. Внутрижелудочковые кровоизлияния только в том случае может считаться гематомой, если кровь по объему превысила размеры желудочка и произошла тампонада его кровью. На КТ внутрижелудочковые гематомы представлены высокоинтенсивным сигналом, формирующим слепок расширенного желудочка мозга. Чаще обнаруживаются внутримозговые гематомы с прорывом крови в желудочки мозга разной степени выраженности (Рис. 7.36).
Как уже указывалось, практически только у детей встречаются поднадкостнично-эпидуральные гематомы. Их компьютерная диагностика не представляет больших сложностей, а обнаруживаемые изменения весьма характерны для экстра-интракраниальных объемных поражений, разделенных костной структурой. Гематомы могут располагаться одна над другой, принимая вид шара, мяча, или в виде гантелей со смешением основных масс гематом в сторону (Рис.7.37). При специальных исследованиях удается обнаружить и зону линейного перелома кости.
Значительно расширились возможности КТ с внедрением в практику спиральных рентгеновских компьютеров. Если раньше для получения объемного изображения (трехмерная КТ реконструкция) требовалось много времени и больной получал большую лучевую нагрузку, современные аппараты позволяют провести исследование за несколько минут. Особенно важна трехмерная КТ реконструкция при сложных переломах и дефектах черепа, во многом определяя хирургическую тактику (Рис.7.38).
Рис.7.22. КТ (костный режим) ребенка П., 7 лет. Вдавленный многооскольчатый перелом правой лобной кости.
Рис. 7.23. КТ ребенка З., 3 года.
Ушиб лобной области средней степени тяжести без выраженной дислокации и отека мозга.
Рис.7.24. КТ ребенка Н., 12 лет.
Ушиб лобных долей средней степени тяжести (через неделю после травмы). Выраженный отек лобных долей, начинающаяся атрофия левой лобной доли.
Рис.7.25. КТ ребенка А., 7 лет.
Ушиб левой лобной доли тяжелой степени тяжести. Умеренно выражен дислокационный синдром и отек мозга.
Рис. 7.26. КТ ребенка Р., 5 лет.
Ушиб тяжелой степени тяжести лобных долей, больше справа, с преобладанием геморрагического компонента.
Рис.7.27. КТ ребенка Б., 2 года.
Ушиб мозга средней степени тяжести, субарахноидальная геморрагия с распространением крови в межполушарную щель и субарахноидальные пространства правой лобно-теменной области.
Рис.7.28 КТ ребенка Ф., 6 лет.
Эпидуральная гематома левой височной области без значительного дислокационного синдрома.
Рис.7.29. КТ ребенка Т., 3 года.
Острая субдуральная гематома над правым полушарием, выраженное сдавление мозга.
Рис.7.30. КТ ребенка С., 4 года. Двусторонние хронические субдуральные гематомы.
Рис.7.31. КТ ребенка С., 1 год.
Массивные хронические субдуральные гидромы, гипоксическая атрофия мозга.
Рис.7.32. КТ ребенка Б., 9 месяцев.
Хроническая субдуральная гематома левой лобно-теменно-височной области, выраженный дислокационный синдром.
Рис.7.33. КТ ребенка Е., 8 лет.
Оссифицированная хроническая субдуральная гематома правой лобно-теменной области, состояние через 3 года после ликворошунтирующей операции и год после легкой черепно-мозговой травмы. Дислокационный синдром слабо выражен.
Рис.7.34. КТ ребенка М.., 5 лет.
Оссифицирующаяся хроническая субдуральная гематома левой лобно-теменно-височной области, состояние через год после ликворошунтирующей операции. Дислокационный синдром резко выражен.
Рис. 7.35. КТ ребенка Р., 4 года.
Внутримозговая гематома правой височно-подкорковой области со слабо выраженным
дислокационным синдромом.
Рис. 7.36. КТ ребенка Т., 9 лет.
Внутримозговая гематома правой височной области с прорывом крови в тело и задний рог правого бокового желудочка. Умеренно выражен перифокальный отек.
Рис. 7.37. КТ ребенка О., 2 года.
Поднадкостнично-эпидуральная гематома слева. Эпидуральная гематома затылочно-теменная область, поднадкостничная гематома — теменно-височная область. Умеренно выражен дислокационный синдром. При костной реконструкции видна область линейного перелома затылочной кости слева
с переходом на теменную кость.
Рис.7.38. КТ (А) и трехмерная реконструкция (Б) ребенка З., 2 года.
Растущий перелом затылочной и височной костей справа с формированием арахноидальной
экстра-интракраниальной кисты.
Б
Источник
Переломы костей черепа. Контрастные методы исследования в неврологииПереломы костей черепа на краниограммах отражаются в виде трещин или линейных переломов, вдавленных или компрессионных (импрессионных и депрессионных) и многооскольчатых переломов со смещением или без смещения отломков в полость черепа. Рентгенологическими признаками трещины являются симптомы молнии, прозначности, раздвоения и краевого дефекта. Для выявления некоторых из этих симптомов (прозрачности и краевого дефекта) необходимо произвести специальные укладки: трещина должна быть в центральной части снимка или в краеобразующей проекции. Для определения глубины вдавления фрагментов кости при вдавленных и многооскольчатых переломах со смещением отломков в полость черепа снимок выполняют в касательной проекции. При переломах основания черепа прямые рентгенологические признаки (видимая линия перелома) определяются нечасто. Обычно видимая линия перелома свода продолжается по направлению к основанию черепа и косвенно может говорить о переломе последнего. Невропатологи часто сталкиваются у детей с двумя заболеваниями, которые характеризуются весьма эксквизитными рентгенологическими симптомами. Это водянка головного мозга (гидроцефалия), которой свойственны значительное увеличение объема мозгового скелета, резкое истончение костей, нередко незаращение родничков, расхождение костей и швов черепа, значительная диспропорция мозгового скелета в сравнении с лицевым (W. Scheld, 1968). Другим заболеванием является краниостеноз, характеризующийся ранним заращением швов черепа и наступающей диссоциацией между растущим мозгом и ограниченным внутричерепным пространством, что ведет к внутричерепной гипертензии. Рентгенологически определяется значительное усиление пальцевых вдавлении, превышающее по своей выраженности их рисунок при самой большой гипертензии без краниостеноза. Отличие заключается еще и в том, что при краниостенозе швы отсутствуют, а при обычной гипертензии они подчеркнуты.
Контрастные методы исследования. В связи с тем что целый ряд неврологических заболеваний не сопровождается патогномоничными рентгенологическими симптомами либо последние проявляются на поздних стадиях заболевания, нередко приходится прибегать к контрастным методам исследования. Последние основаны на применении рентгеноконтрастных веществ, вводимых в ликворсодержащие пространства, кистозные полости различного происхождения, полости абсцессов мозга, в сосуды головного мозга с целью выявления их на рентгенограммах, определения характера и локализации предполагаемого патологического процесса, вызывающего различные отклонения в контрастируемых объектах, смещения, деформации, незаполнение и др. (G. Меггет, 1960). Вентрикулография в зависимости от характера вводимого в желудочки рентгенотрицательного или рентгенноложительного вещества может быть негативной или позитивной. При первой в качестве контрастного вещества используют воздух или кислород (пневмовентрикулография), при второй — жидкости (майодил, пантопак, амипак, конрей). Производят также исследования с применением комбинации воздуха и эмульсии майодила. Контрастное вещество вводят взамен выпускаемого ликвора. После обычных четырех снимков в передне-задней, задне-передней и двух боковых проекциях при необходимости производят томографию системы желудочков на нужной глубине. Пневмоэнцефалография отличается от вентрикулографии тем, что воздух в желудочки мозга вводят путем поясничного прокола в положении больного сидя. При таком методе контрастируйте и подпаутинные пространства. Метод замедленной и направленной пневмоэнцефалографии позволяет направить воздух в нужные отделы ликворной системы путем наклона головы больного в разные стороны. Если воздух вводиться в цистерны большого мозга (пневмоцпстерииграфия), то удается выявить патологический очаг, расположенный в базальных отделах мозга. — Также рекомендуем «Показания к вентрикулографии. Ангиография в неврологии» Оглавление темы «Методы исследования в неврологии»: |
Источник