Контр перелом

Внутренний костный каркас человека – конструкция крепкая, надежная и хорошо «продуманная» эволюцией в плане оптимального сочетания легкости и прочности. Вероятно, мы могли быть значительно устойчивее к ударам и падениям, однако это сказалось бы на подвижности: человек стал бы гораздо тяжелее, крупнее и неповоротливее; мы могли быть намного стремительней и реактивней в движениях, но тогда пришлось бы облегчать «несущую конструкцию» за счет утончения или большей пористости костной ткани, что неизбежно отразилось бы на ее механических характеристиках.
Поэтому по сей день, несмотря на взрывообразное развитие цивилизации в последние два-три столетия (а во многом и «благодаря» этому развитию, особенно техническому) переломы костей остаются одной из наиболее частых причин обращения к хирургам-травматологам.
Мировая статистика в этой сфере варьирует очень широко – в зависимости от региональных, возрастных, профессиональных, гендерных факторов. Известно, в частности, что переломы до двух раз чаще регистрируются у мужчин, чем у женщин; что некоторые профессии и виды спорта изначально травмоопасны; что более половины всех переломов приходится на верхние конечности и плечевой пояс, и т.д.
Принято считать, что в структуре общей заболеваемости травмы находятся на третьем месте. Оценки процентной доли переломов в общем объеме травматических повреждений также различаются: одни авторы считают эту долю не превышающей 10%, другие приводят данные о 21-22%, причем в обоих случаях речь идет о российской статистике; в одних публикациях с тревогой говорится об учащении обусловленной переломами временной нетрудоспособности, инвалидности и летальности, в других описывается противоположная тенденция.
Так или иначе, проблема переломов сопутствует человечеству на протяжении всей его истории, является актуальной и социально-значимой в настоящее время и, по всей видимости, останется таковой еще очень долго.
Причины
Возможные причины «переломного» травматизма делятся на две неравные категории.
Первую, превалирующую группу составляют механические воздействия, – удары, компрессии (сдавления), неудачные повороты или падения, продольно-осевые или поперечные напряжения, сила которых превосходит порог механической прочности данной конкретной кости. Следует отметить, что говорить о каких-то абсолютных или даже усредненных пороговых значениях в данном случае не приходится, это очень условное понятие. Дело в том, что кости в человеческом организме чрезвычайно многообразны по расположению, размеру, строению, толщине; кроме того, любая кость очень сложна геометрически. Поэтому один и тот же удар, даже не особо сильный, может привести к совершенно разным последствиям в зависимости от того, в какую кость, в какую ее точку и под каким углом этот удар пришелся.
Другую группу причин составляют патологические процессы и состояния, при которых меняется естественный состав и структура костной ткани. Остеопороз (истончение костей с одновременным повышением пористости) и остеомаляция (размягчение, снижение плотности) могут протекать на фоне и вследствие ряда обменных, эндокринных, хромосомных заболеваний, а также в силу возрастных изменений или выраженного хронического дефицита определенных витаминов и микроэлементов (кальций, фосфор, витамин D и т.д.).
Симптоматика
Наиболее общим симптомом переломов является болевой синдром: это в любом случае серьезная проблема, о чем мозг и получает соответствующий интенсивный сигнал тревоги.
Прочие наблюдаемые и ощущаемые признаки перелома столь же разнообразны, как и сами переломы. В одних случаях боль становится нестерпимой при малейшем движении, в других отзывается резким усилением лишь на прикосновение. Достаточно специфичными признаками являются стремительно развивающийся отек в пораженной зоне, иногда с выраженной подкожной гематомой; неестественная подвижность, форма, положение, хруст и т.д. Очень разным может быть общее состояние больного: от вполне удовлетворительного до критически тяжелого (при множественных сложных переломах) и несовместимого с жизнью.
Вариативность клинической картины отражена в многочисленных классификациях, имеющих непосредственное практическое значение для диагностики и лечения. Так, закрытый перелом, при котором не нарушена целостность кожных покровов, кардинально отличается от перелома открытого, – который, как говорится, ни с чем не спутает ни врач, ни очевидцы, ни сам больной.
По направлению и характеру переломов различают компрессионные, косые, поперечные, продольные, вколоченные, винтообразные («скрученные»), клиновидные. В одних случаях перелом является неполным, то есть носит характер более или менее обширной трещины или надлома, в других происходит размозжение, смещение отломков, дополнительная травматизация окружающих тканей и органов острыми сколами костей. Политравма с множественными переломами (т.е. при одновременном поражении нескольких костей в конечностях, позвоночного столба, ребер, черепа) смертельно опасна из-за риска травматического шока или, при вторичном инфицировании, – сепсиса.
Диагностика
Важно понимать, что все перечисленные выше признаки закрытого перелома являются относительными и факультативными, т.е. окончательный диагноз может установить только врач. Дифференциальная самодиагностика, – например, в пользу вывиха, если на самом деле имеет место перелом, – очень опасна как непосредственными последствиями (напр., внутреннее кровотечение при повреждении крупного или среднего кровеносного сосуда), так и отдаленными (незаращение или неправильное срастание с нарушением функции или полной функциональной несостоятельностью костного сегмента). Помимо сбора информации, внешнего визуального и пальпаторного исследования, назначается рентгенография, – которая по сей день остается стандартом инструментальной диагностики в травматологии (костная ткань достаточно четко и информативно контрастирует с мягкими тканями). Назначают лабораторные анализы и, в случае необходимости исследовать окружающие перелом структуры, – дополнительные диагностические методы, напр., МРТ, УЗИ и т.д.
Лечение
О правилах оказания первой помощи в последние сто лет писалось очень много; соответствующие эпизоды, порой очень грамотные, представлены в кинематографе и литературе. Несмотря на это, в критической ситуации даже хладнокровному человеку, если он не врач, легко растеряться и забыть все познания в данной сфере. Поэтому вспомним лишь основные, фундаментальные и зачастую спасительные, принципы оказания первой помощи при подозрении на перелом. Это максимальная неподвижность (что касается, как минимум, поврежденного участка, хотя в некоторых случаях больному вообще нельзя шевелиться – ни самостоятельно, ни с посторонней помощью) и минимальный срок доставки в медучреждение. В городских условиях, безусловно, гораздо легче следовать этим рекомендациям, чем в малонаселенной сельской местности или в дальнем походе, однако и там необходимо сделать все возможное и невозможное, чтобы избежать смещений, инфицирования, кровотечения и других осложнений. Если больной доставляется в травмпункт на частном автомобиле (что вполне допустимо, например, при закрытых переломах конечностей), должна быть наложена иммобилизирующая шина. Правила доврачебного шинирования тоже достаточно просты: сначала асептическая обработка и остановка кровотечения, если оно есть, а затем уже осторожное прибинтовывание к шине (доске, ветке и т.п.) – с таким расчетом, опять же, чтобы подвижность в любой плоскости была минимальной.
В любых внемедицинских условиях ни в коем случае, никому и ни при каких обстоятельствах нельзя поврежденную конечность выпрямлять, если она согнута под неестественным углом, трясти или резко дергать в надежде «вправить» – это случается нередко и приводит к особо тяжким последствиям в тех случаях, когда оказывающий первую помощь «совершенно уверен» и «точно знает», что имеет дело с вывихом.
Очевидно, что все варианты стратегии и тактики специализированной травматологической помощи в случае перелома невозможно не только описать, но даже перечислить в рамках одной статьи. По показаниям и результатам диагностики, в зависимости от общего состояния больного, времени, прошедшего после получения травмы, характера перелома и множества других факторов, – применяют тот или иной способ анестезии, технику репозиции костей и отломков, антибактериальную профилактику инфицирования и сепсиса, метод фиксации (наложение гипсовых повязок или лонгет к настоящему времени отнюдь не утратило своего значения). В случае тяжелого сложного перелома может понадобиться поэтапное хирургическое лечение с целью реконструктивного остеосинтеза, нередко с установкой имплантатов или компрессионно-дистракционного аппарата (аппарат Илизарова и его модификации), а также неукоснительное соблюдение больным всех предписаний и особого режима на указанный врачом период полной реабилитации.
Источник
Заживление переломов в рентгеновском изображении. Контроль заживления переломов. Осложнения переломов. Рентгенологические симптомы. Выполнила: Саая Ч. С.
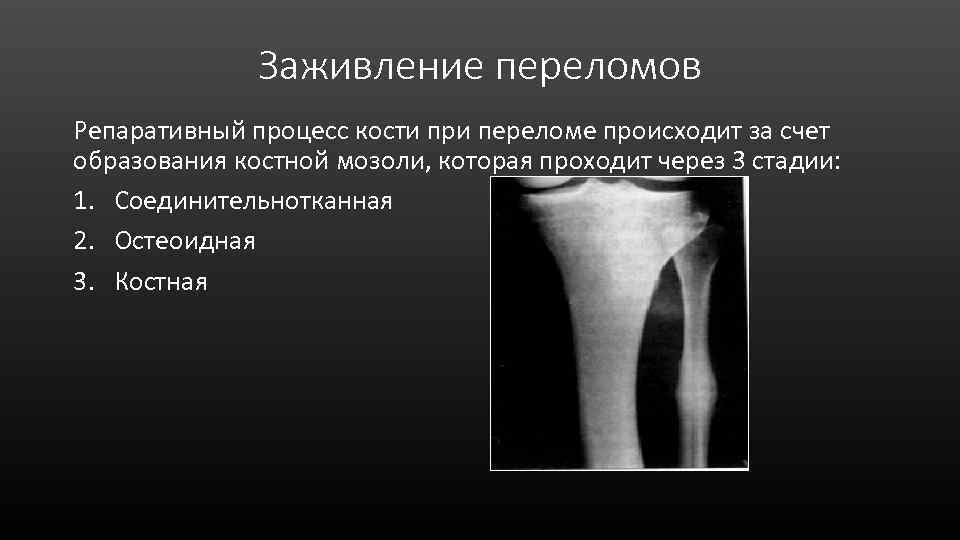
Заживление переломов Репаративный процесс кости при переломе происходит за счет образования костной мозоли, которая проходит через 3 стадии: 1. Соединительнотканная 2. Остеоидная 3. Костная

1 стадия — соединительнотканная • В возникновении соединительнотканной мозоли имеет значение кровоизлияние, которое активизирует регенерацию костной ткани. • Переломы всегда сопровождаются разрывами и повреждениями сосудов кости, костного мозга и мягких тканей, при этом между отломками кости возникают гематомы различных размеров. • В результате организации постравматической гематомы, рассасывания мертвого костного материала и воспалительного процесса в месте перелома формируется недифференцированная грануляционная ткань, соединяющая концы перелома.

1 стадия — соединительнотканная • Постепенно грануляционная ткань замещается плотной соединительной тканью, образующей первичную соединительнотканную мозоль. • Развитие соединительнотканной мозоли начинается к 7 -10 дню после перелома кости. • Рентгенологически в этот период определяется рассасывание краев у конца отломков и некоторое увеличение щели перелома вследствие рассасывания поврежденных костных балок.

2 стадия — остеоидная • Остеоидная мозоль образуется к 20 -30 дню после перелома путем прямой метаплазии соединительной ткани в остеоидную • Рентгенологически в этот период в отломках нарастает остеопороз, на фоне которого определяются участки остеосклероза в некротизированных костных фрагментах • При закрытых переломах эти некротизированные осколки вживают в костную мозоль и замещаются новой костью

3 стадия — костная • Костная мозоль начинает образовываться через 20 -30 дней после перелома за счет обызвествления остеоидной ткани и превращения ее в костную • Рентгенологически развитием костной мозоли считается формирование обширных участков обызвествленной ткани, имеющих костную структуру и окружающих отломки кости в виде муфты со всех сторон • Сроки появления костной мозоли, устанавливаемые рентгенологически, различны – в целом 8 -24 недель после перелома
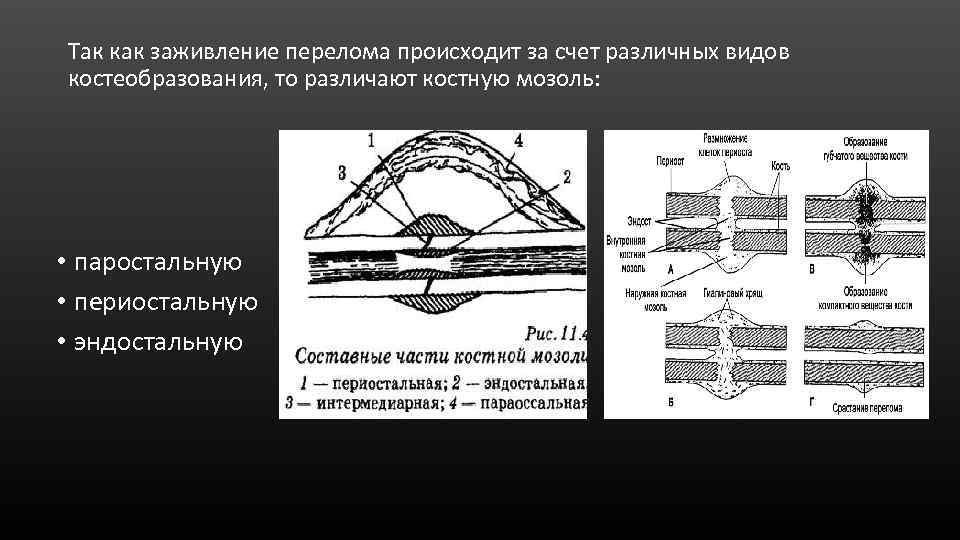
Так как заживление перелома происходит за счет различных видов костеобразования, то различают костную мозоль: • паростальную • периостальную • эндостальную

• Первые признаки мозоли появляются на снимке лишь при ее обызвествлении. Время появления костной мозоли колеблется в очень широких пределах и зависит от ряда условий: от возраста, от места перелома в различных костях и в различных частях одной и той же кости, от вида степени смещения отломков, от степени отслоения надкостницы, от объема вовлечения в процесс окружающих кость мышц, от способа лечения, от осложнения течения регенеративного процесса, например инфекцией или каким-нибудь общим заболеванием и т. д.

Осложнения переломов • Неправильно сросшийся перелом • Ложный сустав • Избыточная костная мозоль • Постравматический остеомиелит • Замедленная консолидация • Постравматичесий остеолиз • Постравматический асептический некроз • Преждевременное рассасывание костной мозоли (рефрактура) • Посттравматический синостоз
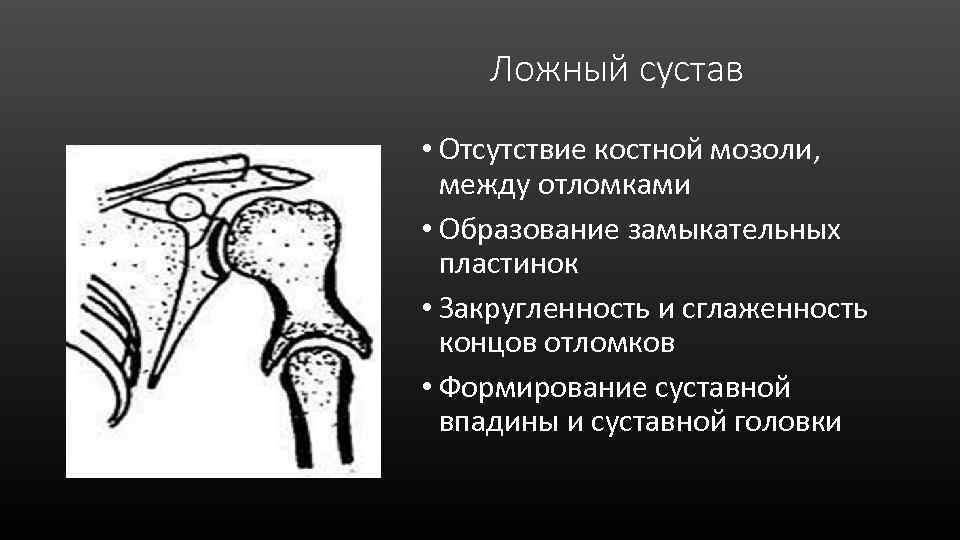
Ложный сустав • Отсутствие костной мозоли, между отломками • Образование замыкательных пластинок • Закругленность и сглаженность концов отломков • Формирование суставной впадины и суставной головки
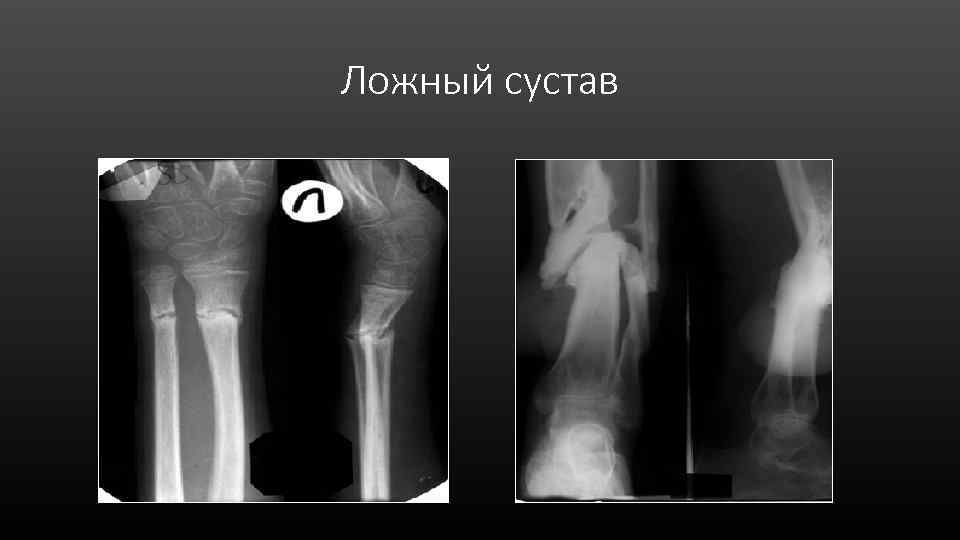
Ложный сустав
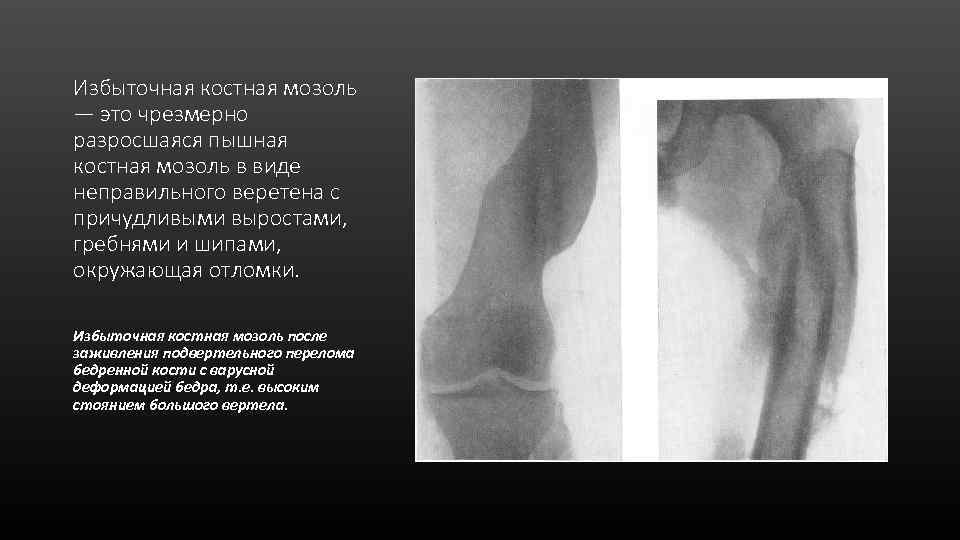
Избыточная костная мозоль — это чрезмерно разросшаяся пышная костная мозоль в виде неправильного веретена с причудливыми выростами, гребнями и шипами, окружающая отломки. Избыточная костная мозоль после заживления подвертельного перелома бедренной кости с варусной деформацией бедра, т. е. высоким стоянием большого вертела.
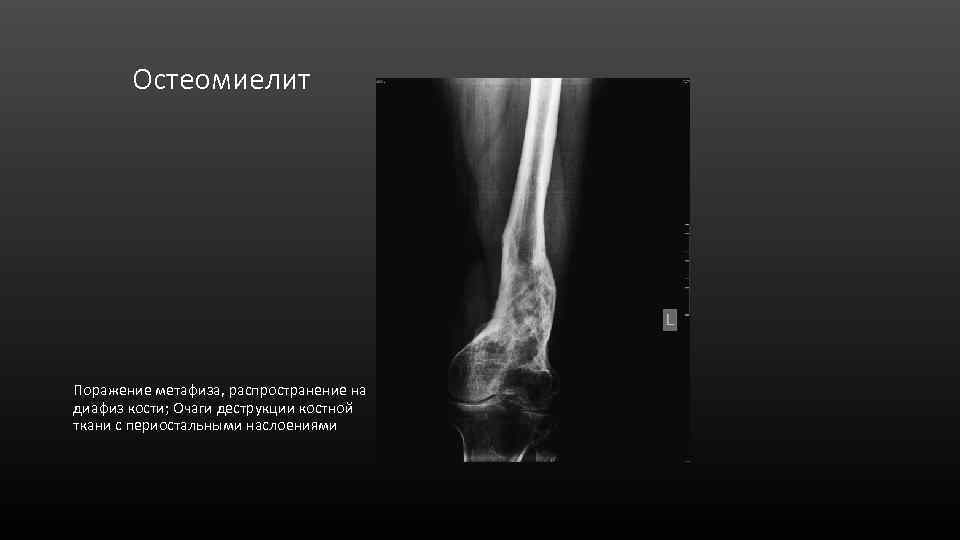
Остеомиелит Поражение метафиза, распространение на диафиз кости; Очаги деструкции костной ткани с периостальными наслоениями

Тактика рентгенологического контроля при переломах • Первичное рентгенологическое исследование показано при любом подозрении на травматическое повреждение костей и суставов • Повторное рентгенологическое исследование необходимо проводить сразу после репозиции, пока продолжает действовать обезболивание для возможности проведения повторной репозиции в случае неправильного стояния отломков • Если используется оперативное соединение костных отломков, рентгенография выполняется сразу после операции

Тактика рентгенологического контроля при переломах • При скелетном вытяжении контрольный снимок необходимо делать через 24 -28 часов • Следующее рентгенологическое исследование проводят через 7 -14 дней, когда спадет отек для определения вторичного смещения отломков • Далее рекомендуется делать снимки через каждые 2 -3 недели для наблюдения заживления перелома и стояния отломков, при переменах гипсовой повязки • В дальнейшем снимки при снятии повязки и клиническом заживлении перелома • По окончании лечения и выписке больного из стационара • И контрольное исследование спустя длительный период (1 -2 года)

Благодарю за внимание!
Источник
Стрессовые переломы костей у футболистов
Орджоникидзе З.Г., Гершбург М.И.
Московский научно-практический центр спортивной медицины
Костная ткань, особенно в детском и юношеском возрасте, обла дает выраженной пластической способностью приспосабливаться к воздействию физической нагрузки. Однако при физических перегрузках однотипного характера, превышающих физиологический предел, развивается локальное мышечное утомление, снижение функции мышц в поглощении ударных нагрузок что ведет к еще большей нагрузке на кость. Это в свою очередь инициирует все большее ремоделирование остеокластических элементов и, в случае, если отдых и восстановительные мероприятия не уравновешивают этот процесс, появляются зоны патологической перестройки костной ткани, а затем и — стрессовые переломы (СП).
По данным исследований СП составляют около 10% всех спортивных повреждений, причем 95% их происходят в костях голени и стопы [1].
СП характерны в первую очередь для футбола с его большими нагрузками на кости тазового пояса (мощные удары по мячу, быстрый бег, финты, прыжки). Согласно исследованиям травматизма австралийской футбольной лиги СП 1997/2000 гг. в среднем составили 4,9 случая на клуб в течение сезона [2].
Главным этиологическим фактором развития СП являются дисплазии скелета: полая, либо плоская стопа, гиперпронация стопы, различная длина ног, варусная или вальгусная деформация коленных суставов и др., которые создают неправильное нагружение костей с зонами гиперпрессии; слабо развитые, ригидные мышцы; мышечный дисбаланс и недостаточная гибкость суставов, создающие у спортсменов неоптимальный двигательный стереотип.
Провоцирующими факторами риска СП являются тренерские ошибки: чрезмерная, однотипная, превышающая физиологические пределы тренировочно-соревновательная нагрузка, не учитывающая возрастные и половые особенности спортсменов. Особенно опасны внезапные увеличения физической нагрузки без использования средств восстановления, внезапная смена грунта на излишне жесткий (асфальт) или мягкий (песчаный).
Сопутствующие факторы риска: использование спортивной обуви, утратившей амортизационные свойства; остеопороз гормонального (у девочек-подростков) или алиментарного происхождения, приводящий к снижению механической прочности костей.
В начальной стадии в зоне повреждения появляются после интенсивных нагрузок боли, иногда неточно локализованные, небольшая отечность, чувство «забитости» мышц. После снижения тренировочных нагрузок боли исчезают.
В дальнейшем они неизменно появляются после каждой тренировки, во время ее и даже при бытовых нагрузках. Пальпаторно определяется утолщенный, болезненный периост, локальная припухлость. Длительность продромального периода бывает различной — от нескольких недель до нескольких месяцев. Если спортсмен во-время не обращается к врачу и продолжает интенсивные тренировки, боли появляются даже после небольших нагрузок, на рентгенограмме выявляются характерные признаки — утолщение периоста. Вблизи периоста иногда могут появляться облаковидные тени костной мозоли. С течением времени в этой зоне, под истонченным корковым слоем может образоваться тень «надлома» или зона мелкоочаговых овальных разряжений (т.н. зоны Лоозера), При продолжении тренировочных нагрузок формируется линия перелома. Рентгенологические изменения как правило запаздывают и четко проявляются только через несколько недель после начала заболевания. К тому же рентгенография не всегда выявляют патологию. Более информативными методами исследований являются сцинтиграфия и МРТ.
Диагноз ставится на основании в первую очередь клинико-анамнестических данных, дополненных рентгенологическим, сцинтографическим и МРТ исследованиями.
У футболистов, наиболее уязвимыми зонами являются кости плюсны, ладьевидная, пяточная, большеберцовая, бедренная кость и кости таза. Особенностью строения ладьевидной кости является наличие частично аваскулярной зоны, особенно уязвимой для физических перегрузок. На рентгенограмме стрессовый перелом ладьевидной кости визуализируется не всегда. В этих случаях помогает МРТ
Как показали исследования, наиболее нагружаемыми частями стопы футболиста при быстром беге и резкой остановке после быстрого бега с поворотом на наружном отделе стопы является 5-я плюсневая кость[3] . Переломы локализуются между дистальным эпифизом и диафизом.
У футболистов-подростков чаще всего наблюдаются авульсионные (отрывные) переломы области бугристости 5-й плюсневой кости. В результате незавершенного остеогенеза и несоразмерно больших тренировочных нагрузок снижается прочность костной ткани. Внезапная тяга сухожилия короткой перонеальной мышцы и подошвенного апоневроза, прикрепляющихся в области бугристости 5-й плюсневой кости, вызывают отрыв костного фрагмента.
Непременным условием успешного лечения стрессовых переломов является раннее обращение к врачу. Начальные стадии СП успешно лечатся консервативно. Необходим отказ от тренировок. В этот период для поддержания общей работоспособности успешно используется плавание и интенсивные общеразвивающие упражнения для здоровых частей тела, прием энзимов, препаратов кальция и специальная диета.
При выраженном болевом синдроме используются разгрузка конечности с помощью костылей, иммобилизация гипсовой лонгетой или брейсом. Такая схема лечения вполне применима для футболистов-любителей, однако неэффективна для профессиональных футболистов: сращение переломов крайне замедленно и даже в случаях мнимого выздоровления дает частые рецидивы, поэтому для профессиональных футболистов методом выбора является оперативное лечение, вполне надежно сокращающее сроки восстановления спортивной работоспособности. При СП 5-й плюсневой кости используется металлоостеосинтез отломков компрессирующим винтом. После операции на 4 недели накладывается иммобилизация. В этот период используются общеразвивающие упражнения для поддержания общей работоспособности спортсмена, прием препаратов кальция и энзимотерапия (флогэнзим, вобэнзим), ускоряющих сращение перелома и предупреждающих различные осложнения.
СП ладьевидной кости, учитывая дефицит кровоснабжения, требуют 6-недельной иммобилизации, в отдельных случаях оперативного лечения. Восстановление спортивной работоспособности наступает только через 5-6 месяцев.
После прекращения иммобилизации проводится комплексная реабилитация.
Источник
