Какой объем кровопотери при переломе бедра
Определение величины кровопотери в полевых условиях представляет определенные трудности, так как нет достаточно информативного и быстрого метода измерения объема крови, и врачу приходится руководствоваться совокупностью клинических признаков и данных лабораторных исследований.
В военно-полевой хирургии для этой цели можно использовать 4 группы методов.
1. По локализации травмы и показателю объема поврежденных тканей.
2. По гемодинамическим показателям (индекс шока, систолическое АД).
3. По концентрационным показателям крови (гематокрит, гемоглобин).
4. По изменению ОЦК.
Ориентировочно можно определить величину кровопотери по локализации травмы: при тяжелой травме груди она составляет 1,5-2,5 л, живота — 2 л, при множественных переломах костей таза — 2,5-3,5 л, открытом переломе бедра 1,5- 1,8 л, закрытом переломе бедра — 2 л, голени — до 0,8 л, плеча — 0,6 л, предплечья — 0,5 л. Этих данных бывает достаточно при оказании первой врачебной и квалифицированной хирургической помощи.
На этом же этапе можно использовать и ориентировочный показатель объема поврежденных тканей, принимая ладонь раненого за единицу измерения, соответствующую приблизительно кровопотере в 0,5 л. Открытая ладонь используется для определения раневой поверхности, а сжатый кулак — для оценки объема поврежденных тканей.
В связи с этим все ранения делятся на 4 группы.
1. Малые раны — поверхность повреждения меньше поверхности ладони. Кровопотеря равна 10% ОЦК.
2. Раны средних размеров — поверхность повреждения не превышает площади 2 ладоней. Кровопотеря до 30% ОЦК.
3. Большие раны — поверхность больше площади 3 ладоней, но не превышает площади 5 ладоней. Средняя кровопотеря около 40% ОЦК.
4. Раны очень больших размеров — поверхность больше площади 5 ладоней. Кровопотеря около 50% ОЦК.
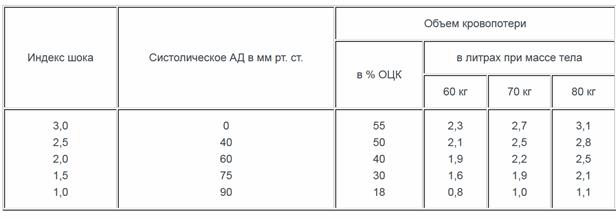
В любых условиях можно определить величину кровопотери по гемодинамическим показателям — индексу шока. Несмотря на критику использования АД в качестве критерия тяжести кровопотери, оно вместе с ЧСС неизменно будет использоваться на передовых этапах эвакуации. По существу это первые важные объективные показатели, которые позволяют ориентировочно определить не только тяжесть состояние раненого, но и количество потерянной крови.
Индекс шока представляет собой отношение ЧСС к систолическому АД. В норме этот показатель равен 0,5. Каждое последующее его увеличение на 0,1 соответствует потере 0,2 л крови, или 4% ОЦК. Повышение данного показателя до 1,0 соответствует потере 1 л крови (20% ОЦК), до 1,5 — 1,5 л (30% ОЦК), до 2,0 — 2 л крови (40% ОЦК).
Этот метод оказался информативным в острых ситуациях, но он допускает занижение истинной величины кровопотери на 15%. Метод не следует применять при медленном кровотечении. Для упрощения расчетов была разработана номограмма, основанная на индексе шока (табл. 7).
Эти данные позволяют ориентировочно вычислить величину кровопотери у любого раненого. Этот бескровный метод определения острой кровопотери можно применять на передовых этапах медицинской эвакуации, особенно в неотложных ситуациях при массовом поступлении раненых.
Из методов 3-й группы для определения величины кровопотери раньше применяли метод Филлипса-Ван-Слайка в модификации Г.А. Барашкова, основанный на определении удельного веса (относительной плотности) крови в растворах медного купороса с разной плотностью — от 1,040 до 1,060 (номограмма Г.А. Барашкова). Кровь раненого набирают в пипетку и последовательно капают в банки с раствором голубого цвета. Если капля зависает в центре, удельная плотность крови равна цифре, написанной на банке с раствором медного купороса. Однако метод трудоемок, дает значительный процент ошибок, занижая в острой ситуации величину кровопотери почти наполовину. Величина ошибки уменьшается по мере развития аутогемодилюции. Определение кровопотери по плотности крови и гематокриту (метод Филлипса-Ван-Слайка с номограммой Г.А. Барашкова) представлено в табл. 8.
Таблица 7.Определение кровопотери при травме и кровотечении по показателям гемодинамики

Таблица 8.Определение кровопотери по плотности крови и гематокриту
| Плотность крови, кг/мл | Гематокрит, л/л | Объем кровопотери, мл |
| 1057-1054 | 0,44-0,40 | до 500 |
| 1053-1050 | 0,38-0,32 | |
| 1049-1044 | 0,30-0,22 | |
| <1044 | <0,22 | >1500 |
Наибольшее распространение в военно-полевой хирургии получил гематокритный метод F.D. Moore,
представленный следующей формулой: КП = ОЦКд χ(Гтд — Гтф) / Гтд,
где КП — кровопотеря, л; ОЦКд — должный ОЦК; Гтд — должный гематокрит, составляющий 45% у мужчин и 42% у женщин; Гтф — фактический гематокрит, определенный у пораженного после остановки кровотечения и стабилизации гемодинамики. В этой формуле вместо гематокрита можно применять уровень гемоглобина, считая должным 150 г/л.
Концентрационные методы определения величины кровопотери, основанные на показателях гематокрита и гемоглобина, можно рекомендовать лишь для расчетов при медленной кровопотере, так как их истинные значения становятся реальными по достижении полного разведения крови, которое происходит в организме на протяжении 2-3 сут.
Между величиной дефицита ОЦК и клиническими проявлениями шока имеется тесная взаимосвязь, которую доказали М.Г. Вейль и Г. Шубин (1971) (табл. 9).
Наиболее объективно определение ОЦК с помощью разведения индикатора, что применимо лишь в высокоспециализированных госпиталях. Однако при исследовании волемических показателей определяется дефицит ОЦК, который неравнозначен величине кровопотери. Наиболее точно этой величине соответствуют сдвиги глобулярного объема при допущении, что весь дефицит этого объема является следствием потери крови. Такое утверждение имеет достаточно веское основание, поскольку эритроциты – наиболее стабильный компонент объема крови, не подверженный быстрым количественным изменениям. При отсутствии в организме человека истинных депо крови глобулярный объем должен уменьшаться строго на величину кровопотери. На этом основании можно рассчитать (только ретроспективно) величину кровопотери по дефициту глобулярного объема (ГО). Можно применить классификацию М.В. Шеляховского и Л.А. Батыра и рассчитать величину кровопотери по дефициту ГО по формуле:
КП = ОЦКд χ(ГОд — ГОф) / ГОд,
где КП — кровопотеря; ГОд — должный ГО; ГОф – фактический ГО.
Таблица 9.Сопоставление клинических признаков острой кровопотери с величиной дефицита ОЦК
Степень шока Клинические признаки Снижение ОЦК, %
Степень шока Не выражена
Клинические признаки Отсутствуют
Снижение ОЦК, % Не более 10 (500 мл)
Степень шока Легкая
Клинические признаки ЧСС 90-100 в минуту, АД более 90 мм рт.ст., признаки периферической вазоконстрикции
(холодные конечности)
Снижение ОЦК, % На 15-25 (750-1250 мл)
Степень шока Средняя
Клинические признаки ЧСС 100-120 в минуту, снижение пульсового давления. Систолическое АД 90-75 мм рт.ст. Беспокойство, потливость, бледность. Олигурия
Снижение ОЦК, % На 25-35 (1250-1750 мл)
Степень шока Тяжелая
Клинические признаки ЧСС 120-160 в минуту, систолическое АД 70-50 мм рт.ст. Ступор, резкая бледность, холодные конечности. Олигоанурия
Снижение ОЦК, % Более 35 (более 1750 мл)
Источник
Опасность кровопотери связана с развитием геморрагического шока, тяжесть которого обусловлена интенсивностью, продолжительностью кровотечения и объемом потерянной крови. Вот почему наряду с выяснением причины и локализации источника кровотечения одной из актуальных задач неотложной хирургии мирного и военного времени является определение объема кровопотери, в том числе операционной и послеоперационной кровопотери после травматичных оперативных вмешательств.
До настоящего времени хирурги определяют объем кровопотери и судят о тяжести кровотечения по клиническим признакам и объективным данным (окраска кожи и слизистых оболочек, частота пульса и дыхания, величина артериального и центрального венозного давления, показатель почасового диуреза) и показателям гемограммы (количество эритроцитов, гемоглобина, уровень гематокрита), хотя установлено значительное несоответствие между величиной кровопотери и картиной периферической крови, величиной артериального давления и другими относительными показателями. На основании этих данных удается составить самое приблизительное представление об объеме кровопотери, что не отражает истинного состояния пациента (Горбашко А.И., 1982).
Все существующие методы определения объема кровопотери, исследования операционной и послеоперационной кровопотери можно разделить на непрямые (по клиническим признакам, визуально, расчетные методы) и прямые (взвешивание салфеток, взвешивание больного, колориметрический, метод электропроводности, плотности крови и др.). В то же время каждый из данных методов не может быть точным, так как между объемом кровопотери и степенью снижения ОЦК нет прочной связи в связи с тем, что из циркуляции выходит не только кровь, вылившаяся из сосудистого русла, но и депонированная кровь.
Острая кровопотеря клинически проявляется лишь после снижения исходного ОЦК более чем на 25%.
Условно можно различать три степени кровопотери:
1) умеренную, составляющую не более 25% исходного ОЦК;
2) большую, равную в среднем 30-40% исходного ОЦК;
3) массивную — более 40% исходного ОЦК больного. При кровопотере, составляющей 40% ОЦК и более, как правило, развивается геморрагический шок (Климанский В.А., Рудаев Я.А., 1984).
Для определения объема кровопотери можно использовать показатель шокового индекса Алговера-Бурри (1967), определяемый соотношением частоты пульса и уровня систолического артериального давления. При индексе 0,8 и менее — объем кровопотери равен 10% ОЦК, при 0,9-1,2 — 20%, при 1,3-1,4 — 30%. при 1,5 и выше — 40% ОЦК и более.
При различных видах механических травм объем кровопотери меняется.
К визуальным методам определения объема кровопотери у пострадавших с открытыми и закрытыми переломами костей и раненых с огнестрельными повреждениями относятся методы, предложенные С1агк (1951) и 0гаш (1951).
Определение кровопотери при закрытых и открытых переломах:
Голень — 0,5-1 литр;
Бедро — 0,5 — 2,5 литра;
Таз, заднее полукольцо — до 2-3 литров;
Таз, переднее полукольцо — до 0,8 литра.
У раненых с огнестрельными повреждениями для определения объема кровопотери предложено учитывать размер раны, измеряя ее открытой кистью. Считается, что площадь раны размером с кисть соответствует потере 500 мл крови. Стопа, коленный сустав и предплечье примерно равны по объему и представляют 2-3 кратный объем кисти каждый, а бедро — в 10-12 раз больше кисти. Данный метод абсолютно не годится при повреждениях и ранениях груди и живота.
Определение кровопотери по размеру раны:
Одна кисть — 10% ОЦК;
две кисти — 20% ОЦК;
три кисти — 30% ОЦК;
четыре кисти — 40% ОЦК.
Гравиметрический метод определения кровопотери основан на взвешивании пациента или операционного материала до и после операции.
Метод взвешивания пациента имеет ряд существенных недостатков и позволяет получить результаты только после оперативного вмешательства.
Метод взвешивания операционного материала довольно прост. Объем кровопотери определяется по разнице веса сухих и смоченных кровью тампонов, шариков, простыней и халатов с учетом того, что 1 мл крови весит около 1 г. Однако и он имеет существенные недостатки (не учитывается испарение плазмы при высокой температуре в операционной и т.д.), что заставляет хирургов увеличивать полученное число на 25-30%.
Лабораторные методы определения объема кровопотери наиболее распространены в хирургической клинике. Общепринятыми исследованиями являются изучение состава периферической крови, определение гематокритного числа, относительной плотности крови, выполняемые сразу же при поступлении больного или пострадавшего в отделение. Данные каждого из этих методов имеют более существенное значение при комплексном применении их. Оценка содержания эритроцитов, гемоглобина должна проводиться с учетом времени, прошедшего от начала кровотечения.
В первые 3-5 часов содержание эритроцитов и гемоглобина, показатель гематокрита почти не отличаются от нормального уровня, что обусловлено отставанием реации аутогемодилюции. Гидремическая реакция начинается сразу же после кровопотери, однако ее результаты выявляются значительно позднее. В связи с чем, несмотря на остановку кровотечения, содержание относительных показателей продолжает снижаться, и анемия нарастает. При тяжелой кровопотере исследованию следует подвергать только кровь, взятую из центральной вены. Сотрудниками кафедры факультетской хирургии ЯГМА разработана четырехстепенная классификация оценки тяжести кровопотери в зависимости от лабораторных показателей (Хорев А.Н с соавт, 1990), представленная в таблице 2.
Таблица 2. Классификация тяжести кровопотери по лабораторным показателям.
| Степень кровопотери | Кровопоте- ря (мл) | Потеря ГО в % | Эритроциты х 1012/л | Гемоглобин г/л | Гематокрит % |
| Легкая Компенсиро-ванная | До 500,0 До 1000,0 | До 10 До 20 | 4,0-3,8 3,7-3,2 | 108-103 102-83 | До 39 38-32 |
| Субкомпенси-рованная | До 1500,0 | До 30 | 3,1-2,4 | 82-63 | 31-23 |
| Компенсиро-ванная | Более 1500,0 | Более 30 | 2,3 и ниже | 62 и ниже | 22 и ниже |
Для определения объема кровопотери в клинике применяют метод определения относительной плотности крови и плазмы, предложенный Филлипсом, с использованием раствора сульфата меди с относительной плотностью от 1,034 до 1,075. Он основан на способности протеината меди образовывать оболочку вокруг капли крови или плазмы, которая сохраняет свою относительную плотность в течение 10-15 секунд. Каплю цитратной крови, взятой из вены, опускают с высоты 1 см в пробирку в раствор медного купороса. Если плотность крови ниже плотности данного раствора, то капля тотчас же всплывает, а если выше — капля тонет. Исследование проводят до тех пор, пока капля остается взвешенной в жидкости в течение 3-4 секунд, что указывает на соответствие их плотностей.
Использование метода определения относительной плотности крови при кровопотере в клинике и эксперименте позволяет получить ориентировочные данные о величине кровопотери (Барашков А.Г., 1956), представленные в таблице 3.
Таблица 3. Оценка величины кровопотери по Г.А. Барашкову (1956).
| Объем кровопотери, мл | Относительная плотность крови | Гематокрит, % | Гемоглобин,г/л |
| До 500 мл 500-1000 1000-1500 Свышг 1500 | 1,057-1,054 1,053-1,050 1,049-1,044 1,043 и ниже | 44-40 38-32 30-22 22 и нияе | 108-103 101-83 88-63 70 и нижг |
По данным И.Н. Копустянской (1973), при относительной платности крови 1,057-1,051 кровопотеря составляет 500 мл, при относительной плотности 1,051-1,047 — от 600 до 1000 мл, при 1,046-1,041 — кровопотеря составляет 1500 мл и более (цит. по Горбашко А.И., 1982).
В.Ф. Пожариский (1972) упростил методику R.A. Phillips с соавт. (1946) определения величины ОЦК по степени разжижения крови в ответ на введение в сосудистое русло определенного количества жидкости (плазма, полиглюкин), где ОЦК — объем циркулирующей крови, V — объем перелитой плазмы, полиглюкина, Ht — величина гематокрита до переливания плазмы, полиглгокина, Ht — величина гематокрита спустя 30 минут после переливания плазмы, полиглюкина.
В травматологии объем кровопотери определяют по гематокриту с учетом веса больного, используя таблицу Дженкинса.
Наиболее точной оценкой величины кровопотери в настоящее время считается определение дефицита объема циркулирующей крови (ОЦК) и ее компонентов: объема циркулирующей плазмы (ОЦП) и объема циркулирующих эритроцитов (ОЦЭ).
Сведения о дефиците ОЦК могут быть использованы лишь в первые часы от начала кровопотери до наступления реакции гидремии. Наиболее стойким компонентом ОЦК, определяющим тяжесть кровотечения, является дефицит ОЦЭ, который медленно восстанавливается и более объективно отражает величину кровопотери (Горбашко А.И., 1982).
Методы определения ОЦК и ее компонентов делят на прямые и непрямые, которые разрабатываются более 150 лет.
Прямые методы измерения объема крови, основанные на кровопускании, отмывании сосудов водой с перерасчетом гемоглобина на объем крови, были выполнены в далеком прошлом на обезглавленных преступниках. ОЦК человека составляет от 5 до 6 л или 1/13 часть массы тела (Albert S., 1963) и является непостоянной величиной, которая зависит от физиологических и патологических изменений и метода определения. Для определения нормальных средних величин ОЦК выполняют расчет, используя массу, поверхность тела или рост. Наиболее приемлимым является расчет на 1 кг массы тела с учетом жировой клетчатки, так как она содержит крови меньше, чем ткань паренхиматозных органов, мышц и др.
Непрямые методы определения ОЦК осуществляются с помощью различных индикаторов, вводимых в сосудистое русло больного. Принцип определения ОЦК заключается в разведении в крови пациента индикатора, объем которого точно известен. Обычно используют вещества, с помощью которых определяют объем циркулирующей плазмы (ОЦП) или объем циркулирующих эритроцитов (ОЦЭ), а затем через показатель гематокрита высчитывают ОЦК.
Для определения ОЦП в качестве индикатора может быть применена синяя азокраска Т-1824 (синий Эванса), которая вступает в тесный контакт с альбумином и длительно циркулирует в крови вместе с ним. Концентрация красителя в крови больного определяется с помощью спектрофотометрии. Другим индикатором, легко вступающим в соединение с альбумином плазмы и служащим показателем величины ОЦП, является радиоактивный изотоп йода. Для определения ОЦЭ используют изотоп хрома Сr. Ошибки данных методик не превышают 5-10% по отношению к действительному ОЦК; в то же время в повседневной работе, особенно в условиях ургентной хирургии, возможности данных методов ограничены, что связано с длительностью проведения исследования, отсутствием необходимых реактивов, аппаратуры.
Н.М. Шестаковым (1977) была предложена методика определения ОЦК по интегральному сопротивлению тела с помощью реографа. Было установлено, что имеется обратно пропорциональная зависимость между интегральным сопротивлением тела и ОЦК. Данная методика определения ОЦК проста, для ее проведения не требуется много времени, она может быть использована для непрерывного контроля основных показателей в динамике.
Таким образом, определение ОЦК и ее компонентов, в первую очередь ОЦЭ, позволяет достоверно судить об объеме и скорости кровопотери, объективно оценить состояние больного, целенаправленно и полновесно определить комплекс лечебных мероприятий.
Источник
Содержание
- Кровотечение
- Классификация кровотечений
- Признаки и последствия кровотечения
- Кровотечения при ранах
- Кровотечение при переломах
- Кровотечение при других травмах
- Кровотечения нетравматической природы
Кровотечение – излитие крови во внешнюю среду, естественные полости тела, органы и ткани. Может возникать при нарушении целостности сосуда или повышении проницаемости сосудистой стенки; развиваться вследствие травм или заболеваний; быть артериальным, венозным, капиллярным, паренхиматозным или смешанным. Клиническая значимость кровотечения зависит от величины и скорости кровопотери. Симптомы – слабость, головокружение, бледность, тахикардия, снижение АД, обмороки. Выявление наружного кровотечения не представляет затруднений, поскольку источник виден невооруженным глазом. Для диагностики внутреннего кровотечения в зависимости от локализации могут использоваться различные инструментальные методики: пункция, лапароскопия, рентгеноконтрастное исследование, эндоскопия и т. д. Лечение, как правило, оперативное.
Кровотечение
Кровотечение – патологическое состояние, при котором кровь из сосудов изливается во внешнюю среду либо во внутренние органы, ткани и естественные полости тела. Является состоянием, при котором необходима неотложная медицинская помощь. Потеря значительного объема крови, особенно в течение короткого времени, представляет непосредственную угрозу жизни больного и может стать причиной летального исхода. Лечением кровотечений в зависимости от причины их возникновения могут заниматься травматологи, абдоминальные хирурги, грудные хирурги, нейрохирурги, урологи, гематологи и некоторые другие специалисты.
Классификация кровотечений
С учетом места, в которое изливается кровь, выделяют следующие виды кровотечений:
- Наружное кровотечение – во внешнюю среду. Есть видимый источник в виде раны, открытого перелома либо размозженных мягких тканей.
- Внутреннее кровотечение – в одну из естественных полостей тела, сообщающуюся с внешней средой: мочевой пузырь, легкое, желудок, кишечник.
- Скрытое кровотечение – в ткани или полости тела, не сообщающиеся с внешней средой: в межфасциальное пространство, желудочки мозга, полость сустава, брюшную, перикардиальную или плевральную полости.
Как правило, в клинической практике скрытые кровотечения тоже называют внутренними, однако с учетом особенностей патогенеза, симптомов, диагностики и лечения они выделяются в отдельную подгруппу.
В зависимости от типа поврежденного сосуда, различают следующие виды кровотечений:
- Артериальное кровотечение. Возникает при повреждении стенки артерии. Отличается высокой скоростью кровопотери, представляет опасность для жизни. Кровь ярко-алая, изливается напряженной пульсирующей струей.
- Венозное кровотечение. Развивается при повреждении стенки вены. Скорость кровопотери ниже, чем при повреждении артерии аналогичного диаметра. Кровь темная, с вишневым оттенком, течет ровной струей, пульсация обычно отсутствует. При повреждении крупных венозных стволов может наблюдаться пульсирование в ритме дыхания.
- Капиллярное кровотечение. Возникает при повреждении капилляров. Кровь выделяется отдельными каплями, напоминающими росу или конденсат (симптом «кровавой росы»).
- Паренхиматозное кровотечение. Развивается при повреждении паренхиматозных органов (селезенки, печени, почек, легких, поджелудочной железы), пещеристой ткани и губчатого вещества кости. Из-за особенностей строения этих органов и тканей поврежденные сосуды не сдавливаются окружающей тканью и не сокращаются, что обуславливает значительные трудности при остановке кровотечения.
- Смешанное кровотечение. Возникает при одновременном повреждении вен и артерий. Причиной, как правило, становится ранение паренхиматозных органов, имеющих развитую артериально-венозную сеть.
В зависимости от тяжести кровотечение может быть:
- Легким (потеря не более 500 мл крови или 10-15% ОЦК).
- Средним (потеря 500-1000 мл или 16-20% ОЦК).
- Тяжелым (потеря 1-1,5 л или 21-30% ОЦК).
- Массивным (потеря более 1,5 л или более 30% ОЦК).
- Смертельным (потеря 2,5-3 л или 50-60% ОЦК).
- Абсолютно смертельным (потеря 3-3,5 л или более 60% ОЦК).
С учетом происхождения выделяют травматические кровотечения, которые развиваются в результате травмы неизмененных органов и тканей и патологические кровотечения, которые возникают вследствие патологического процесса в каком-либо органе либо являются следствием повышенной проницаемости сосудистой стенки.
В зависимости от времени возникновения специалисты в области травматологии различают первичные, ранние вторичные и поздние вторичные кровотечения. Первичные кровотечения развиваются непосредственно после травмы, ранние вторичные – во время или после операции (например, в результате соскальзывания лигатуры со стенки сосуда), поздние вторичные – через несколько дней или недель. Причиной возникновения поздних вторичных кровотечений является нагноение с последующим расплавлением стенки сосуда.
Признаки и последствия кровотечения
К числу общих признаков кровотечения относятся головокружение, слабость, одышка, сильная жажда, бледность кожи и слизистых оболочек, снижение давления, учащение пульса (тахикардия), предобморочные состояния и обмороки. Выраженность и скорость развития перечисленных симптомов определяется скоростью истечения крови. Острая кровопотеря переносится тяжелее хронической, поскольку в последнем случае организм успевает частично «приспосабливаться» к происходящим изменениям.
Местные изменения зависят от особенностей травмы или патологического процесса и вида кровотечения. При наружных кровотечениях имеется нарушение целостности кожных покровов. При кровотечении из желудка возникает мелена (дегтеобразный черный жидкий стул) и рвота измененной темной кровью. При пищеводном кровотечении также возможна кровавая рвота, но кровь более яркая, красная, а не темная. Кровотечение из кишечника сопровождается меленой, но характерная темная рвота при этом отсутствует. При повреждении легкого отхаркивается ярко-алая, светлая пенящаяся кровь. Для кровотечения из почечной лоханки или мочевого пузыря характерна гематурия.
Скрытые кровотечения – самые опасные и самые сложные в плане диагностики, их можно выявить только по косвенным признакам. При этом скапливающаяся в полостях кровь сдавливает внутренние органы, нарушая их работу, что в некоторых случаях может стать причиной развития опасных осложнений и смерти больного. Гемоторакс сопровождается затруднением дыхания, одышкой и ослаблением перкуторного звука в нижних отделах грудной клетки (при спайках в плевральной полости возможно притупление в верхних или средних отделах). При гемоперикарде из-за сдавления миокарда нарушается сердечная деятельность, возможна остановка сердца. Кровотечение в брюшную полость проявляется вздутием живота и притуплением перкуторного звука в его отлогих отделах. При кровотечении в полость черепа возникают неврологические расстройства.
Истечение крови за пределы сосудистого русла оказывает выраженное негативное влияние на весь организм. Из-за кровотечения снижается ОЦК. В результате ухудшается сердечная деятельность, органы и ткани получают меньше кислорода. При продолжительной или обширной кровопотере развивается анемия. Потеря значительного объема ОЦК в течение короткого периода времени становится причиной травматического и гиповолемического шока. Развивается шоковое легкое, уменьшается объем почечной фильтрации, возникает олигурия или анурия. В печени формируются очаги некроза, возможна паренхиматозная желтуха.
Кровотечения при ранах
Резаные, колото-резаные, ушибленные, рваные и колотые раны сопровождаются излитием крови во внешнюю среду. Объем первой помощи зависит от вида кровотечения. При артериальном кровотечении на конечность накладывают жгут из эластичной резиновой ленты, предварительно подложив под него полосу ткани, сложенную в несколько слоев. Необходимо учитывать, что наложение жгута на голень или предплечье неэффективно, поскольку сосуды в этих сегментах расположены так, что их трудно «передавить» снаружи. Поэтому при ранениях верхней конечности, сопровождающихся артериальным кровотечением, жгут накладывается на плечо, а при ранениях нижней конечности – на бедро.
Область раны закрывают стерильной повязкой, пострадавшему дают обезболивающее и срочно доставляют в лечебное учреждение. Если транспортировка занимает значительное время, необходимо периодически ослаблять жгут, придавливая поврежденную артерию выше места ранения. Для взрослых максимальное время наложения жгута составляет 1 час, для детей – не больше 20 минут. При ранах, сопровождающихся венозным кровотечением, накладывается давящая повязка. При капиллярном кровотечении достаточно обычной стерильной повязки.
Постановка диагноза при наружных кровотечениях несложна. Ключевым моментом диагностики является выявление повреждений внутренних органов и важных анатомических образований. Если дно раны недоступно для непосредственного осмотра, а локализация не позволяет исключить нарушение целостности мышц, суставов, естественных полостей и внутренних органов, пациента направляют на дополнительное обследование и назначают консультации соответствующих специалистов: кардиохирурга, торакального хирурга, абдоминального хирурга, уролога и т. д. При необходимости могут быть проведены рентгенография грудной клетки, артроскопия, лапароскопия, УЗИ, МРТ и другие исследования.
Пациенты с повреждением внутренних органов переходят в ведение специалистов соответствующего профиля. Больных с повреждением капилляров, вен и небольших артерий направляют к травматологам. Лечением ран с нарушением целостности крупных артериальных стволов занимаются сосудистые хирурги. При поступлении всем пациентам с артериальным и венозным кровотечением делают анализ крови для оценки кровопотери. Лечение заключается в проведении ПХО. Операция выполняется под местной анестезией или общим наркозом. При повреждении крупных артериальных стволов на стенку сосуда накладывают швы или используют трансплантаты. Объем оперативных вмешательств при нарушении целостности внутренних органов зависит от характера и тяжести травмы.
Кровотечение при переломах
Все переломы сопровождаются кровотечением из поврежденных фрагментов кости. При открытых переломах кровь изливается наружу и в окружающие ткани, при закрытых внесуставных – только в окружающие ткани, при закрытых внутрисуставных – в полость сустава. Объем кровопотери зависит от локализации и вида перелома. При переломе пальца теряется всего несколько миллилитров крови, при переломе голени – 500-700 мл, при переломах таза – от 800 мл до 3 л. При повреждении сосуда острым отломком кости массивная кровопотеря возможна и в случаях, когда нарушается целостность относительно небольшой кости (например, плечевой). Потеря значительного объема ОЦК при переломах является одной из причин развития травматического шока.
Первая помощь заключается в обезболивании и иммобилизации шиной. При открытых переломах на рану накладывают стерильную повязку. Больного доставляют в травмпункт или травматологическое отделение. Для уточнения диагноза назначают рентгенографию поврежденного сегмента. При открытых переломах осуществляют ПХО, в остальном тактика лечения зависит от вида и локализации повреждения. При внутрисуставных переломах, сопровождающихся гемартрозом, выполняют пункцию сустава. При травматическом шоке проводят соответствующие противошоковые мероприятия.
Кровотечение при других травмах
ЧМТ может осложняться скрытым кровотечением и образованием гематомы в полости черепа. При этом перелом костей черепа наблюдается далеко не всегда, а больные в первые часы после травмы могут чувствовать себя удовлетворительно, что усложняет диагностику. При закрытых переломах ребер иногда наблюдается повреждение плевры, сопровождающееся внутренним кровотечением и формированием гемоторакса. При тупой травме брюшной полости возможно кровотечение из поврежденной печени, селезенки или полых органов (желудка, кишечника). Кровотечения из паренхиматозных органов особенно опасны ввиду массивности кровопотери. Для таких травм характерно быстрое развитие шока, без немедленной квалифицированной помощи обычно наступает летальный исход.
При травмах поясничной области возможен ушиб или разрыв почки. В первом случае кровопотеря незначительная, свидетельством кровотечения является появление крови в моче, во втором – наблюдается картина быстро нарастающей кровопотери, сопровождающаяся болью в поясничной области. При ушибах нижней части живота может возникнуть разрыв уретры и мочевого пузыря.
Первая помощь при всех внутренних кровотечениях травматической природы заключается в обезболивании, обеспечении покоя и немедленной доставке больного в специализированное мед. учреждение. Пациента укладывают в горизонтальное положение с приподнятыми ногами. К области предполагаемого кровотечения прикладывают холод (пузырь или грелку со льдом или холодной водой). При подозрении на пищеводное или желудочное кровотечение больному не дают есть и пить.
На догоспитальном этапе по возможности проводят противошоковые мероприятия, осуществляют восполнение ОЦК. При поступлении в мед. учреждение продолжают инфузионную терапию. Перечень диагностических мероприятий зависит от характера травмы. При ЧМТ назначают консультацию нейрохирурга, рентгенографию черепа и ЭхоЭГ, при гемотораксе – рентгенографию грудной клетки, при тупой травме живота – консультацию хирурга и диагностическую лапароскопию и т. д.
Лечение в большинстве случаев оперативное – вскрытие соответствующей полости с последующей перевязкой сосуда, ушиванием, удалением всего поврежденного органа либо его части. При незначительных кровотечениях может применяться выжидательная тактика, сочетающаяся с проведением консервативных мероприятий. При гемотораксе лечение, как правило, консервативное – плевральные пункции или дренирование плевральной полости. Во всех случаях осуществляется контроль над состоянием пациента, при необходимости проводится возмещение кровопотери.
Кровотечения нетравматической природы
Достаточно широко распространены нетравматические кровотечения из полных органов пищеварительной системы, преимущественно из верхних (пищевод, желудок), реже – нижних отделов желудочно-кишечного тракта. Причиной пищеводного и желудочного кровотечения может стать синдром Маллори-Вейсса, эрозивный гастрит, язвенная болезнь, злокачественная опухоль, полипы и варикозное расширение вен пищевода при циррозе печени. Кровотечение из нижних отделов пищеварительного тракта может наблюдаться при дивертикулах толстой и тонкой кишки, полипах, злокачественных опухолях, болезни Крона, неспецифическом язвенном колите, тромбозе или эмболии мезентериальных сосудов, а также разрывах аневризм мезентериальных артерий.
Диагноз устанавливают на основании местных (характерная темная рвота, мелена) и общих признаков внутреннего кровотечения. Для уточнения источника назначают специальные обследования: ФГДС, колоноскопию т. д. Лечение включает в себя восполнение ОЦК и устранение источника кровопотери. При синдроме Маллори-Вейсса применяют антациды, холод, аминокапроновую кислоту и стимуляторы свертывания; в тяжелых случаях производят гастротомию и прошивают разрывы слизистой оболочки. При язвенной болезни тактика определяется скоростью кровопотери и данными ФГДС. В легких случаях используют эндоскопические методики (обкалывание, электрокоагуляцию), в тяжелых выполняют резекцию желудка. При варикозном расширении вен пищевода проводят консервативное лечение: вводят зонд Блэкмора, назначают медикаментозную терапию. При продолжающемся кровотечении осуществляют экстренную лапаротомию с прошиванием субкардиального отдела желудка.
Кровотечение из легких и бронхов может развиваться при злокачественных опухолях, тяжелых формах легочного туберкулеза, митральных пороках сердца, аневризме аорты, инородных телах бронхов, гангрене легкого, инфаркте легкого, аденоме бронхов и бронхоэктазах. Диагноз устанавливают на основании характерных признаков и данных дополнительных исследований: рентгенографии грудной клетки, КТ грудной клетки, бронхоскопии и ангиографии бронхиальных артерий. В зависимости от причины излития крови возможно как консервативное, так и оперативное лечение. В ряде случаев проводят эндоскопическую тампонаду бронха.
