Эпидуральная анестезия при переломах
Особенности анестезии при переломах конечностей
Переломы конечностей случаются у большого числа пациентов, могут быть составной частью при политравме и изолированными. Срочность репозиции перелома зависит от:
- Возраста пациента (дети > взрослых).
- Признаков дистальной ишемии (срочно).
- Наличия открытого перелома (срочно).
- Наличия компартментного синдрома (срочно).
- Других сопутствующих повреждений (включая травму головы).
- Надобности в других операциях.
Общие положения
Хотя обобщать довольно трудно, существует три основных метода репозиции перелома конечности:
- закрытая репозиция с последующей фиксацией гипсом/вытяжением/повязкой;
- открытая репозиция с последующей фиксацией пластиной/гвоздем/костным трансплантатом;
- наружная фиксация.
Жировая эмболия может произойти через несколько часов после травмы или даже через несколько дней и наиболее характерна для переломов голени/бедра. Необходимо следить за кардинальными ее симптомами: нарушение дыхания, оглушенность, тревожность, беспокойство или необъяснимая кома. Признаки включают: крепитацию в легких, петехиальные кровоизлияния верхней части тела/ субконъюнктивальные, ворсинчатые экссудаты глазного дна.
В тяжелых случаях исследования указывают на гипоксию, рентгенограммы грудной клетки — на отек легких. Липурия надежным признаком не является. Лечение заключается в коррекции шока вследствие правожелудочковой недостаточности, коррекции гипоксии и экстренной фиксации перелома. Роль стероидов противоречива.
Анестезия
- Пациента следует расспросить об имеющихся сопутствующих повреждениях, включая травму головы. Следует тщательно взвесить все, прежде чем предпринимать не жизнеспасающую операцию у пациента с недавней (менее 24 часов) средней или тяжелой травмой головы. Важны время и состав последнего приема пищи, так как эвакуация содержимого желудка при тяжелых травмах может быть существенно замедлена. Это может влиять на тип анестезии и потребовать предосторожностей, применяемых при полном желудке.
- Кровопотеря очень вариабельна, зависит от длительности и сложности процедуры, типа и срока перелома. Проксимальные переломы конечностей (бедро, плечо) и применение костных трансплантатов имеют тенденцию к заметно большей кровопотере. Применение турникетов снижает кровоточивость, но может быть противопоказано в связи с типом/локапизацией перелома.
- Если пациенту с недавней травмой головы планируется операция с вероятной длительностью более 1 ч, необходимо тщательно все обдумать. Общая анестезия может скрыть признаки ухудшения уровня сознания, а анестезия может стать одной из причин повышения ВЧД. Следует проанализировать возможность переноса операции на более позднее время или выполнение КТ черепа до начала индукции анестезии. Пациенты с имеющимся или потенциальным повышением ВЧД выиграют от его мониторинга, вентиляция с ориентацией на нормокарбию и нейрохирургически ориентированных методик.
- Уровень необходимой послеоперационной анальгезии зависит от длительности, локализации и характера операции по стабилизации перелома. Закрытая репозиция часто может быть выполнена с применением опиоидов во время операции с НПВС/парацетамол/опиоид орально. Более сложные репозиции, включая наружную фиксацию, могут потребовать АКП.
Анестезия при переломах конечностей
Операция — Закрытая/открытая репозиция переломов конечностей
Время — 5 мин-3 ч
Боль — Вариабельна, значительно меньше при закрытой репозиции
Положение — Обычно на спине, может быть на боку при некоторых переломах лодыжки
Кровопотеря — Минимальная при закрытых репозициях, до 2 л при открытом металлоостеосинтезе бедра
Практические рекомендации — Только региональная блокада. ОА ± региональный блок ± местная инфильтрация в соответствии с местом/ характером репозиции
Перед операцией
- Следует обсудить с хирургом характер и длительность предстоящей репозиции (манипуляция под анестезией может перерасти в открытую репозицию и фиксацию).
- Необходимо убедиться в том, что никакая другая операция не нужна или не ожидается надобности в ней.
- Необходимо убедиться в отсутствии других значительных повреждений грудной клетки/ живота/головы.
- Необходимо убедиться в том, что состояние шейного отдела позвоночника исследовано достаточно полно и повреждений не выявлено.
- Необходимо проверить волемический статус пациента и время последнего приема пищи/питья по отношению к времени травмы. На практике, у некоторых пациентов эвакуация содержимого желудка может отсутствовать, особенно у детей, и это делает применение стандартных правил бесполезным. Необходим гибкий подход, и при малейших сомнениях пациента надо рассматривать как имеющего полный желудок.
- У всех пациентов с большой травмой следует просмотреть рентгенограммы грудной клетки.
- Следует обсудить с пациентом/хирургом применение регионального блока, имея в виду возможность наличия компартментного синдрома.
Во время операции
- Всем пациентам для открытой репозиции, включающей проксимальные переломы конечностей, например, голень, бедро или плечо, устанавливают в/в канюлю большого диаметра и систему обогревания инфузионных растворов. Нельзя ставить венозную линию на повреждённой конечности.
- Антибиотикопрофилактика перед началом операции/наложением турникета.
- У пациентов с высоким риском жировой эмболии устанавливают прямой артериальный мониторинг и капнографию.
- Пациентам с травмой головы может потребоваться мониторинг ВЧД и ИВЛ после операции.
После операции
- Анальгезию следует обсудить с пациентом и хирургом. В/в морфин в виде АКП/длительной инфузии часто комбинируют с НПВС и другими простыми анальгетиками.
Особенности
Региональная анестезия может быть полезным дополнением для обеспечения анальгезии, а при некоторых репозициях переломов (например, блок Бира при репозиции переломов запястья) может быть использована как самостоятельный вид анестезии.
В то же время необходимо подумать о возможности сокрытия региональной блокадой неврологических признаков развития компартментного синдрома. Такие признаки при естественном развитии компартментного синдрома появляются относительно поздно, и можно возразить, что синдром должен быть спрогнозирован ранее. Это часто возможно на основании клинической картины повреждений высокого риска или повторными прямыми измерениями компартментного давления. Несмотря на это, многие хирурги предпочитают, чтобы анестезиолог не применял местные анестетики у пациентов группы риска. Наилучшей стратегией будет сбалансированное обсуждение проблемы с хирургом.
Жировая эмболия изредка может случаться во время хирургических манипуляций в зоне перелома, особенно бедра, голени и плеча. Двумя стадиями легочного поражения являются правожелудочковая недостаточность с последующим развитием ОРДС-подобной картины. Повышают содержание кислорода во вдыхаемой смеси, корригируют правожелудочковую недостаточность (если есть) и, по возможности, обеспечивают быструю стабилизацию перелома. Ценность стероидов сомнительна.
Компартментный синдром
Компартментный синдром есть состояние, серьезно угрожающее потерей конечности, которое может развиться при травме или интенсивной терапии. Тугие, неподатливые фасциальные футляры окружают мышцы, нервы и сосуды конечностей. Когда давление внутри компартментов превышает давление в капиллярах, перфузия падает, что ведет к локальной ишемии мышц и нервов. Если это давление не будет снижено в течение нескольких часов с момента возникновения, возможно развитие необратимых изменений в виде некрозов мышц и контрактур, плюс повреждение нервов и сосудов.
Признаками и симптомами компартментного синдрома являются:
- Боль, в основном над зоной вовлеченного компартмента, усиливающаяся при пассивном напряжении мышц.
- Напряженный отек зоны компартмента, цилиндрическое напряжение фасции и кожи над ней.
- Парестезии в зоне иннервации нервами, проходящими через компартмент.
- В поздней стадии — слабость или паралич конечности.
- Пульс дистальнее зоны поражения обычно есть.
Компартментный синдром следует ожидать при любых повреждениях конечности, с переломом или без, в случаях раздавливания или происшествия с длительным по времени извлечением. Повышение давления может быть следствием кровотечения или отека. Компартментный синдром может возникнуть при открытых переломах, когда декомпрессия компартмента через открытую рану невозможна.
У пациентов без сознания или оглушенных, а также при повреждениях спинного мозга смазанность клинических признаков может затруднять диагноз. В этих ситуациях может быть показано прямое измерение компартментного давления. Эго может быть выполнено при помощи трансдуцера давления (как при инвазивном измерении АД), присоединенного к игле, введенной в подозрительный компартмент. Если давление в компартменте в пределах 30 мм рт. ст. диастолического давления, диагноз считается подтвержденным.
Ослабляют или снимают все повязки, бандажи и шины, циркулярно охватывающие конечность. Если это не приводит к быстрому стиханию симптомов, для спасения конечности потребуется экстренная хирургическая фасциотомия.
Особенности
- Конечность поддерживают на уровне сердца. При подъеме выше этого уровня, возможно критическое снижение перфузионного давления.
- После фасциотомии конечность должна быть шинирована во избежание контрактур, а перелом стабилизирован для предупреждения кровотечений.
Местные блокады и компартментный синдром
Местные или эпидуральную блокады у пациентов с риском развития компартментного синдрома не применяют, так как анальгезия будет маскировать ранние признаки синдрома. Кардинальным симптомом является боль, рано развивающаяся при этом синдроме. Риск особенно высок при переломах голени и предплечья, блокады в этих ситуациях применять не стоит.
Если применению блокады альтернативы нет, например, у пациентов с высоким риском общей анестезии, то компартментный синдром должен быть исключен интраоперационным мониторингом компартментного давления при помощи катетера, заведенного в компартмент.
Источник
Для обезболивания переломов таза и при повреждениях нижних конечностей в большинстве случаев прибегают к парентеральному введению анальгетиков общего действия, локальному введению местноанестезирующих средств, блокадам нервных стволов и сплетений.
В отдельных работах сообщается о применении эпидуральных методов обезболивания [Костюнин В. И., 1973].
В связи с непригодностью местных анестетиков для этих целей (опасность гипотензии) очевидны преимущества наркотических анальгетиков, избирательно устраняющих болевую чувствительность и не угнетающих двигательную и симпатическую активность.
Продленная эпидуральная аналгезия опиатами была применена нами при лечении 150 пострадавших с переломами таза, тяжелыми повреждениями нижних конечностей. Во всех наблюдениях был получен хороший результат. Расчетные дозы морфина, промедола либо полностью купировали болевой синдром, либо значительно уменьшали степень болевых ощущений. В ранние сроки происходила стабилизация гемодинамики, улучшалось дыхание, понижалась активность симпатоадреналовой системы.
При повреждениях таза к эпидуральной блокаде прибегали в случаях множественных, реже — изолированных переломов костей, при повреждениях конечностей — в случаях переломов крупных костей, массивных разрушений и полных отрывов конечностей. При этом эпидуральное введение наркотических анальгетиков оказалось возможным и при поступлении пострадавших, и при необходимости эвакуации на дальние расстояния (самостоятельный метод догоспитального обезболивания).
В дальнейшем эпидуральная аналгезия применялась для купирования боли в посттравматическом или послеоперационном периоде, для аналгезии при болезненных перевязках, манипуляциях и как самостоятельный метод анестезии для проведения оперативных вмешательств.
В ходе пункции — катетеризации у пострадавших данной группы не надо спешить избавляться от ранее наложенных средств иммобилизации. Больного следует осторожно повернуть на бок и подложить валики на уровне средней трети бедра и голеней. При повреждениях таза, бедер и коленных суставов катетер устанавливают на уровне LI — LII сегментов и проводят в краниальном направлении на 4—5 см. Когда повреждения конечностей локализуются ниже коленных суставов, пунктируют на том же уровне, но катетер проводят в каудальном направлении.
Через установленный пластмассовый микроирригатор вводят морфин (0,1 мг/кг) либо промедол (0,2 мг/кг), растворенные в 10 мл изотонического раствора натрия хлорида. Благоприятный эффект проявляется с первыми признаками сегментарной блокады (через 10—15 мин) или на высоте обезболивающего действия. Пострадавшие успокаиваются, у них исчезают скованность, мышечное напряжение. Частота дыхательных движений уменьшается и углубляется, пульс замедляется, артериальное давление несколько повышается. Уровень катехоламинов в крови понижается по сравнению с исходным.
Эпидуральное обезболивание на фоне восстановления ОЦК быстрее нормализует гемодинамику и газообмен. Этот момент следует считать оптимальным для начала операций, вправлений вывихов, репозиции отломков. Как показывает опыт, после применения морфина сегментарная аналгезия продолжается 16—24 ч, промедола — 14—18 ч. При наличии сильных болей анальгетический эффект менее продолжительный. При каждом последующем введении опиатов сроки эпидуральной блокады возрастают, и на весь острый период после травм, операций требуется 3—5 введений наркотических анальгетиков.
Эпидуральная аналгезия при повреждениях костей грудной клетки
Эпидуральная аналгезия оказалась особенно эффективной при множественных переломах ребер, других повреждений грудного скелета, в том числе сопровождающихся пневмо- и гемотораксом, а также при сочетании с травмами таза, нижних конечностей. К установке катетера в эпидуральном пространстве можно приступать тотчас после завершения срочных мер, направленных на восстановление газообмена и гемодинамики.
Пункцию проводят на уровне TIV — TVI, сегментов с проведением катетера в краниальном направлении на 3—4 см. При одновременной травме других областей рекомендуется пунктировать эпидуральное пространство на двух уровнях. При этом один из катетеров проводят в краниальном, а другой в каудальном направлении. Хотя явления шока полностью купированы к началу блокад, допустимо вводить не более 10 мл 2% раствора тримекаина или лидокаина по 2 мл с интервалом 2—3 мин.
При высокой блокаде из-за возрастающего риска блокады межреберной мускулатуры и диафрагмы рекомендуется положение больных с приподнятым головным концом. При множественных переломах ребер раствор местных анестетиков вводят каждые 3—4 ч. Использование менее концентрированных растворов (1% раствор тримекаина, лидокаина) уменьшает опасность возникновения дыхательной депрессии, но тогда не удается получить полной аналгезии и к тому же возрастает риск последующего развития инфекционных осложнений.
При повреждениях груди проявляются преимущества наркотических анальгетиков по сравнению с местноанестезирующими препаратами. Опиаты можно применять в остром периоде, невзирая на гиповолемию, что очень важно в практике лечения сочетанных травм. Оптимальными свойствами обладает морфин в дозе 0,1 мг/кг, растворенный в 10 мл изотонического раствора натрия хлорида.
При установке двух катетеров общая доза морфина остается той же, но объем растворителя возрастает (15 мл); через каждый микроирригатор вводят 50% расчетного объема. На протяжении первых суток эпидуральную блокаду повторяют через 8—16 ч; в последующие дни — один раз в сутки. С момента устойчивой стабилизации гемодинамики опиаты целесообразно разводить на 0,5% растворе тримекаина, лидокаина. Умеренная симпатическая блокада в этот период оказывается не опасной и даже полезной, поскольку способствует расширению бронхов, эвакуации мокроты, улучшению функции внешнего дыхания.
Отдельного рассмотрения заслуживает вопрос об оптимальном уровне катетеризации эпидурального пространства при множественных переломах ребер: техническое выполнение процедуры в средне- и верхнегрудном отделах позвоночника доступно лишь опытным специалистам, поэтому в последние годы рекомендовано устанавливать катетер в поясничном отделе (LI — LII), а затем проводить его в краниальном направлении и при той же дозировке опиатов увеличивать объем растворителя до 20 мл [Brodksy J. et al., 1988; Melendez J. et al., 1988, и др.]. Действительно, такая методика оказывается достаточно эффективной, но все же качество и продолжительность сегментарной аналгезии в этом случае заметно уменьшаются.
Клинически эпидуральная аналгезия протекает так же, как и у пострадавших с другими видами травм. В те же сроки наступают первые признаки и максимальный обезболивающий эффект. Однако общее состояние больных улучшается в гораздо большей степени, чем у пострадавших с травмами других областей, что прежде всего связано с ликвидацией тормозного влияния боли на дыхание, с восстановлением кашлевого рефлекса, эвакуации мокроты, исчезновением цианоза и потливости.
Восстановление адекватного дыхания нормализует гемодинамику, метаболические процессы в организме, уменьшает активность симпатико-адреналовой системы. Длительность эффективного обезболивания при однократном введении составляет 8—26 ч. Каждое последующее введение анальгетиков удлиняет продолжительность блокады, сокращая кратность введения с 6—5 до 4 раз в сутки.
При эпидуральной введении тщательно рассчитанной дозы морфина опасаться респираторной депрессии не следует. В 65 наших наблюдениях, связанных с лечением тяжелых повреждений груди, наоборот, каждый раз происходило улучшение дыхательной функции по всем основным параметрам.
Так, например, ДО увеличивался в среднем на 160%, МОД — на 112%, а ЖЕЛ возрастала в 1,5—2 раза. В период действия сегментарной блокады больные активизировались, не предъявляли жалоб и свободно откашливали мокроту, кровь, слизь. Это благотворное действие эпидурального обезболивания позволяет избежать опасных осложнений острого посттравматического (послеоперационного) периода, таких как ателектазы легких, пневмонии, РДСВ. Выраженный обезболивающий эффект эпидуральных блокад при повреждениях грудного скелета регистрируется в 90% наблюдений; у остальных отмечается менее заметный, но также положительный эффект.
В.Н. Цибуляк, Г.Н. Цибуляк
Опубликовал Константин Моканов
Источник
Эпидуральная анестезия – метод обезболивания механизм которого, обусловлен введением раствора местного анестетика в эпидуральное пространство. Относится к регионарным методам обезболивания, применяется в родах, для продленной послеоперационной аналгезии, как компонент сочетанной комбинированной общей анестезии. Для ликвидации болевого синдрома на протяжении длительного времени у онкологических больных и при болевых синдромах различной этиологии. Впервые достоверные научные данные о успешном применении эпидуральной анестезии принадлежат неврологу Дж.Леонарду Корнигу. И хотя он ошибочно считал, что вводит анестетик в спинномозговой канал, непреднамеренно получил эпидуральную анестезию. А вот преднамеренное введение анестетика в эпидуральное пространство провели французы: Жан Сикар и Фернан Кателин. Независимо друг от друга: один при невралгии, а другой при мочекаменной болезни.
Впервые достоверные научные данные о успешном применении эпидуральной анестезии принадлежат неврологу Дж.Леонарду Корнигу. И хотя он ошибочно считал, что вводит анестетик в спинномозговой канал, непреднамеренно получил эпидуральную анестезию. А вот преднамеренное введение анестетика в эпидуральное пространство провели французы: Жан Сикар и Фернан Кателин. Независимо друг от друга: один при невралгии, а другой при мочекаменной болезни.
Эпидуральная анестезия техника проведения
Проводится в операционной в условиях строжайшей стерильности: кожа в области предполагаемой пункции и руки анестезиолога обрабатываются более тщательно, чем руки хирурга. Ведь для хирурга важно избежать инфицирования раны, а анестезиолог остерегается инфицирование эпидурального пространства, имеющие куда более тяжелое течение и осложнения.
Обязательное условие: наличие реанимационного оборудования и мониторинга витальных (жизненно важных) функций.
Положение пациента на операционном столе зависит от зоны предполагаемой операции, его телосложения , и конечно же опыта и предпочтения анестезиолога.
И положений этих два: лежа на боку, свернувших калачиком и сидя на операционном столе, опустив ноги вниз.
При родах пациентка при условии расположении лежа,всегда находится на левом боку: беременная матка не должна пережимать крупные сосуды- брюшной отдел аорты.
Эпидуральное пространство дислоцируется снаружи от твердой мозговой оболочки (спиномозговой канал), которая содержит спинной мозг и омывающую его цереброспинальную жидкость-ликвор.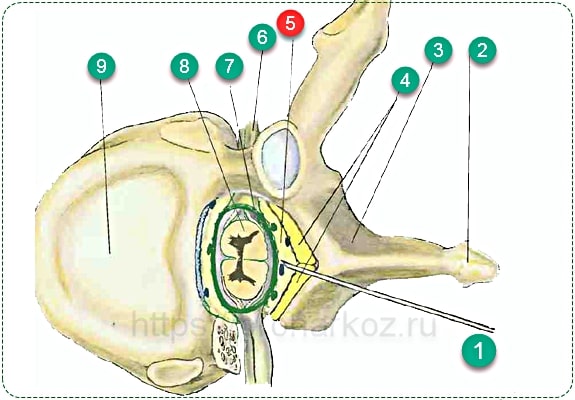 1. Эпидуральная игла. 2. Остистый отросток. 3.Пластина. 4.Желтая связка. 5.Эпидуральное пространство. 6. Спинномозговой нерв. 7.Твердая мозговая оболочка. 8.Спинной мозг. 9.Тело грудного позвонка.
1. Эпидуральная игла. 2. Остистый отросток. 3.Пластина. 4.Желтая связка. 5.Эпидуральное пространство. 6. Спинномозговой нерв. 7.Твердая мозговая оболочка. 8.Спинной мозг. 9.Тело грудного позвонка.
Игла, введенная между остистыми позвонками по средней линии проходит:
- кожу
- подкожно жировую клетчатку
- надостистую и межостистые связки
- Желтую связку и попадает в эпидуральное пространство.
Ширина эпидурального пространства на уровне второго поясничного позвонка составляет всего 5 мм. Содержит жировую ткань, богатую венозную сеть, лимфатические сосуды, нервные корешки. Вот от взаимодействия с последними раствором местного анестетика и происходит прерывание болевого/чувствительного и импульса от раневой поверхности к головному мозгу.
Идентифицировать эпидуральное пространство можно несколькими способами.
1.Самый популярный и мною любимый: признак потери сопротивления.Суть метода потеря сопротивления при осторожном поступательном продвижении эпидуральной иглы соединенным со шприцем с физ. раствором. Непрерывно давят на поршень шприца. Прохождение через желтую связку, ощущается провал или щелчок. Поршень шприца свободно движется вперед, что говорит о попадании иглы в эпидуральное пространство.
2.Метод воздушного пузырька. Все как и в первом способе, только ориентируются на воздушный пузырек в шприце с физиологическим раствором. До попадания в эпидуральное пространство, пузырек с воздухом при периодическом надавливании на поршень шприца сжимается.
Нахождение иглы в эпидуральном пространстве, «пружинящего» эффекта воздушного пузырька нет, раствор без труда поступает через иглу в эпидуральное пространство.
3.Висячая капля.
После прохождения иглы в толще желтой связки на павильон иглы навешивают каплю физ. Раствора.При попадании кончика иглы в эпидуральное пространство, под воздействием отрицательного давления в нем, капля втягивается в просвет иглы. Проводят эпидуральный катетер.
Эпидуральный катетер — полиамидный тонкий, эластичный полый внутри шнур.Имеющий специальный порт для подсоединения к шприцу, рентгенконтрастную маркировку и специальные боковые отверстия на противоположном от шприцевого порта конце.
Вводят тест дозу местного анестетика, что бы четко знать: игла не попала в спинномозговой канал. Обычно используют лидокаин( быстрый эффект), в дозировке достаточной для наступления спинномозговой анестезии( 4 мл 2% раствора).
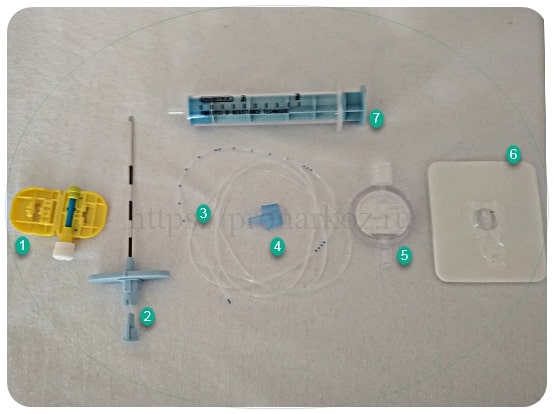
Набор для эпидуральной анестезии. 1.Порт переходник. 2.Эпидуральная игла 3. Эпидуральный катетер. 4.Направляющий переходник катетера в эпидуральную иглу. 5.бактериальный фильтр. 6.Наклейка- клипса,для фиксации катетера к коже 7. Шриц для эпидуральной анестезии.
1.Порт переходник. 2.Эпидуральная игла 3. Эпидуральный катетер. 4.Направляющий переходник катетера в эпидуральную иглу. 5.бактериальный фильтр. 6.Наклейка- клипса,для фиксации катетера к коже 7. Шриц для эпидуральной анестезии.
Спустя 5- 7 минут, по отсутствию ощущений у больного и реакции со стороны сердечно сосудистой системы, характерным для спинномозговой блокады, судят о корректной и успешной катетеризации эпидурального пространства.
Оценка эффективности эпидуральной блокады, так же как и при оценке
уровня центрального блока тут.
Для однократного применения эпидуральной анестезии, когда не требуется продленная аналгезия и время действия анестетика покрывает время проведения операции, манипуляция происходит точно так же, но без введения катетера. Кстати, прототипами эпидуральных катетеров были мочевые.
После тест дозы вводят расчетную дозу местного анестетика и /или адъюванта( специальной фармакологической добавки).
В последнее время идентификация эпидурального пространства стали проводить под УЗИ контролем, что значительно снижает риск анестезии и ее осложнений, время манипуляции и повышает процент успеха.
Эпидуральная анестезия показания
1.Операции на органах грудной клетки, брюшной полости, урологические, проктологические, травматологические, акушерско-гинекологические операции.
2.Как компонент общей анестезии.Благодаря чему уровень защиты от операционной агрессии может быть повышен, а вот дозы общих анестетиков снизить. Соответственно, фармакологическая нагрузка на организм менее интенсивная.
3.Тяжелые комбинированные сочетанные травмы скелета(множественные переломы ребер, кости таза, нижние конечности)
4.Операции у больных с тяжелой сопутствующей патологией: сердечно сосудистая патология, патология легких, эндокринные нарушения(ожирение). Как анестезия выбора у больных с «полным желудком». Эпидуральная игла и стандартное (5см) длина эпидурального катетера.Обычно на такое расстояние проводят в «глубину» катетер при эпидуральной анестезии.
Эпидуральная игла и стандартное (5см) длина эпидурального катетера.Обычно на такое расстояние проводят в «глубину» катетер при эпидуральной анестезии.
5.Все оперативные вмешательства, где необходима длительное и надежное обезболивание с сохранным сознанием и адекватным дыханием больного.
6.Применение эпидуральной анестезии в лечебных целях.
Как компонент комплексной терапии при панкреатитах и панкреонекрозах, кишечной непроходимости и пареза кишечника, тяжелого астматического статуса, остром инфаркте миокарда. У больных с облитерирующим эндартериитом и ишемическими нарушениями в нижних конечностях.
При хроническом болевом синдроме. Ну и конечно же, обезболивание родов.
Абсолютные противопоказания эпидуральной анестезии
-Отказ пациента.
-Сепсис и септические состояния, сопровождающиеся нестабильной гемодинамикой.Существует большая вероятность развития эпидурального абсцесса в месте пункции.
-Некорригируемая и исходная гиповолемия( обезвоживание).
-Нарушение крове свертывания: коагулопатии различного происхождения.
-Непереносимость местных анестетиков
Относительные противопоказания:
-Повышенное внутричерепное давление
-Выраженные заболевания нервной системы ( рассеянный склероз)
-Инфекционное поражение кожи в месте пункции, а так же наличие там татуировки.
Какие препараты используются при эпидуральной анестезии
На сегодняшний день широкое применения получили, как и для спинномозговой и проводниковой анестезий, местные анестетики амидного ряда. С той лишь разницей, что применяются с другой концентрацией и процентом. Из таблицы ниже видно, чемпионом по скорости наступления эпидурального блока является лидокаин. Но он же уже будет являться аутсайдером по длительности действия. Менее токсичен, хороший сенсорный (чувствительный) и моторный(двигательный блок).
Из таблицы ниже видно, чемпионом по скорости наступления эпидурального блока является лидокаин. Но он же уже будет являться аутсайдером по длительности действия. Менее токсичен, хороший сенсорный (чувствительный) и моторный(двигательный блок).
Бупивокаин и ропивокаин примерно на равных.Однако, более бупивокаин кардиотоксичен,чем ропивокаин.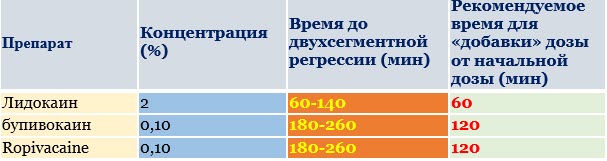 Время двух сегментарной регрессии- время за которое анестетик прекратит блокировать хотя бы два ранее блокированные сегменты.
Время двух сегментарной регрессии- время за которое анестетик прекратит блокировать хотя бы два ранее блокированные сегменты.
Еще могут применяться опиоиды. Они смешиваются с раствором местного анестетика и усиливают блок, либо могут применяться самостоятельно. Например,фентанил, имеет быстрое начало действия(5 минут), но короткую длительность(2-4 часа), малой частотой побочных эффектов.А вот морфин, наоборот, начинает действовать через час и продолжает до 24 часов, и часто сопровождается осложнениями: кожный зуд, задержка мочи, рвота, угнетение дыхания.
Каким образом анестезиолог — реаниматолог подбирает дозировку местного анестетика и какие факторы влияют на его распространение в эпидуральном пространстве?
Величина эпидурального блока напрямую будет зависеть в основном от объема введенного местного анестетика: чем больше объем-тем больше дерматомов( участки тела, иннервируемые соответствующими нервными корешками) блокируется.
Так же влияет:
-Возраст пациента(чем старше,тем меньше местного анестетика требуется)
-Беременность-меньший объем.
-Ожирение-меньший объем.
-Высокий рост -больший объем.
Эпидуральная анестезия или общий наркоз что лучше
Вы можете выбирать. Кроме того, отказаться от определенного вида обезболивания. Извечная дилемма разрешается, в конечном итоге, анестезиологом реаниматологом.
Тут приведу некоторые преимущества ЭА.
- Больной может находиться в сознании, что имеет значение при кесаревом сечении
- Уменьшение частоты послеоперационной тошноты и рвоты.Нет остаточного медикаментозного угнетения сознания.
- Более адекватное купирование послеоперационной боли, особенно на шок органах: поджелудочной железе, легких и плевры, при травматологических операциях.
- Снижении частоты легочных осложнений, нет манипуляции на верхних дыхательных путях.
- Улучшении перистальтики кишечника.
- Снижение частоты тромбоэмболий, происходит подавление тромбогенеза. Особенно ценно, при операциях на тазобедренном, коленном суставах.
- Уменьшение катехоламинового ответа на операционный стресс, снижение частоты развития гипертензии и тахикардии.
Ну и справедливости ради необходимо осветить недостатки:
-Меньшая надежность,большая частота неудач.
-Медленное начало анестезии.
-Наличие противопоказаний: со стороны свертывающей системы, аномалии позвоночного столба, нестабильность гемодинамики.
Эпидуральная анестезия или спинальная анестезия, какие различия
Доза анестетика при спинальной анестезии имеет небольшой объем, и вводится непосредственно в спинномозговой канал.Вызывая тем самым быструю, полную и предсказуемую блокаду.
Эпидуральная анестезия требует увеличение дозы анестетика примерно в 10 раз.Ведь раствор должен заполнить эпидуральное пространство и пенетрирующие его оболочки нервов.Начало действия отсрочено, а блок распространяется выше и ниже места пункции эпидурального пространства.Количество заблокированных сегментов зависит от объема анестетика. Соответственно, рассчитав дозу анестетика и произведя пункцию в определенном межпозвонковом промежутке можно вызвать блок в определенных выбранных сегментах тела, только моторный или/ и чувствительный.
Соответственно, рассчитав дозу анестетика и произведя пункцию в определенном межпозвонковом промежутке можно вызвать блок в определенных выбранных сегментах тела, только моторный или/ и чувствительный.
Так называемый дифференциальный (раздельный) блок.Последнее свойство важно при анестезии/аналгезии в родах.
При СА анестезии меньший риск меньший риск введения местного анестетика в сосуд, так как используются меньший объем. Эпидуральная анестезия менее предсказуема, но при корректно установленном катетере более предсказуема.
Кроме того, идентификация эпидурального пространства происходит при «исчезновении сопротивления», тогда как при спинномозговой анестезии точное нахождение иглы в спинномозговом канале при получении ликвора в павильоне спинномозговой иглы.
Возможные осложнения эпидуральной анестезии
- Перфорация твердой мозговой оболочки. Встречается в 0,4-08% случаев.Диагностируется по вытеканию спинномозговой жидкости из павильона эпидуральной иглы.Важно отличать ликвор от раствора местного анестетика или физ.раствора введенного ранее.Дифференцируют по температуре.Анестетик холоднее ликвора.
- Тотальный спинальный блок. Массированное попадание расчетной дозы анестетика для эпидуральной анестезии в спиномозговой канал приводит к быстрому распределению к головному концу с блокадой корешков нервов отвечающих за иннервацию межреберной мускулатуры. Если блок поднимается до уровня первого грудного позвонка блокируется вся межреберная мускулатура и дыхание поддерживается одной диафрагмой.Блокируется симпатическая иннервация сердца, ритм замедляется, снижается сердечный выброс и сократимость миокарда.
- Эпидуральная гематома.Если при пункции перидурального пространства происходит непреднамеренное ранение сосуда, это приводит к кровоизлиянию и развитию гематомы.Существует вероятность сдавливания последней спинного мозга, с тяжелыми неврологическими последствиями.
- Аллергия на местные анестетики.
- Гнойный эпидурит.
- Токсическое действие местных анестетиков.
- Кожный зуд.
- Тошнота и рвота.
- Транзиторная задержка мочеиспускания.
- Артериальная гипотония.
Надеюсь, теперь Вы знаете что такое эпидуральная анестезия.Прямые руки анестезиолога и отсутствие противопоказаний, часто хорошая альтернатива наркозу.
Ну и в награду короткое видео супер мастерства: катетеризация эпидурального пространства в шейном отделе.Тут и руки нужны золотые и нервы железные.
Методика «потери» сопротивления.Хотя ее легко преобразовать в «воздушный пузырек»
Будьте здоровы!
Источник
