Эмболия из за перелома

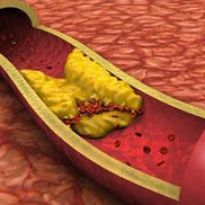
Жировая эмболия представляет собой заболевание, характеризующееся нарушением кровотока. Патологический процесс возникает вследствие закупоривания сосудов мелкими частицами жира. Последний проникает в кровеносную систему по разным причинам: при ампутации конечностей, при переломах бедра и так далее.
Опасность жировой эмболии заключается в том, что она сопровождается симптомами, характерными для пневмонии и ряда других заболеваний. В связи с этим лечение проводится неверное, наступает летальный исход.
Особенности заболевания
Так, что это такое — жировая эмболия, и какою она бывает? Следует сразу же отметить, что заболевание в основном развивается на фоне травм. В группу риска входят пациенты, у которых наблюдаются обильные внутренние кровотечения и избыток массы тела.
В медицинской практике сегодня выделяют несколько теорий патогенеза:
- Классическая. Классическая теория объясняет, как возникает жировая эмболия при переломах. Согласно данной теории, изначально частицы жира проникают через просветы в костях в венозные сосуды. Далее по ним они распространяются по организму и приводят к закупорке сосудов легких.
- Энзимная теория гласит, что заболевание возникает как следствие нарушения структуры липидов крови. Последние из-за травм становятся более грубыми. Это приводит к ухудшению поверхностного натяжения.
- Коллоидно-химическая. Данная теория также рассматривает в качестве основного «виновника» заболевания липиды крови.
- Гиперкоагуляционная теория свидетельствует в пользу того, что механизм зарождения жировой эмболии обусловлен расстройствами свертывания крови и липидного обмена. Такие патологические изменения вызваны разнообразными травмами.
Изначально именно последние провоцируют развитие нарушения в работе кровеносной системы. При травмах происходит изменение свойств крови, что вызывает гипоксию и гиповолемию.
Жировая эмболия на фоне поражения кровеносной системы представляет собой один из видов осложнений.
В механизме развития заболевания активную роль играет ЦНС. Установлено, что за регуляцию жирового обмена отвечает один из отделов гипоталамуса. Кроме того, гормоны, продуцируемые передней долей гипофиза, активируют движение жира.
По мере развития заболевания происходит закупоривание мелких капилляров. Это обстоятельство провоцирует развитие интоксикации организма. При жировой эмболии травмируются клеточные оболочки в кровеносной системе, включая легочные и почечные капилляры.
Классификация
В зависимости от характера течения заболевание подразделяют на три формы:
- Молниеносная. Эмболия развивается настолько стремительно, что патологический процесс всего за несколько минут приводит к летальному исходу.
- Острая. Травматические нарушения в костной структуре провоцируют развитие заболевания в течение нескольких часов.
- Подострая. Данная форма патологии развивается в течение 12-72 часов после получения травмы.
В зависимости от того, где скапливаются частицы жира, рассматриваемый недуг классифицируется на следующие виды:
- легочный;
- смешанный;
- церебральный, при котором страдают головной мозг и почки.
Также существует вероятность закупоривания сосудов частицами жира в других органах. Однако подобные явления встречаются достаточно редко.
Чем провоцируется заболевание
Эмболизация организма происходит достаточно часто при переломах трубчатых костей. Подобные травмы достаточно часто возникают в случаях неудачно проведенных операций, когда требуется установка разнообразных металлических фиксаторов.
Реже патология развивается на фоне:
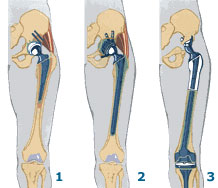
- установки протеза в тазобедренный сустав;
- закрытых переломов костей;
- проведения липосакции;
- сильных ожогов, затрагивающих большую поверхность тела;
- обширного поражения мягких тканей;
- проведения биопсии костного мозга;
- течения острого панкреатита и остеомиелита;
- жировой дистрофии печени;
- сахарного диабета;
- родов;
- алкоголизма;
- наружного массажа сердца;
- кардиогенного и анафилактического шока.
Важно отметить, что жировая эмболия в равной мере развивается как у взрослых, так и у детей. Вероятность возникновения осложнений зависит от тяжести поражений.
В большинстве случаев жировая эмболия развивается при переломах крупных костей.
Характер проявлений
Последствия жировой эмболии бывают труднопрогнозируемыми. Основной опасностью, которую несет это заболевание, является наступление летального исхода вследствие нарушения кровотока и поражения сосудов головного мозга при травмах.
Симптомы жировой эмболии малоспецифичны. Появление тех или иных признаков, свидетельствующих о закупорке сосудов, напрямую зависит от места локализации нарушений и тяжести последних.
Все проблемы, возникающие на фоне развития рассматриваемого заболевания, обусловлены тем, что в кровеносную систему проникают жировые тромбы.
Соответственно, симптоматика заболевания определяется тем, куда проникают последние.
Если у пациента наблюдается острая и подострая формы патологии, то первые симптомы жировой эмболии проявляются через 1-2 ч после получения травм. О наличии внутренних повреждений могут свидетельствовать небольшие кровоподтеки. Они появляются на верхних частях тела:
- груди;
- шее;
- плечах.
В дальнейшем достаточно быстро возникают расстройства центральной нервной и дыхательной систем. Причем интенсивность характерных симптомов увеличивается по нарастающей.
В зависимости от места локализации жирового тромба он способен вызвать такие осложнения, как:
- острая сердечная и почечная недостаточность;
- инсульт.
В ряде случаев заболевание приводит к моментальному летальному исходу.
Церебральный синдром
Первым признаком развития жировой эмболии является нарушение работы центральной нервной системы. О наличии рассматриваемого заболевания свидетельствуют следующие симптомы:
- повышение температуры тела;
- бред;
- дезориентация в пространстве;
- возбуждение.
Диагностика при церебральном синдроме указывает на наличие:
- косоглазия;
- измененных рефлексов;
- судорог, сопровождающихся ступором;
- комы;
- анзизокории;
- нарастающей апатии;
- сонливости.
К указанным симптомам достаточно быстро добавляются признаки, свидетельствующие о легочном синдроме.
Легочный синдром
Этот синдром диагностируется примерно в 60% случаев регистрации жировой эмболии. У пациента наблюдаются:
- одышка даже при низкой физической нагрузке;
- кашель без выделения мокроты;
- выделение пены со сгустками крови, что свидетельствует об отеке легких;
- снижение вентиляции легких.
Наиболее ярким, подчас единственным симптомом легочного синдрома является артериальная гипоксемия. Также заболеванию сопутствует развитие анемии и тромбоцитопии. На рентгеновском снимке отмечаются следующие явления:
- массовые очаги затемнения, затрагивающие большую часть легких;
- усиленный рисунок кровеносных сосудов.
При исследовании посредством метода электрокардиографии диагностируются изоляция проводящих путей сердца, а также ускорение или нарушение ритма последнего. При серьезном поражении кровеносных сосудов развивается дыхательная недостаточность, требующая введения в гортань специальной трубки для искусственной вентиляции легких.
Определить наличие жировой эмболии также позволяет исследование органов зрения. На заболевание указывают:
- отеки и жировые капли, локализованные в области глазного дна;
- кровоизлияние в область конъюнктивного мешка;
- переполнение кровью сосудов сетчатки глаза.
Последний признак носит название “синдром Пурчера”.
Сопутствующие симптомы
Среди сопутствующих симптомов, могущих указывать на наличие жировых тромбов в сосудах других органов, выделяются следующие явления:
- появление кожной сыпи;
- выявление сгустков жира в моче и крови;
- повышение содержания липидов в крови;
- нарушение метаболизма жиров.
Наличие капель жира в моче выявляется примерно в 50% случаев. Однако данный факт не является критерием для постановки соответствующего диагноза.
Подходы к лечению заболевания
В целях выявления жировой эмболии проводится несколько диагностических мероприятий:
.jpg)
- Исследование крови и мочи на предмет обнаружения повышенного содержания белков, жиров, липидов и так далее.
- Рентгенография грудной клетки.
- Компьютерная томография головного мозга. На жировую эмболию могут указывать множественные микрокровоизлияния, отеки, очаги некроза и другие нарушения.
- Офтальмоскопия.
К числу основных критериев, на основании которых ставится диагноз, относятся:
- резкое ухудшение общего состояния;
- гипоксемия;
- наличие симптомов, свидетельствующих о поражении ЦНС,
При выявлении указанных признаков в большинстве случаев проводится дополнительное обследование с целью подтверждения предварительного диагноза либо назначается соответствующая терапия.
Схема лечения определяется тяжестью поражения. Терапия жировой эмболии предусматривает проведение мероприятий, направленных на:
- подавление симптомов;
- поддержание жизненно важных функций организма.
В зависимости от области локализации закупорки назначается следующее:
- Устранение легочного синдрома. В случае выявления дыхательной недостаточности обязательно проводится интубация трахеи. В целях восстановления микроциркуляции в легких назначается высокочастотная ИВЛ. Посредством этой процедуры проводится измельчение жира в капиллярах.
- Устранение болевого синдрома. Данный этап считается важным во время лечения тяжелых переломов, так как позволяет предупредить развитие жировой эмболии. Назначение анальгетиков обусловлено тем, что при выраженном болевом синдроме увеличивается содержание катехоламинов. Последние, в свою очередь, способствуют увеличению уровня содержания жирных кислот. Обезболивание проводится посредством введения наркотических препаратов или общей анестезии. Этот метод можно рассматривать в качестве профилактики жировой эмболии.
- Инфузионное лечение. Такая терапия предполагает применение растворов глюкозы и реополиглюкина. Дополнительно назначается постоянный контроль за состоянием венозного давления.
- Снижение уровня жира в крови. Для снижения уровня жира в крови назначаются:
- липостабил;
- пентоксифиллин;
- компламин;
- никотиновая кислота;
- эссенциале.
Эти вещества нормализуют кровоток в организме и отдельных органах.
На ранних стадиях развития рассматриваемой патологии рекомендовано применение глюкортикоидов. Предупредить возникновение заболевания можно, если своевременно предпринять меры, направленные на подавление гипоксии и устранение последствий кровопотери.
Жировая эмболия относится к группе опасных патологий. Она способна в течение нескольких минут привести к смертельному исходу. Заболевание развивается обычно на фоне переломов и повреждений костей. Лечение жировой эмболии заключается в проведении мероприятий для поддержания жизненно важных функций организма.
Мы настоятельно рекомендуем не заниматься самолечением, лучше обратитесь к своему лечащему доктору. Все материалы на сайте носят ознакомительный характер!
Источник
Жировая эмболия – патология, при которой сосуды закупориваются капельками жира, что приводит к нарушению кровотока.
 Источник: spy-bubble.org
Источник: spy-bubble.org
Жировая эмболия рассматривается как системная воспалительная реакция, развивающаяся под влиянием механических и биохимических процессов: из места повреждения костного мозга или подкожной клетчатки жировые частицы попадают в кровоток и вызывают развитие локальной воспалительной реакции в месте оседания. Кроме того, выход жировых глобул в кровоток влечет за собой замедление кровотока, изменение реологических свойств крови, нарушение микроциркуляции.
К возможным последствиям жировой эмболии относят развитие пневмонии, дыхательной недостаточности, острой легочной недостаточности, почечной недостаточности, ишемического инсульта.
Крупные жировые частицы способны проходить через капилляры легких и задерживаться в них. Мелкие жировые капли проникают в большой круг кровообращения к органам-мишеням (мозг, сердце, кожа и сетчатка, реже – почки, селезенка, печень, надпочечники), вызывая клиническую картину жировой эмболии.
 Источник: healthandsymptoms.com
Источник: healthandsymptoms.com
Причины и факторы риска
Чаще всего жировая эмболия возникает как осложнение скелетных травм (переломов костей таза, голени, бедренных костей, повреждений жировой клетчатки) или оперативных вмешательств (обширные хирургические вмешательства на трубчатых костях, эндопротезирование суставов, остеосинтез бедра, репозиция отломков, челюстно-лицевые операции, липосакция).
Возникновение жировой эмболии возможно также при следующих патологиях:
- сепсис;
- опухоли;
- сахарный диабет;
- остеомиелит;
- тяжелые ожоги;
- острый панкреатит, панкреонекроз в тяжелой форме;
- токсическая и жировая дистрофия печени;
- длительная терапия кортикостероидами;
- постреанимационные состояния;
- серповидно-клеточная анемия;
- биопсия костного мозга;
- ошибочное введение липорастворимых препаратов внутривенно;
- шоковые состояния.
Факторы риска: большой объем кровопотери и длительный период гипотензии, некорректные иммобилизация и транспортировка пациента.
 Источник: okardio.com
Источник: okardio.com
Формы патологии
В зависимости от скорости развития проявлений, длительности латентного периода выделяют следующие формы жировой эмболии:
- острая – развивается в течение нескольких часов после травмы, один из тяжелых вариантов – молниеносная, при которой массивные повреждения опорно-двигательного аппарата приводят к быстрому поступлению большого количества жировых глобул в сосудистое русло и легкие (жировая эмболия при переломах); такая форма приводит к летальному исходу за несколько минут;
- подострая – клиническая картина развивается в течение 12–72 часов; может развиться через 2 недели и более после травмы.
3–13 % всех случаев жировой эмболии заканчиваются летальным исходом.
По локализации очага поражения жировая эмболия делится на легочную, церебральную и смешанную (жировая эмболия легких, головного мозга, печени, реже – других органов).
В зависимости от причин жировую эмболию классифицируют на происходящую в ходе оперативного вмешательства или после него, в результате ампутации, травмы, воздействия определенных препаратов.
 Источник: cf.ppt-online.org
Источник: cf.ppt-online.org
Симптомы
Клиническая картина жировой эмболии не имеет четко очерченной симптоматики и проявляется разнообразными симптомами, позволяющими лишь заподозрить ее. Симптоматика включает в себя неспецифические проявления: легочные, неврологические и кожные.
В первые сутки патология может протекать бессимптомно. Клиническая картина часто наслаивается на картину травматического шока или черепно-мозговой травмы. Первыми симптомами жировой эмболии при переломах и травмах обычно оказываются легочные и дыхательные нарушения:
- чувство стеснения в груди, нехватки воздуха, боли за грудиной;
- плевральная боль;
- одышка;
- признаки острого респираторного дистресс-синдрома (гипертермия, тахикардия, тахиаритмия, лихорадка, цианоз и др.);
- диспноэ;
- олигурия;
- кашель, хрипы, кровохарканье.
На ранних стадиях проявляются общемозговые симптомы. В результате эмболии головного мозга и гипоксического его повреждения развиваются следующие неврологические симптомы:
- двигательное беспокойство;
- раздражительность или заторможенность;
- судорожный синдром (как местные, так и генерализованные судороги);
- нарушения сознания: дезориентация, делирий, ступор, кома;
- очаговые неврологические симптомы (нарушение способности говорить или понимать речь, паралич, нарушение сложных движений, анизокория, нарушение зрения).
Чаще всего жировая эмболия возникает как осложнение скелетных травм или оперативных вмешательств.
У большинства больных на коже обнаруживаются петехиальные высыпания. В основе появления петехий лежат закупорка капилляров жировыми эмболами и повреждение их высвобождающимися жирными кислотами. Локализуются петехии в верхней половине туловища, в подмышечной области. Исчезают они обычно в течение суток.
При осмотре глазного дна обнаруживаются признаки повреждения сетчатки:
- экссудат;
- кровоизлияния (субконъюнктивальные петехии);
- бляшки, пятна;
- внутрисосудистые жировые глобулы.
Читайте также:
Тромбоз глубоких вен: 8 симптомов, сигнализирующих об опасности
8 продуктов, помогающих улучшить кровообращение
7 полезных свойств томатного сока
Диагностика
При постановке диагноза используется совокупность диагностических критериев жировой эмболии, выявляют наличие подмышечных или субконъюнктивальных петехиальных высыпаний, нарушений функций центральной нервной системы. Состояние сознания оценивают по шкале комы Глазго. Выявляют признаки отека легких и гипоксемии (снижение содержания кислорода в крови).
В ходе диагностики жировой эмболии учитывают данные лабораторных исследований:
- снижение гемоглобина;
- повышение СОЭ;
- снижение числа тромбоцитов;
- снижение уровня фибриногена;
- снижение гематокрита (объема красных кровяных клеток в крови);
- наличие капель нейтрального жира в моче размером 6 мкм, жировых глобул в плазме крови, мокроте, ликворе;
- наличие жира при биопсии кожи в области петехий.
Более информативны инструментальные исследования. Рентгенография грудной клетки позволяет оценить изменения, возникающие в результате жировой эмболии легких. На рентгенограмме отмечают появление мелкоочаговых теней и усиление легочного рисунка: проявления диффузной инфильтрации легких, характерные для развития ОРДС.
 Источник: cf.ppt-online.org
Источник: cf.ppt-online.org
ЭКГ позволяет выявить немотивированную стойкую тахикардию, нарушения ритма сердца, которые свидетельствуют о перегрузке правой половины сердца или об ишемии миокарда.
Неблагоприятность прогноза заключается в том, что жировая эмболия возникает на фоне тяжелых состояний, ранняя диагностика и адекватная терапия жировой эмболии улучшает прогноз.
В ходе компьютерной томографии головного мозга определяется отек мозга, наличие петехиальных кровоизлияний, очагов некроза, периваскулярных инфарктов. Магниторезонансная томография визуализирует диффузные гиперэхогенные участки, выявляя этиологию мозговой эмболии. Фундоскопия позволяет выявить наличие жировой ангиопатии в сетчатке глазного дна. Используют также мониторинг с помощью пульсоксиметрии, контроль внутричерепного давления.
Лечение
Лечение жировой эмболии состоит в купировании основных клинических проявлений травмы или заболевания, ее вызвавшей. Основные направления терапии:
- обеспечение доставки кислорода к тканям, оксигенотерапия и респираторная поддержка;
- проведение инфузионной терапии системных расстройств микроциркуляции, устраняющей спазм периферических сосудов, восполнение объема циркулирующей крови, реологическая, трансфузионная терапия путем введения биологических жидкостей, коррекция водноэлектролитного баланса с использованием коллоидных и кристаллоидных растворов. Показано введение альбумина, который способен восстанавливать объем циркулирующей крови, связывать свободные жирные кислоты и снижать степень повреждения легочных функций;
- при высоком внутричерепном давлении – дегидратационная терапия с использованием осмотических диуретиков;
- терапия гипоксии мозга с применением антигипоксантов, барбитуратов и опиатов;
- метаболическая терапия – курсовое введение ноотропных препаратов;
- седативная терапия;
- коррекция системы коагуляции и фибринолиза с применением антикоагулянтов, в частности, гепарина, который, наряду с антикоагулянтными свойствами, обладает способностью к активизации липопротеидов и ускорению ферментативных реакции гидролиза триглицеридов, способствуя очищению легких от жировых глобул;
- интенсивная гормонотерапия, применение кортикостероидов – обеспечивают защиту от свободных кислородных радикалов и ферментов;
- применение препаратов, действие которых направлено на снижение концентрации жировых глобул в крови, восстановление физиологического растворения дезэмульгированного жира и для профилактики дезэмульгирования (Липостабил, Эссенциале);
- детоксикационная и дезинтоксикационная терапия – форсированный диурез, обменный плазмаферез. Операции плазмафереза нормализуют реологические свойства крови, ее электролитный, морфологический, биохимический состав и гемодинамические показатели;
- хирургическое лечение, своевременная оперативная стабилизация переломов (чрескостный спицевой остеосинтез спицестержневыми аппаратами, интрамедуллярный остеосинтез штифтом);
- коррекция иммунного статуса под контролем данных иммунологических исследований.
Клиническая картина жировой эмболии не имеет четко очерченной симптоматики и проявляется разнообразными симптомами, позволяющими лишь заподозрить ее.
Возможные осложнения и последствия
К возможным последствиям жировой эмболии относят развитие пневмонии, дыхательной недостаточности, острой легочной недостаточности, почечной недостаточности, ишемического инсульта.
Прогноз
3–13 % всех случаев жировой эмболии заканчиваются летальным исходом. Однако неблагоприятность прогноза заключается в том, что жировая эмболия возникает на фоне тяжелых состояний, ранняя диагностика и адекватная терапия жировой эмболии улучшает прогноз.
Профилактика
Профилактика жировой эмболии включает: предупреждение травматизма у больных высокой группы риска, своевременную и правильную иммобилизацию конечности в случае травмы, раннюю хирургическую стабилизацию переломов таза и трубчатых костей, стабилизацию костных отломков, соблюдение техники инфузионной терапии.
Видео с YouTube по теме статьи:
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Источник
