Инфекционные осложнения при переломах
Инфекционные осложнения открытых переломов костей — частота, факторы риска
Случайные свежие раны в отличие от хирургических, которые наносятся в асептических условиях, всегда в большей или меньшей степени бактериально загрязнены. Однако нельзя ставить знак равенства между ранами, из которых высеваются те или иные виды микробов, и открытыми повреждениями, осложненными гнойной раневой инфекцией. В последнем случае происходят размножение и распространение в глубь тканей патогенной микрофлоры и ее воздействие на раневой процесс и общее состояние пострадавшего.
Опасность развития раневой инфекции (гнойной, гнилостной, анаэробной) при открытых и огнестрельных переломах и внутрисуставных повреждениях зависит от многих факторов: механизма и вида повреждения, его тяжести, обширности и локализации, вида и вирулентности микрофлоры, общего состояния больного, его возраста, реактивности организма и ряда других не всегда поддающихся учету моментов [Каплан А. В., Корж А. А., Трубников В. Ф., Ткаченко С. С, Демьянов В. М., Воронцов А. В., Долинин В. А., Дерябин И. И. и др.].
Инфекционные раневые осложнения, даже такие грозные, как анаэробная гангрена, могут развиться и при небольших ранах. Однако чем обширнее, глубже и тяжелее открытые повреждения кожи и подлежащих тканей в зоне перелома, тем больше вероятность массивного микробного загрязнения раны и опасность развития тяжелой инфекции. Открытые оскольчатые и внутрисуставные переломы, особенно огнестрельные, чаще осложняются раневой инфекцией, чем другие виды открытых повреждений.
Тяжесть течения открытых переломов в значительной степени зависит от локализации и вида перелома. Опасность развития инфекции больше при открытых и огнестрельных переломах нижних конечностей, чем верхних. Это объясняется тем, что на нижней конечности значительный массив мышц, кожа более загрязнена и больше возможность инфицирования и загрязнения раны почвой.
Опасность возникновения раневой инфекции при повреждении магистральных сосудов, шоке, кровопотере, политравме, а также у ослабленных людей и больных пожилого возраста повышается.
Во всех случаях возможность развития инфекции увеличивается при поздней и недостаточно квалифицированной первичной хирургической обработке и плохой иммобилизации конечности.
Несомненно, что на возможность развития инфекции влияет каждый из упомянутых фаторов. Вместе с тем при прочих равных условиях ведущими являются локализации, размер и тяжесть открытого повреждения мягких тканей, степень нарушения кровоснабжения конечности и вид перелома.
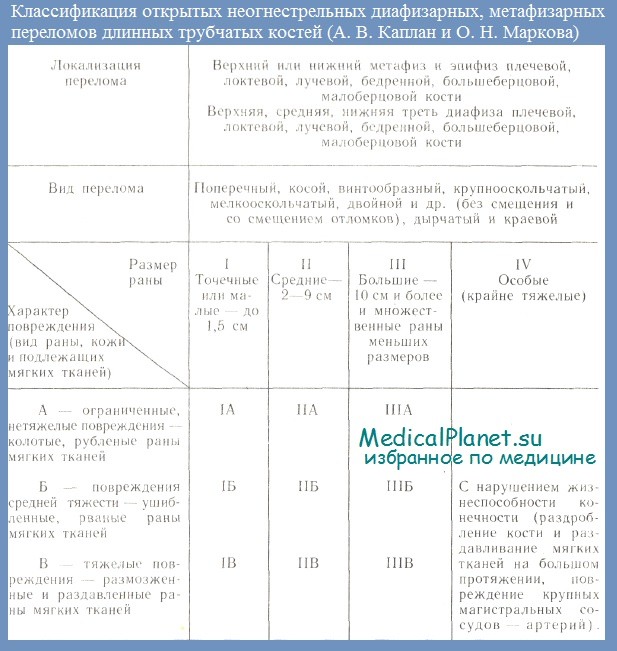
Для прогнозирования опасности развития раневой инфекции и определения тяжести открытых диафизарных, метафизарных и внутрисуставных (эпифизарных) переломов целесообразно пользоваться классификацией А. В. Каштана и О. Н. Марковой, в которой учитываются локализация и вид перелома, размер и тяжесть повреждения мягких тканей. В этой классификация тяжесть повреждения мягких тканей при открытых переломах, являющаяся источником распространения гнойного раневого процесса на кость, обозначается сочетаниями первых трех римских цифр и первых трех прописных букв алфавита.
Римские цифры означают размеры раны, буквы — тяжесть и обширность повреждения мягких тканей — кожи, подкожной клетчатки, мышц и др.. Риск развития раневой инфекции особенно велик при открытых переломах типа IB, IIIБ, IIIB, IV. В противоположность этому при открытых переломах типа IA, IIА и IБ риск развития раневой инфекции значительно ниже. Вот почему при открытых переломах с повышенным риском развития раневой инфекции следует с самого начала применять комплекс профилактических мероприятий, который обычно используют уже при развившейся инфекции.
В послевоенный период благодаря новым методам лечения открытых переломов (усовершенствование методов хирургической обработки, применение кожной пластики, наружный чрескостный компрессионно-дистракционный остеосинтез, антибиотикотерапия и др.) частота гнойных раневых осложнений, особенно тяжелых, значительно уменьшилась.
В послевоенный период значительно (в 2 раза) уменьшилась частота гнойных осложнений ран после открытых переломов, почти в 2 раза снизилась летальность от раневой инфекции и в 6—8 раз — частота вторичных ампутаций. Что же касается увеличения частоты осложнений остеомиелитом, то оно обусловлено более широким внедрением в клинику методов и принципов сохранного лечения (уменьшение первичных ампутаций при тяжелых повреждениях конечностей).
Этими успехами мы обязаны современной комплексной профилактике и лечению инфицированных переломов: первичной обработке раны, вторичной хирургической санации гнойных ран, наружному чрескостному компрессионно-дистракционному остеосинтезу, антибиотикотерапии и др. Однако следует отметить, что абсолютное число больных с гнойными раневыми осложнениями в последний период не уменьшается, а, возможно, увеличивается, при этом нарастает и число случаев более тяжелых форм осложнений.
Это объясняется, с одной стороны, значительным увеличением количества тяжелых дорожно-транспортных травм, что связано с огромным ростом автомобильного транспорта в послевоенный период. По данным ЦИТО, гнойные осложнения после открытых диафизарных переломов возникали в среднем в 16,3% случаев. В зависимости от типа перелома часгота их колебалась от 6,4 (тип IA) до 40% (тип IIIВ). Чем тяжелее открытые переломы, тем чаще возникают тяжелые гнойно-раневые осложнения. Так, остеомиелит и глубокое нагноение при типе IIIВ наблюдались в 5 и 9 раз чаще, чем при открытых переломах типа IA.
Меньшая частота гнойно-септических осложнений при открытых переломах типа IV (29,9%) по сравнению с типом IIIВ объясняется большим числом первичных ампутаций (33,8%) при переломах, отнесенных к типу IV. В то же время по средним данным первичная ампутация была произведена в 1,4% случаев с колебаниями в зависимости от типа открытого перелома от 0,1 (типа IA) до 1,7% (тип IIIВ).
Гнойная инфекция при открытых переломах нижних конечностей наблюдается в два раза чаще, остеомиелит — в 2—2,5 раза чаще, чем при открытых переломах верхних конечностей. Остеомиелит у детей встречается в 2 раза реже, чем у взрослых, возможно, это связано с тем, что у них чаще наблюдаются менее тяжелые типы открытых переломов. Так, гнойные осложнения при открытых переломах, леченных без использования погружного остеосинтеза, возникают в 10,5% случаев, в то время как при применении этого метода — в 2,5 раза чаще, т. е. в 25,8% случаев.
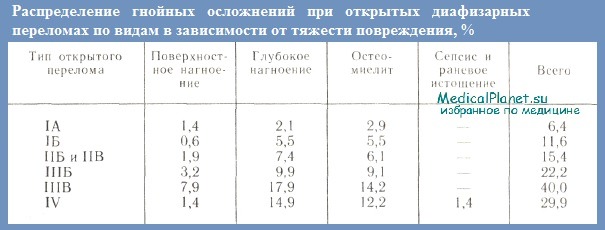
Наиболее высокий процент вторичных оперативных вмешательств в связи с гнойными осложнениями приходится на открытые диафизарные переломы типов IIIБ, IIIВ и IV.
Вторичную ампутацию производят в среднем в 1,6% случаев, а при гнойно-септических осложнениях у больных с открытыми диафизарными переломами IV типа — в 13,5%.
Гнойные осложнения при открытых внутрисуставных переломах наблюдаются у 31,8% больных: поверхностное нагноение у 5,0%, глубокое — у 12,8%, артриты и остеоартриты — у 14%. Таким образом, гнойные осложнения наблюдаются чаще и бывают более тяжелыми при открытых внутрисуставных переломах, чем при диафизарных. Особенно часто они (артриты и остеомиелиты) развиваются у больных с открытыми внутри- и околосуставными переломами нижней конечности (типов IIБ, IIВ, IIIБ, IIIВ и IV).
Следует отметить, что при открытых внутрисуставных переломах типа IA первичная ампутация производилась в 0,9% случаев, при типе IIВ — в 2% и в особенно тяжелых случаях при типе ИВ — в 2% и в особенно тяжелых случаях (переломах типа IV) она оказалась неизбежной более чем у половины пострадавших (67,7%), преимущественно при переломах нижней конечности.
Тяжесть течения и частота гнойных осложнений при различных типах переломов позволили выделить-и отнести открытые переломы типов IIВ, IIIБ, IIIВ и переломы типа IV к группе повреждений с повышенным риском или опасностью развития гнойной инфекции. Выделение такой группы заставило включить в комплекс мероприятий, направленных на профилактику гнойных осложнений, ряд дополнительных мер. С этой целью мы сразу после первичной хирургической обработки и обездвижения отломков при помощи компрессионно-дистракционного аппарата производим катетеризацию регионарной артерии поврежденной конечности.
Для ликвидации спазма сосудов и улучшения кровообращения конечности в артерию через постоянный катетер вводим сосудорасширяющие средства (но-шпа, папаверин и др.). Таким же путем вводим антибиотики широкого спектра (гентамицин) или антисептики (при показаниях, осторожно капельно диоксидин). Эти меры позволили значительно снизить частоту гнойных осложнений у данной группы больных.
К факторам, повышающим риск развития гнойной раневой инфекции, помимо тяжести, локализации, механизма повреждения, относят шок, кровопотерю, пониженную сопротивляемость организма, повышенную загрязненность раны вирулентными микроорганизмами, позднее оказание медицинской помощи, травматичность и продолжительность операции, недостаточное обезболивание и др.
— Читать далее «Инфекционные осложнения огнестрельных переломов костей — частота, факторы риска»
Оглавление темы «Раневая инфекция в травматологии»:
- Значение клеточного иммунитета при развитии раневой инфекции
- Значение антистафилококкового иммунитета при развитии раневой инфекции
- Реакция организма на раневую инфекцию — общая, местная
- Инфекционные осложнения открытых переломов костей — частота, факторы риска
- Инфекционные осложнения огнестрельных переломов костей — частота, факторы риска
- Инфекционные осложнения остеосинтеза переломов костей — частота, факторы риска
- Остеомиелит — причины, механизмы развития гематогенного остеомиелита
- Механизмы развития травматического остеомиелита — патогенез
- Частота травматического остеомиелита — эпидемиология
- Воспаление костного мозга — медуллит
Источник
Осложнения, развивающиеся при переломах костей, можно разделить на две большие группы: 1) осложнения, связанные непосредственно с самим переломом кости; 2) осложнения, возникающие в процессе лечения перелома.
К первой группе осложнений относятся осложнения, которые связаны с повреждением окружающих место перелома кости тканей или прилежащих к сломанной кости органов. Это повреждение мышц, разрыв сосудов и нервов, повреждение вещества мозга при переломе костей черепа, плевры и ткани легкого при переломе ребер, мочевого пузыря и прямой кишки при переломе костей таза и пр. Многие из этих осложнений являются решающими факторами, определяющими исход перелома кости. Поэтому необходимо стремиться к обязательному их устранению. Следует отметить, что некоторые из этих осложнений могут возникнуть не в момент травмы, а произойти при неправильном оказании первой помощи пострадавшему и при нарушении правил транспортировки его в лечебное учреждение.
Вторая группа включает осложнения, которые развиваются в процессе неправильного лечения перелома. Эти осложнения могут развиться в зоне расположения перелома и в органах и тканях, не связанных непосредственно с местом локализации перелома.Так, неправильное сопоставление костных отломков может привести к не сращению перелома и развитию ложного сустава, или, наоборот, происходит неправильное сращение костных отломков с образованием избыточной костной мозоли. Неправильное сращение костных отломков вызывает деформацию конечности и нарушение ее функции. Образование избыточной костной мозоли может привести к сдавлению магистрального кровеносного сосуда и вызвать нарушение кровообращения в тканях органа, а сдавление ею нерва станет причиной мучительных болей.
Попадание инфекции в зону перелома во время открытого оперативного лечения его будет способствовать развитию гнойного процесса в костной ткани, что станет причиной инвалидности больного.
Осложнения, локализующиеся в органах и системах организма больного с переломом костей, бывают обусловлены нарушением принципа функциональности при лечении перелома и несоблюдением сроков продолжительности иммобилизации органов. К этим осложнениям относятся:
а) застойные явления в легких с развитием пневмонии, особенно у больных пожилого и преклонного возраста, вынужденных длительно соблюдать постельный режим;
б) развитие застойных явлений в конечностях, приводящих к развитию процесса тромбообразования в венах с последующей тромбоэмболией;
в) образование пролежней при плохом уходе за кожей больного, а также при сдавлении кожи гипсовой повязкой;
г) развитие мышечной атрофии и тугоподвижности суставов с ограничением в нем при чрезмерной продолжительности фиксации конечности и длительном ограничении движений в конечности.
В особую группу осложнений перелома костей следует выделить жировую эмболию, которая возникает в тех случаях, когда в кровеносном русле появляются дезэмульгированные капельки свободного жира. Четкой теории патогенеза жировой эмболии нет. Более подробно об этом осложнении будет сказано при изучении проблемы реаниматологии. В этой лекции хотелось бы подчеркнуть, что жировая эмболия возникает чаще при переломах крупных трубчатых костей и после операции металлоостеосинтеза.
Клинические проявления жировой эмболии многообразны. Различают легочную (наиболее тяжелую) форму жировой эмболии, мозговую и генерализованную. У больных появляются признаки мозговой, дыхательной недостаточности. При исследовании мочи больных с жировой эмболией в ней обнаруживают капли свободного жира.
Для профилактики жировой эмболии у больных с переломами костей большое значение имеет надежная иммобилизация конечностей, осторожное проведение всех этапов металлоостеосинтеза и применение концентрированных (10-20%) растворов глюкозы внутривенно.
Источник
Теоретически все началось с R. Danis, ученика A. Lambotte, которому принадлежит термин «остеосинтез». R. Danis разработал теорию биомеханически стабильного остеосинтеза и сформулировал принципы анатомической реституции кости и ранней мобилизации пациента («Theorie et practique de l’osteosynthese», 1949).
В 1958 году сформулировали четыре принципа лечения переломов, которые должны соблюдаться не только при использовании метода внутренней фиксации, но и при переломах вообще. Принципы заключаются в следующем:
- анатомическое вправление фрагментов перелома, особенно при внутрисуставных переломах;
- стабильная фиксация, предназначенная для восполнения местных биомеханических нарушений;
- предотвращение кровопотери из фрагментов кости и из мягких тканей путем атравматичной оперативной техники;
- активная ранняя безболезненная мобилизация мышц и суставов, прилежащих к перелому, и предотвращение развития «переломной болезни».
Необходимо помнить, что лечение шока и повреждений, которые угрожают жизни пациента, имеют приоритет перед любой операцией на кости. Переломы черепа, позвоночника, политравма требуют незамедлительного вмешательства. Переломы проблемных зон, такие как суставы, осложненные диафизарные переломы, требуют лечения не позднее 4-5 дней после травмы. Менее проблемные переломы: закрытые, простые диафизарные, переломы по принципу зеленой ветки, переломы лопаток – позволяют отложить оперативное вмешательство на срок до 14 дней.
Почему применение гипсовых повязок ошибочно?
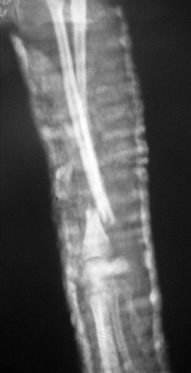 Рис. 1. Перелом эпифиза лучевой и
Рис. 1. Перелом эпифиза лучевой и
Рис. 2. Вторичное смещение костных отломков локтевой кости.
- низкая устойчивость соединения отломков (после наложения гипсовой повязки сохраняется подвижность фрагментов до 2 град. при допустимых 0,5);
- невозможно создать компрессию (рис. 1);
- повреждение мягких тканей (пролежни, нарушение трофики);
- нарушение кровообращения в результате резкого ограничения функции поврежденной конечности;
- контрактура суставов;
- ограничение функции поврежденной конечности;
- вторичное смещение костных отломков (Рис. 2);
- отсутствие точной полной репозиции;
- несоответствие принципам функционального лечения переломов;
- атрофия мягких тканей;
- является фактором дополнительного беспокойства для животного;
- несращения, псевдоартроз.
Применение гипсовых повязок при лечении переломов противоречит принципам стабильно-функционального остеосинтеза, т.к. не обеспечивает комплекса оптимальных условий заживления перелома: нет сопоставления отломков, отсутствует высокая жесткость фиксации отломков, нарушено кровоснабжение и не сохранены функции поврежденной конечности.
Основные осложнения, с которыми приходится сталкиваться ветеринарному врачу при лечении переломов, это:
- замедленное (неполное) сращение и несрастание (Рис.3,4);
- остеомиелит;
- порочное срастание костной ткани;
- патологические процессы при переломе;
- саркома в месте перелома;
- жировая эмболия.
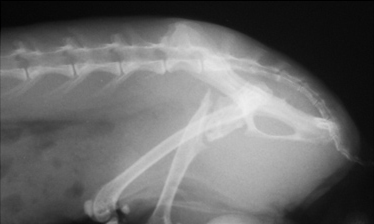
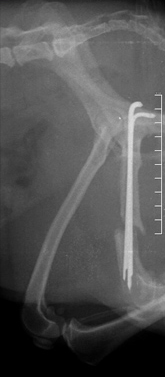 Рис. 3. Рис. 4.
Рис. 3. Рис. 4.
При замедленном (неполном) сращении и несрастании необходимо понимать факторы, оказывающие влияние на время, отведенное для заживления перелома. К таким факторам относят:
- возраст (плохая минерализация, чрезмерная ломкость, плохая способность к регенерации у старых животных, «мягкие» кости у молодых);
- метод лечения (неадекватная стабилизация перелома, нарушение принципа стабильного и функционального остеосинтеза);
- тип перелома (чрезмерный дефект участка перелома: нежизнеспособный фрагмент кости, потерянный имплантат);
- поражение кости (когда имеет место инфекционный процесс); сопутствующие патологии (системные или местные болезни, идиопатические факторы).
Заключение о том, что перелом срастается медленно или не срастается вовсе, может быть сделано на основании рентгенологического исследования. Здесь можно выделить следующие особенности:
- при замедленном срастании: сохраняющаяся линия перелома при наличии признаков протекания процессов заживления; открытая мозговая полость; неровные поверхности линии перелома; отсутствие склероза.
- при несрастании: промежуток между концами сломанной кости; закрытая мозговая полость; склероз; гипертрофия или атрофия концов кости.
Несрастание перелома классифицируется по системе Вебера-Сича, описанной в 1976 г. Согласно этой классификации несрастание переломов делят на две группы: биологически активные (жизнеспособные) и биологически неактивные (нежизнеспособные). Эти две группы подразделяют на более специализированные по причине их возникновения и рентгенологическому проявлению:
Биологически активные несрастания
- Гипертрофическое несрастание (мозоль в виде «конечности слона»). Происходит мощное формирование мозоли, но ей не удается соединить концы кости обычно из-за ротационной неустойчивости (Рис. 5, 6).
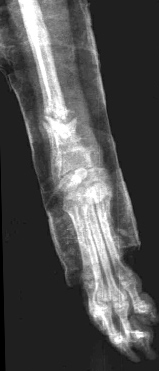
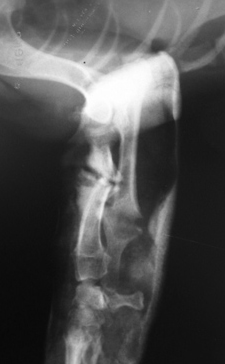
Рис. 5, 6. Гипертрофическое несрастание перелома.
- Гипертрофическое несрастание в легкой степени. Происходит некоторое формирование мозоли, но также без перекрытия щели. Причина чаще заключается в ротационной или/и угловой неустойчивости (Рис. 7).
- Олиготропное несрастание. Отсутствует или происходит очень ограниченное формирование мозоли. Обычно причиной является авульсионное повреждение, которое лечат консервативным путем. Такой тип несрастания может произойти, если присутствует сопутствующая системная болезнь, например гиперадренокортицизм, гиперпаратиреоз (Рис. 8).
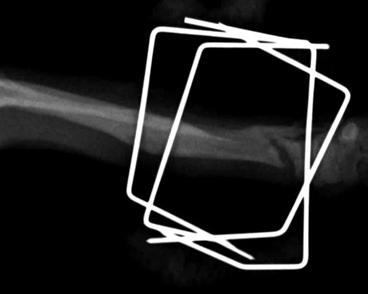
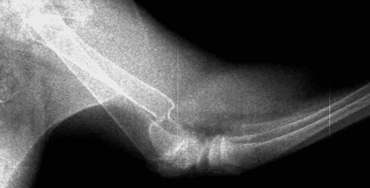 Рис. 7. Гипертрофическое несрастание в легкой степени.
Рис. 7. Гипертрофическое несрастание в легкой степени.
Рис. 8. Олиготропное несрастание.
Биологически неактивные несрастания
- Дистрофическое несрастание.
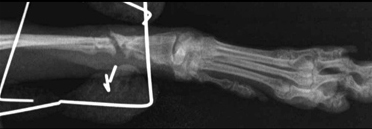 Рис. 9. Дистрофическое несрастание.
Рис. 9. Дистрофическое несрастание.
Промежуточный фрагмент объединяется только с одним из двух главных фрагментов, и это ослабляет часть кости, которая не участвует в процессе заживления и приводит к формированию преграды (Рис. 9).
- Некротическое несрастание. Обычно при оскольчатых переломах, при которых исходная травма вместе с хирургическим вмешательством приводит к формированию бессосудистых, некротических частей в зоне перелома (Рис. 10).
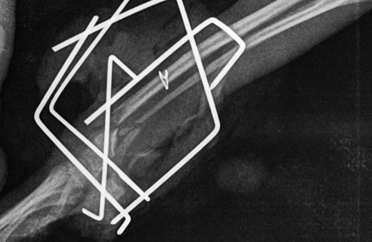
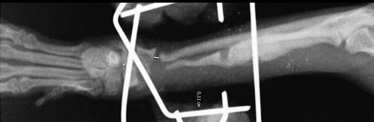 Рис. 10. Некротическое несрастание.
Рис. 10. Некротическое несрастание.
Рис. 11. Дефектное несрастание.
- Дефектное несрастание. Оно возникает в тех случаях, когда происходит значительная потеря вещества кости (Рис. 11).
- Атрофическое несрастание.
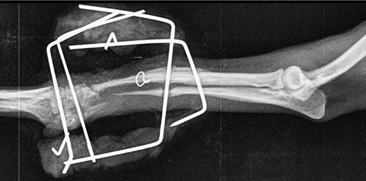 Рис. 12. Атрофическое несрастание.
Рис. 12. Атрофическое несрастание.
Данный тип несрастания свойственен собакам карликовых пород при простых переломах лучевой и локтевой костей (Рис. 12).
Лечение несрастания
При лечении замедленного срастания основной дилеммой для ветеринарного врача является выбор между необходимостью вмешаться в процесс заживления или просто подождать. Чаще всего причиной замедленного срастания является неустойчивость.
Причинами несрастания являются неустойчивость, препятствия для заживления, местная ишемия и системная или местная болезни. Неустойчивость – самая распространенная причина несрастания. Она появляется из-за несоответствующего выбора метода фиксации (Рис. 13); неадекватного применения метода фиксации (Рис. 14); инфекции.
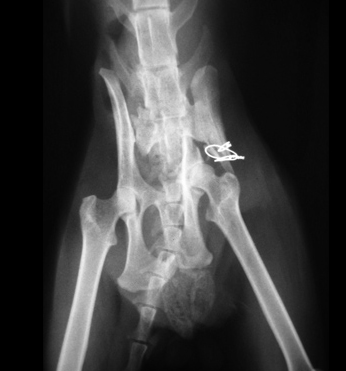
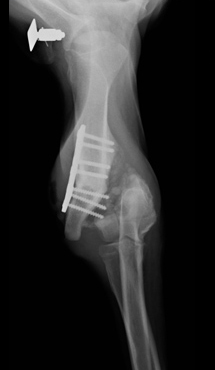 Рис. 13. Несоответствующий выбор.
Рис. 13. Несоответствующий выбор.
Рис. 14. Неадекватное применение метода фиксации.
Для лечения несрастания необходимо устранить неадекватную систему фиксации, для этого мозоль резецируют, стабилизируют перелом компрессионной пластиной или внешним костным фиксатором.
Преградами для заживления могут стать бедная васкуляризация фрагмента; большой дефект; некротический участок кости; свободный имплантат. В данной ситуации необходимо произвести резекцию некротического участка кости и заполнить дефект костным трансплантатом губчатого вещества. Затем добиться стабилизации участка перелома.
Местная ишемия возникает из-за повреждения мягких тканей; чрезмерной экспозиция; затрудненности за счет имплантатов. Необходимо избегать повреждения мягких тканей.
Системные (Рис. 16) и местные болезни (Рис. 15), приводящие к несрастанию: неоплазия, остеолиз, продуцирование костной ткани и минерализация мягкой ткани (Рис. 15); гиперпаратиреоз, гиперадренокортицизм (Рис. 16); болезни печени; почечный вторичный гиперпаратиреоидизм.
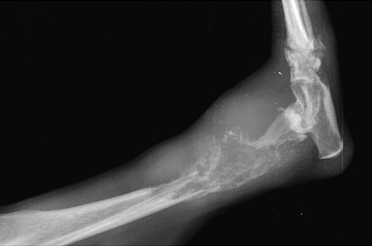
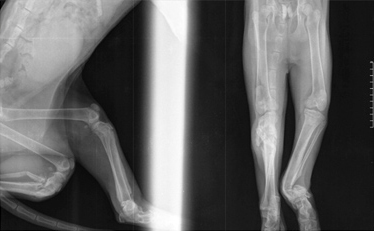 Рис. 15. Рис. 16.
Рис. 15. Рис. 16.
Остеомиелит
Как показало исследование (Caywood et al., 1978), 58% случаев остеомиелита является следствием слабой хирургической техники открытой репозиции. Следует выделить три основных фактора, приводящих к его возникновению: инфицированная рана; благоприятная среда для размножения бактерий; плохая васкуляризация кости.
Плохое кровоснабжение кости приводит к образованию секвестра. Такой секвестр может быть очагом инфекции. Инфекция, в свою очередь, приводит к ослаблению имплантата, нестабильности, и дальнейшему несрастанию. При возникновении остеомиелита необходимо провести оперативное лечение по удалению секвестров и имплантатов.
Существуют две формы клинического проявления:
- Острая – недомогание, отсутствие аппетита, гипертермия, на участке перелома типичные признаки воспаления (высокая температура, боль, припухлость и покраснение).
- Хроническая – системных признаков, как правило, нет, локально проявляется наличием свищей и хромотой.
Рентгенография. Характерные черты: припухлость мягких тканей (острая форма); лизис кости (Рис. 17); неравномерная периостальная реакция (Рис. 18); увеличенная плотность окружающих кость тканей (Рис. 18); формирование секвестров (хроническая форма) (Рис. 18).
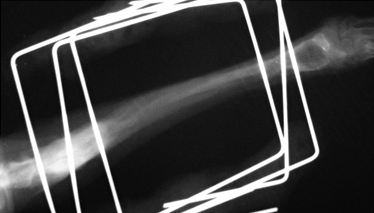
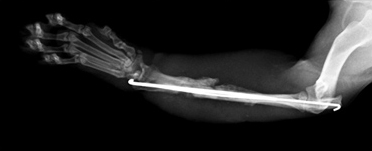 Рис. 17. Рис. 18.
Рис. 17. Рис. 18.
Лечение:
- стабилизация участка перелома; длительный курс антибиотикотерапии (4-6 недель);
- удаление имплантатов и дополнительно недельный курс антибиотикотерапии.
Порочное срастание костной ткани
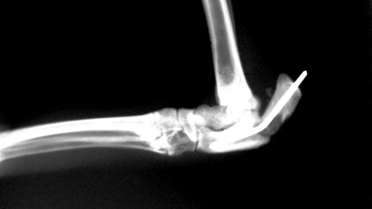
 Рис. 19. Порочное срастание костной ткани.
Рис. 19. Порочное срастание костной ткани.
Рис. 20. Анатомически неправильное срастание и укорочение кости.
Анатомически неправильное срастание может привести к угловой или вращательной деформации и укорочению кости (Рис. 20). Выделяются два вида порочного срастания:
- функциональное (функция конечности не нарушается) срастание, не требующее лечения;
- нефункциональное (функция конечности нарушается) срастание, требующее лечения, которое зачастую не дает должных результатов, а подчас может даже ухудшить состояние.
К патологическим процессам при переломе относят гипотрофию мышц, спайки; тугоподвижность суставов; остеопороз. Эти изменения являются результатом прекращения функционирования или иммобилизации конечности.
При гипотрофии и тугоподвижности основным лечением является физиотерапия. В тех случаях, когда образуются изолированные контрактуры, можно прибегнуть к тенотомии в сочетании с физиотерапией и артродезом.
Саркома в месте перелома
Это состояние регистрируют у собак, но оно встречается и у кошек. Обычно клинические признаки развиваются не раньше чем через 5 лет после первичного лечения перелома, чаще у собак в возрасте от 1 до 3 лет. Как правило, поражаются собаки крупных пород, реже – мелких. При поражении саркомой развивается хромота, образование увеличивается. На рентгенографии видны характерные изменения (Рис. 15).
Лечение в основном носит симптоматический характер. В некоторых случаях оно будет заключаться в ампутации конечности, в сочетании с химиотерапией или без нее.
Жировая эмболия
Довольно редкая проблема. Жировая эмболия возникает при переломе трубчатых костей и попадании костного мозга в сосуды. Так как клинические признаки жировой эмболии – это внезапная смерть, в связи с этим не существует никакого лечения.
Список литературы:
- Ниманд Ханс Г., Болезни собак. Практическое руководство для ветеринарных врачей (организация ветеринарной клиники, обследование, диагностика заболеваний, лечение) – М.: «Аквариум ЛТД», 2001.
- Денни Хемиш Р., Баттервоф Стивен Дж., Ортопедия собак и кошек / Пер. с англ. М. Дорош и Л. Евелева. – М.: ООО «Аквариум – Принт», 2007.
- Шебиц Х., Брасс В. Оперативная хирургия собак и кошек / Перев. с нем. В. Пулинец, М. Степкин. – М.: ООО «Аквариум – Принт», 2005.
- Jesse B. Jupiter, M.D., Howard Lipton, M.D. Лечение внутрисуставных переломов дистальной части лучевой кости. М., журнал «Margo Anterior», №1, 2002.
- Магда И. И., Иткин Б. З., Воронин И. И. Оперативная хирургия с основами топографической анатомии домашних животных. 3-е изд., М., 1979.
- Ягников С. А. Внеочаговый остеосинтез (пособие к лекционному курсу). – М., 2003.
- Марюшена Т. О., Луцай В. И., Уша Б. В. Вторичный гиперпаратиреоз при хронической почечной недостаточности у собак. М., «Российский ветеринарный журнал», №3, 2011.
Источник
