Гниение кости после перелома
На чтение 10 мин. Просмотров 12.2k.
Посттравматический остеомиелит — это гнойное воспаление кости, вызванное пиогенными (производящими гной) микроорганизмами. Он возникает после полученной травмы и поражает все элементы кости: надкостницу, костный мозг, компактное вещество, а также расположенные рядом мягкие ткани. Воспаление начинает развиваться после попадания патогенных микроорганизмов в костный мозг.
Сущность патологического процесса при остеомиелите составляет картина нагноения, наличие свищевых ходов, секвестров (омертвевших участков), отторжение некротизированных тканей. Глубоким дистрофическим и воспалительным изменениям подвержены все ткани пораженной области. Развитие болезни не зависит от того, наступило сращение перелома или нет.
По статистике, в половине случаев болезнь развивается после открытых переломов, реже — после огнестрельных ранений. И лишь в 3 % случаев — в результате хирургических операций.
Причины и особенности заболевания
-
 Самая распространенная причина остеомиелита — открытый перелом кости, сопровождающийся:
Самая распространенная причина остеомиелита — открытый перелом кости, сопровождающийся:- сильным загрязнением раны;
- обширным поражением мягких тканей, окружающих кость;
- несвоевременной или недостаточно радикальной обработкой раны и перелома;
- отсутствием дренажа для оттока гнойного содержимого.
- К развитию болезни может привести огнестрельное ранение. Особенности остеомиелита, возникшего по этой причине:
- Обширные раны, которые выходят далеко за пределы раневого канала. Происходит масштабное разрушение тканей с отслоением надкостницы, раздроблением костей, разрывом нервов, мышц и сосудов. В ранах, загрязняющихся смешанной флорой, образуется множество карманов, заполненных омертвевшими тканями.
- В раневом канале обнаруживаются свободные отломки костей, которые со временем некротизируются.
- К остеомиелиту приводит инфицирование раны при операции, что может быть связано с появлением новых штаммов бактерий, устойчивых к действию антибиотиков, или широким распространением метода остеосинтеза (соединения костных обломков при переломах с помощью различных конструкций).
Факторы, способствующие возникновению посттравматического остеомиелита после операции:
- возникновение коррозии металлоконструкций (спицевой остеомиелит при применении скелетного вытяжения или при установке аппарата Илизарова),
- очаги скрытых инфекций в организме больного.
Остеомиелит после хирургического вмешательства локализуется в области проведения операции, при этом гнойный процесс можно наблюдать по ходу металлоконструкции (гвоздя, пластины, штифта). Наиболее подвержены риску развития остеомиелита кости, плохо защищенные мягкими тканями и расположенные близко к поверхности кожи (передневнутренняя боковая поверхность большеберцовой кости, кости стопы).
Возбудители инфекции
Воспаление кости вызывают пиогенные бактерии:
- стафилококки — 60-80 % всех случаев;
- стрептококки — 5-30 % больных;
- смешанная флора, неклостридиальные анаэробы или грамотрицательные микроорганизмы (синегнойная палочка, протей и т.п.) — 10-15 % случаев.
Группа риска
Риску развития посттравматического остеомиелита наиболее подвержены пациенты
- злоупотребляющие алкоголем,
- имеющие ослабленный иммунитет,
- страдающие серповидноклеточной анемией,
- истощенные после гемодиализа, лучевой терапии и длительных тяжелых заболеваний,
- наркоманы.
Симптомы
Хроническое течение посттравматического остеомиелита характеризуется следующими признаками:
- повышением температуры,
- нарастающим лейкоцитозом, который обнаруживается при анализе крови,
- отечностью, покраснением, болезненностью и выделением гнойного содержимого в области ранения,
- наличием свищей – каналов, которые прокладывает себе наружу гной, образовывающийся в результате распада очага воспаления. Эти каналы возникают самопроизвольно, но не исчезают, так как в глубине тканей остается очаг инфекции.
Острый посттравматический остеомиелит обусловлен кровопотерей, тяжелыми разрушениями в области перелома и снижением защитных сил организма пациента. Он появляется через 2-3 недели после травмы и характеризуется:
- признаками общей интоксикации: слабостью, повышенной утомляемостью, бессонницей, отсутствием аппетита, разбитостью, ознобом;
- сильными болями в поврежденной области, увеличением отека тканей и обильными выделениями из раны, а также наличием серого налета фибрина на ней;
- повышением температуры до 38-39 градусов;
- выраженным лейкоцитозом (со сдвигом лейкоцитарной формулы влево), ускорением СОЭ и нарастающей анемией, выявленными при анализе крови;
- понижением иммунореактивности организма.
Скрытые симптомы
Они определяются на рентгенограмме не раньше, чем через месяц с момента начала болезни.
- В мягких тканях есть полости с некротическими участками, вялыми грануляциями, гнойным содержимым. Обширный отек, иногда флебиты и флегмоны.
- Костный мозг на концах отломков костей замещен соединительной тканью.
- Капсула плотная и также состоит из соединительной ткани, инфильтрованной лейкоцитами.
- Надкостница фиброзно изменена, часто под ней можно увидеть шероховатую кость.
- Мышцы, окружающие пораженную кость, склеротичны (мышечные волокна замещаются соединительной тканью).
- Облитерация сосудов (закрытие их просвета).
Диагностика
Поставить диагноз на ранних стадиях можно только на основании клинических симптомов. При осмотре принимается во внимание состояние мягких тканей, уровень сложности перелома, наличие и расположение свищей, амплитуда движений в суставах и величина укорочения конечности (если оно присутствует).
Для определения степени распространенности и интенсивности воспалительного процесса используют следующие методы:
- Локальную термографию (регистрация инфракрасного излучения тела человека в виде изображения температурных полей) и термометрию (измерение температуры тела с помощью медицинского термометра).
- Тепловидение. Это дистанционный метод термодиагностики. По увеличению инфракрасного излучения можно установить область, пораженную воспалительным процессом.
- Исследование периферического кровоснабжения.
- Сканирование скелета с применением пирофосфата, меченного технецием, и стронция.
- Общий анализ крови. Он выявляет лейкоцитоз (иногда), повышение скорости оседания лейкоцитов и уровня С-реактивного белка, что свидетельствует о текущем воспалении.
- Посев выделений или фрагментов поврежденных тканей. Это неточный метод, так как бывает положительным только в одной четверти случаев.
- Рентгенограмму. Она не дает информации о вовлечении в патологический процесс костной ткани и показывает изменения только спустя месяц после начала болезни. На рентгеновских снимках определяются очаги деструкции, остеопороз вокруг металлических конструкций, изъеденность отломков кости, ее омертвевшие участки (секвестры).
- Компьютерную томографию (КТ), которая необходима при исследовании крупных костей, суставов, области таза и позвоночника. Этот метод позволяет уточнить распространенность некротизированных участков и деструктивных изменений.
- Фистулографию, производимую всем пациентам со свищевой формой болезни.
При обнаружении трофических изменений (некроз, язвы и т.п.) проводится исследование кровообращения конечности: реовазография (РВГ, оценка интенсивности кровотока), ангиография (рентген сосудов, выявляющий места их сужения и закупорку), пульсоплетизмография и др.
Лечение
Задача терапии — устранить воспаление, ликвидировать гнойный очаг и повысить сопротивляемость организма. Весь курс лечения посттравматического остеомиелита проходит на фоне антибактериальной терапии, которая проводится с учетом выявленного возбудителя.
Консервативное лечение
Проводится на ранних стадиях болезни и включает антибактериальную терапию и иммобилизацию конечности с помощью гипса или вытяжения.
До тех пор, пока вид микроорганизмов, вызвавших болезнь, не определен, терапия должна быть направлена и на грамотрицательные, и на грамположительные бактерии. Для этого используют антибиотики с широким спектром действия: нафциллин (пенициллиназо-устойчивые полусинтетические пенициллины), аминогликозиды, ципровлоксацин. Иногда применяют антибиотики, которые активны по отношению к синегнойной палочке: цефалоспорины третьего поколения (цепорин и цефалексин) и ванкомицин.
Следует отметить, что чувствительность стафилококка, наиболее часто являющегося возбудителем посттравматического остеомиелита, к пенициллину в последнее время заметно снизилась. Поэтому во время терапии необходимо проводить биологический контроль устойчивости штаммов микроорганизмов к различных препаратам для того, чтобы выбрать более эффективный.
Первые 1-2 месяца после постановки диагноза антибиотики следует вводить внутривенно. В случае отсутствия инородных тел, сохранения полноценного питания тканей и хорошего кровообращения антибактериальной терапии может быть достаточно для излечения острой формы посттравматического остеомиелита.
В случае скопления гноя под надкостницей делается пункция и удаляется гной. Исследование гнойного содержимого позволяет скорректировать антибактериальную терапию. В костный очаг с помощью иглы вводится Линкомицин и разведенные с Новокаином полусинтетические пенициллины (на 300-500 мл 0,25% раствора Новокаина).
При отсутствии ожидаемого эффекта или в запущенных формах остеомиелита показано хирургическое вмешательство. Поводом для операции также может быть наличие флегмоны (разлитого гнойного воспаления клеток, не имеющего границ) или нарушение функции почек.
Хирургическое лечение
Проходит в несколько этапов:
- Подготовка к операции. Ее цель – предупредить возможные осложнения во время и после вмешательства хирурга. Продолжительность этапа – 11-12 дней.
Перед операцией проводят обследование, дающее наиболее полную информацию о пораженной области (степень воспаления и некротизации), выявляющее скрытые очаги инфекции. Это позволяет хирургу выбрать оптимальный доступ к интересующей его зоне и определить объем операции. Проводят сканирование, рентгенографию, фистулографию в сочетании с КТ, что помогает с точностью определить состояние костей и прилежащих к ним мягких тканей.
Одновременно назначают мероприятия, направленные на укрепление организма: иммунокорригирующую и дезинтоксикационную терапию. Устраняются нарушения обмена веществ и назначаются десенсибилизирующие препараты.
В комплексе предоперационной подготовки проводят санацию свищевых каналов, внутрикостных полостей, гнойных затеков. Свищи промывают растворами химических антисептиков (гипохлорит натрия, хлоргексидин, диоксидин и т.д.), протеолитических ферментов. Промывание проводят несколько дней до тех пор, пока жидкость не станет прозрачной.
Общая антибактериальная терапия на этом этапе лечения бессмысленна, так как нарушение кровоснабжения в некротизированных очагах ограничивает проникновение препаратов в область воспаления.
- Операция включает:
- Организацию адекватного доступа к зоне, пораженной остеомиелитом.
- Удаление всех омертвевших участков, инородных тел и некротизированной часть кости с использованием химических, механических и физических средств.
- Изъятие металлоконструкции (если причиной посттравматического остеомиелита стал остеосинтез). Ее сохранение возможно при локальном поражении кости. В случае если остеомиелитом поражена область по ходу внутрикостных штифтов, то их удаляют, после чего монтируют аппарат Илизарова.
- Санацию кости и мягких тканей, предполагающую удаление гнойных грануляций (вскрытие всех флегмон и абсцессов), введение антибиотиков внутрикостно и внутривенно. С целью обеспечения оттока гнойного содержимого устанавливают дренажи и производят непрерывную аспирацию (отсасывание) жидкости. Затем поврежденную область орошают горячим физиологическим раствором, обрабатывают антибиотиками, нитрофурановыми препаратами, а при необходимости – расфокусированным лазерным лучом или ультразвуком.
- Заполнение костного дефекта и пластическое закрытие дефекта мягких тканей. Для этого применяется компрессионный аппаратный остеосинтез, который создает условия для сращения отломков и закрытия свищевых каналов. Если дефект кости больше 3 см, то используют билокальный компрессионно-дистракционный остеосинтез с перемещением промежуточного фрагмента и удлиняющей остеотомией.
- Послеоперационный период. Проводится антибактериальная терапия не менее 3 недель. Пациентам с выраженной общей интоксикацией организма и большими очагами нагноения вводят антибиотики внутриартериально и внутривенно. Прооперированная конечность иммобилизуется. После операции назначают:
- УВЧ-терапию. Начинают с 4-5 дня после хирургического вмешательства. Курс – 10-15 раз.
- Электрофорез цинка, кальция и йодистого калия.
- Ультразвук в режиме сантиметровой терапии.
- ЛФК. Показана после стихания болей. Оказывает общетонизирующие действие, хорошо стимулирует кровообращение, что обеспечивает клеткам достаточное питание, восстанавливает функцию пораженных участков опорно-двигательного аппарата и способствует общей адаптации мышц.
Больным после операции важно следить за своим рационом питани — есть высококалорийную пищу с большим содержанием жиров, белков, витаминов. Также назначают витамины группы B,C и P.
Метод гипербарической оксигенации
Он подразумевает насыщение клеток кислородом в специальных барокамерах. Метод используется дополнительно к антибактериальной терапии и оперативному вмешательству. Делают эту процедуру из следующих соображений:
- она повышает уровень кислорода в инфицированной кости пропорционально ее кровоснабжению;
- инфицированная кость гипоксична (недостаточно кислорода в тканях), а это состояние препятствует уничтожению патогенных микроорганизмов лейкоцитами;
- от кислорода зависит транспорт аминогликозидов через бактериальную стенку, поэтому гипербарическая оксигенация увеличивает силу действия антибиотиков.
Некоторые специалисты считают, что метод гипербарической оксигенации эффективно использовать для лечения острой формы посттравматического остеомиелита позвоночника или костей черепа. Такое мнение вызвано тем, что хирургическое и антибактериальное лечение воспаленных зон этих костных структур не дает быстрого результата.
Исход лечения
Результат лечения зависит от множества факторов: возраста больного, наличия фоновых заболеваний и сопутствующих травм, степени тяжести остеомиелита, радикальности и своевременности проведенного лечения. Помимо полного выздоровления есть другие варианты исхода:
- появление ложного сустава или костного дефекта,
- возникновение угловой деформации или укорочения конечности,
- образование длительно незаживающих свищей,
- затруднение стабилизации перелома и консолидации отломков, вызванное подвижностью фрагментов в области повреждения, и распространение инфекции на расположенные рядом кости.
При застарелых формах остеомиелита полное выздоровление может не наступить из-за дистрофии костей, нарушения их питания (трофики) и недостатка полноценных мягких тканей в зоне воспаленного очага.
Профилактика
Самый эффективный метод лечения – превентивный. Необходимо проводить качественную первичную хирургическую обработку свежей раны с удалением всех омертвевших тканей и инородных тел, дренированием поврежденной области и обеспечением покоя конечности. Все это должно сопровождаться интенсивной антибактериальной терапией. Такие условия не дают возможности возникновения нагноения мягких тканей, от которых инфекция распространяется на кости.
Какой врач лечит
Диагностику может провести врач-ортопед. Лечит травматолог или хирург.
Источник
Остеомиелит — это одно из сложнейших заболеваний в хирургии. Представляет собой воспаление костей, включая костный мозг и смежные ткани. Переходя в хроническую стадию, инфекционный процесс вызывает деформацию структур и остеосклероз.

Заболевание чаще поражает полые кости конечностей, провоцируя утолщение наружной оболочки и образование полостей с некротизированными участками. Без лечения последние замещаются гноеродными тканями и плотной оболочкой из фиброзных структур, вызывая формирование свищей.
Причины
Этиология и патогенез остеомиелита сложны и недостаточно изучены. Первые указания на инфекционную природу заболевания появились лишь в середине ХІХ века. При этом внимание заострялось только на воспалении костного мозга, что дало повод назвать болезнь остеомиелитом.
Во второй половине столетия удалось доказать ведущую роль пиогенных (выделяющих гной) бактерий и обосновать патогенез гематогенного воспаления.
Для развития заболевания необходимо проникновение патогена в костный мозг. Произойти это может разными путями: через кровь, после травмы, операции или огнестрельного ранения либо из окружающих тканей.
Сегодня медиками установлены следующие причины остеомиелита:
- любой инфекционный очаг в организме (острый тонзиллит, кариес, гайморит);
- фурункулез, одиночные карбункулы;
- хронический пиелонефрит;
- туберкулез;
- открытые ранения и переломы;
- бактериальный миозит;
- эндопротезирование сочленений;
- остеосинтез.
Рассмотренные причины не всегда порождают воспаление костного мозга. Как правило, для развития остеомиелита требуются некоторые предрасполагающие моменты, ослабляющие организм:
- плохой иммунитет;
- воздействие радиации;
- длительный стресс;
- гормональная терапия;
- очаги хронической инфекции.
И даже этих факторов недостаточно для начала болезни. Сигналом к возникновению остеомиелита являются обморожения, травмы, ожоги, ОРВИ, неадекватная реакция на стресс, переутомление.
Хроническая форма заболевания развивается, если больной или врач несвоевременно отреагировали на острую инфекцию.
Симптомы
Интенсивность симптомов, скорость их нарастания, степень разрушения костных структур — все это зависит от формы остеомиелита. Поэтому правильнее рассматривать клиническую картину болезни в зависимости от характера течения.
Первые признаки остеомиелита одинаковы для всех форм заболевания. Это:
- общая слабость;
- боль в месте инфицирования;
- контрактура в расположенных рядом суставах;
- повышение температуры;
- покраснение и отек кожи над местом поражения.
Помимо общей клинической картины, каждая форма воспаления имеет свои, присущие только ей, черты.
Острые симптомы остеомиелита:
- резкое падение АД;
- температура достигает 40° C;
- угнетенность сознания;
- слабость, одышка;
- признаки сердечной недостаточности;
- головная боль давящего характера;
- потливость;
Местные симптомы острого остеомиелита могут оставаться незамеченными или быть ярко выраженными. Врач чаще всего отмечает отек мягких тканей, контурирование венами, покраснение и болезненность кожных покровов над местом воспаления.
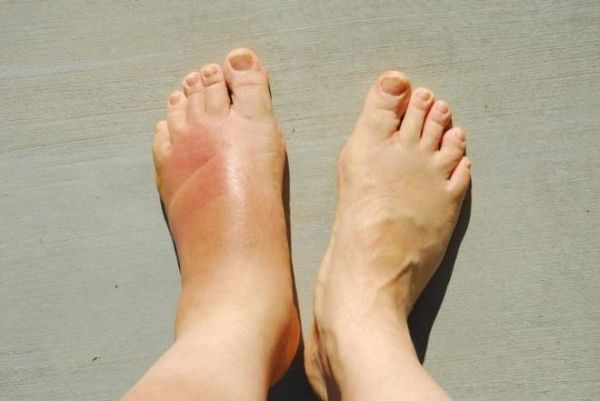
Хроническая форма остеомиелита проявляется менее ярко. При переходе болезни в запущенное состояние пациент отмечает улучшение самочувствия: исчезают симптомы интоксикации, снижается температура, боль из острой становится ноющей.
В зоне поражения формируется один или несколько свищей, иногда открывающихся в значительном удалении от очага остеомиелита. Воспалительный инфильтрат приводит к укорочению или удлинению ноги, искривлению костей.
Закрытие гнойного свища провоцирует рецидив, напоминающий своим началом острое воспаление костной ткани. В результате зарастания канала формируется остеомиелитическая флегмона, повышается внутрикостное давление, нарастает отек мягких тканей и боли. После вскрытия свища состояния пациента приходит в норму.
Классификация
Классификация остеомиелита очень разнообразна и может быть как международной, так и российской. Ну а поскольку единой общепризнанной систематизации не существует, каждый врач вправе решать сам, чем пользоваться.
Современная медицина выделяет два типа остеомиелита, оказывающих прямое влияние на выраженность симптомов и выбор терапии:
- острый процесс. Подразделяется на гематогенный, травматический, огнестрельный и переходящий на кость из смежных тканей;
- хроническое заболевание. Бывает атипичным — абсцесс Броди, синдром Олье и остеомиелит Гарре. Патогенез этих воспалений неизвестен, поскольку роль инфекционного начала не подтверждена. Вторичная форма развивается после острого процесса.
В зависимости от путей занесения инфекции, остеомиелит костей делится на:
- гематогенный. Долгое время его патогенез объясняли только микробной природой, однако аллергическая теория заметно расширила причины зарождения воспаления;
- посттравматический. Гниение кости вызывается инфекцией, попавшей в ткани при открытом повреждении.
По этиологическим признакам остеомиелит разделяют на специфический, возникающий в результате воздействия агентов актиномикоза, сифилиса или туберкулеза и неспецифический, провоцируемый пиогенными микробами.
Какой врач лечит остеомиелит?
Лечение остеомиелита, развившегося в результате травмы, ранения или остеосинтеза проводит травматолог. С остальными формами воспаления кости следует подойти на прием к хирургу. При необходимости доктор направит больного в стационар или займется лечением остеомиелита амбулаторно.
При резком повышении температуры и сильных болях в ноге можно обратиться непосредственно в дежурный травматологический пункт.
Диагностика
Диагностика остеомиелита основана на рентгенографии. Метод исследования позволяет получить разнообразную информацию о костной структуре, однако имеет ряд изъянов: показывает только твердую часть кости и не определяет потери костного вещества раньше 10 суток с начала проявления заболевания.
Поэтому врач для большей достоверности прибегает к дополнительным методам выявления остеомиелита:
- инфракрасной термографии;
- компьютерной сцинтиграфии;
- денситометрии;
- фистулографии;
- ультразвуковому сканированию.
Из лабораторных тестов используют клинический анализ крови, бактериологический посев пункционного материала, определение уровня С-реактивного белка. Подобные исследования позволяют поставить точный диагноз и начать терапию остеомиелита.
Лечение
Необходимо отметить, что воспаление костной ткани, выявленное на раннем этапе, зачастую удается победить только консервативными методами. Они обязательно должны включать назначения медикаментозного и нефармакологического характера.
Современные рекомендации по устранению хирургической инфекции предлагают следующую схему лечения:
- антибиотики — Ко-тримоксазол, Ампициллин, Ванкомицин, Амоксициллин, Цефазолин, Оксациллин;
- иммуномодуляторы — Т-активин, Амиксин, Тимоген, Тималин;
- жидкости для выведения токсинов и устранения интоксикации — Нормосоль, 0,9% хлорид натрия, раствор Рингера.
Диуретики, необходимые для удаления излишней воды из организма, врач определяет в каждом случае индивидуально. При этом Верошпирон и другие калийсберегающие препараты для устранения отеков применять нежелательно.
Местное лечение остеомиелита включает в себя постельный режим, обездвиживание пораженной конечности гипсовой повязкой, исключение любой нагрузки, способной деформировать кость и физиотерапию. Отличный терапевтический эффект показывают электрофорез, УФО, УВЧ.
Если консервативный подход не дает ожидаемого результата, используют хирургические методы борьбы с остеомиелитом.
Советы по корректировке рациона включают употребление повышенного количества белков. Это необходимо для компенсации коллагеновых потерь соединительной ткани костей и сочленений. Лечение остеомиелита подразумевает употребление мясных и молочных продуктов, рыбы и растительных протеинов. При адинамическом типе заболевания специалист назначает парентеральное питание.
Осложнения
Последствия остеомиелита проявляются часто и весьма многообразно. Местные проблемы обусловлены длительно протекающим инфекционным процессом и включают в себя:
- нарушение роста и деформация кости;
- стойкую контрактуру или анкилоз суставов;
- внутреннее кровотечение;
- ложное сочленение;
- озлокачествливание стенок свища;
- патологический вывих или перелом.
Осложнения общего характера включают в себя недостаточность печени и почек, бактериальный эндокардит, пневмонию.
Профилактика
Профилактика остеомиелита основана на соблюдении правил оказания хирургической помощи в догоспитальный период:
- изоляция раневой поверхности асептической повязкой;
- иммобилизация пораженных конечностей в момент перевозки больного;
- срочная доставка пострадавшего в стационар.
Такие меры позволяют значительно снизить риск развития посттравматического воспаления. Профилактика остеомиелита гематогенного характера включает в себя своевременную ликвидацию всех очагов инфекции в организме.
Выздоровление при инфекционном процессе в костях зависит от радикальности и своевременности принятых мер, возраста больного и тяжести состояния. Менее благоприятный исход наблюдается у пациентов с застарелым остеомиелитом, что обусловлено расстройством трофики мягких тканей, ограниченным количеством костных структур вблизи очага воспаления и выраженной дистрофией.
Источник
