Фото перелом ноги операция
Сегодня я покажу вам, как оперируют перелом голени (большой и малой берцовых костей). Эта операция интересна тем, что проводилась в открытую, хотя сейчас такие операции чаще всего так уже не делают.
Что случилось: молодой парень, регбист, 15 лет, получил травму (ему на ногу упал другой такой же), в результате имеем перелом обеих берцовых костей.
Сразу предупрежу, следующие фотографии будут гораздо более кровавыми, чем фотографии всех предыдущих операций. Поэтому если вы по каким-то причинам недостаточно смотрели НТВ и по-прежнему не переносите вид крови, лучше не идите под кат, чтобы не говорить мне потом: «Фу, как ты мог!». И да, еще в посте 84 фотографии.
Итак, поехали.
Данный вид фиксации перелома является одним из самых травматичных (сами увидите скоро), поэтому в последние годы применяется редко, но в данном случае вариант подбирался из 3-4 возможных и долго обсуждался.
При этом были приняты во внимание следующие факторы:
— мальчик — почти профессиональный спортсмен, ему нужно быстро вернуться к тренировкам.
— он физически развит соматически здоров (здесь заумные врачи используют слово «соматически», чтобы подчеркнуть, что здорово именно тело, а не весь организм, т.е., например, если вы псих-маньяк, но не кашляете, то так-то вы, конечно, больной, но соматически вы здоровы. Это чисто на случай, если кто не знает значения слова «соматически»).
— у него сложное семейное положение, поэтому ухода за ним особого не ожидается, и необходимо быстро поставить пациента на ноги.
— рубец после операции особого косметического ущерба не нанесет — шрамы украшают мужчину, плюс вряд ли мальчик будет переживать на тему некрасивого шрама на голени.
— малообеспеченная семья — дорогие фиксаторы не по карману, поэтому выбирали из того, что доступно по страховке.
В отличие от взрослой, в детской хирургии на малую берцовую вторую пластину не накладывают.
Пациента подготовили к операции, хирурги помылись (оперировать будут два хирурга и ассистент). Антон Викторович бреет ногу.
1.
Вообще, в операционной обычно не бреют, т.к. волосы — в операционной это грязь, и делаться это должно еще в палате накануне (часть предоперационной подготовки). Но так как брить конечность «наживую» при ребенке неприятно и больно, Антон предпочитает делать это уже под наркозом, чтобы не мучать человека.
Нога готова.
2.
Наносим автозагар
дезинфицируем ногу. Ассистент держит ногу за спицу, проходящую через пяточную кость. Спица нужна для наложения скелетного вытяжения (чтобы удерживать кости в нужном положении). Спица имеет трехгранную заточку и при поступлении ею под местной анастезией просверливают кость. Сама операция состоялась через 4 дня после поступления, за это время спал отек, больной окреп после травмы и легче сможет перенести наркоз, а врачи смогли сделать кучу необходимых анализов. Перелом за такой короткий срок срастаться не начал.
Обратите внимание, как неестественно изогнута нога в месте перелома:
3.
4.
Врач пальпирует (прощупывает) место перелома.
5.
Место для разреза определили, можно браться за скальпель.
6.
Вначале работают двое: Антон и ассистент. Антон режет, ассистент промакивает тампоном разрез и помогает электроножом.
7.
8.
9.
Электронож — это не паяльник, он не нагревается. При включении на конец электрода подается ток определенной силы, а под больным — другой (пассивный) электрод в виде широкой пластины с проводом (чтобы ток, поданный на нож, шел через больного). Аппарат может менять силу тока и амплитуду, чтобы работать в разных режимах (резки, коагуляции, прижигания).
Чтобы добраться до костей, необходимо разрезать кожу, подкожную клетчатку, апоневроз (тонкий «мешочек», в котором лежат мышцы), затем надкостницу. В надкостнице проходят сосуды, питающие кость.
10.
Вот и добрались до кости, видим перелом.
11.
Примеряем пластину.
12.
В данном случае используется пластина на 8 шурупах немецкой фирмы. Для ребенка все лечение было бесплатным. Пластина была подобрана самая мощная — мальчик большой, здоровый (реально, у него нога почти размером с мою), и она должна нести вес его тела. К тому же, учитывая род его занятий и особенности характера, он, скорее всего, будет нарушать режим, то есть наступать на ногу без костылей раньше положенного. А где большая пластина, там, к сожалению, большой разрез. Приходится увеличить.
13.
14.
Однозубым крючком раздвигаются две половинки кости, чтобы вычистить сгустки крови и обрывки тканей между ними. Они мешают точной репозиции и дальнейшему сращиванию.
15.
16.
Разрез расширяется с обеих сторон.
17.
18.
19.
20.
21.
Теперь пластина полностью помещается внутри.
22.
К этому моменту пришел еще один хирург. Ассистент оттягивает ногу, держась за спицу.
23.
Антон получает возможность спозиционировать кости в правильное положение и приложить пластину. Если ось большеберцовой кости будет правильная, то и у малоберцовой кости все будет хорошо, поэтому работают только с большой.
24.
Пластину надо немного изогнуть, чтобы она повторяла форму кости. Для этого используется такой инструмент:
25.
26.
Прикладываем пластину снова, становится понятно, что немного переборщили.
27.
Гнем пластину в другую сторону немного.
28.
Рану обильно обрабатывают перекисью водорода: вросто кладут смоченный в ней тампон. Перекись сразу дает много пены. Перекись водорода обладает антисептическим и кровоостанавливающим действием. И, кроме того, хорошо отмывает кровь с кожи. При длительных кровавых операциях полезно промокнуть рану перекисью — и микробы дохнут, и кровь останавливается. Так что если доктор видит, что отовсюду понемногу кровит, он кладет в рану салфетку с перекисью.
Выглядит забавно.
29.
30.
Прикладываем пластину снова, на этот раз подошла, как влитая.
31.
Второй хирург прижимает пластину к кости и фиксирует инструмент в нужном положении.
32.
33.
Теперь можно отпустить спицу и не оттягивать кость, ее держит фиксатор. Можно начинать сверлить кость.
Выбираем сверло нужного диаметра, чтобы соответствовал диаметру болтов.
34.
Поехали. С противоположной стороны от того места, куда входит сверло, второй хирург ставит лопатку Буяльского. В данном случае она нужна, чтобы не дать сверлу повредить ткани, когда оно пройдет кость. Кстати, интересно, что сверлит один врач, а на педаль нажимает другой.
35.
Когда отверстие готово, другим сверлом вручную нарезают резьбу.
36.
А затем отверткой ввинчивают болт. В общем, идея такая же, как при ремонте какой-нибудь мебели.
37.
38.
Повторяем те же действия для остальных болтов.
39.
40.
41.
42.
43.
Кровоточащие сосудики по ходу дела пригижают электроножом.
44.
Здесь хорошо видно, как сверло прошло кость и уперлось в лопатку Буяльского. При сверлении приходится давить на дрель, поэтому, когда кость пройдена, сверло может резко уйти вглубь и пробить мышцы и кожу. Здесь и нужная лопатка, чтобы сверло ударило в нее. При сверлении черепа, кстати, лопатку-то не подставишь, поэтому там используется специальное очень дорогое сверло хитрой конструкции со встроенным ограничителем. Если все таки доведется снимать трепанацию, покажу.
45.
К этому моменту место операции выглядит уже довольно зловеще:
46.
Еще один болт:
47.
48.
Дело сделано, можно и тампоном промакнуть.
49.
50.
Кстати, концы болтов, торчащие с другой стороны кости, ничем не закрывают. Они тупые и, как меня заверили, не повреждают мягкие ткани и вообще не причиняют дискомфорта, разве что чешутся иногда.
51.
Пригласили рентгенолога сделать снимок. Всех выгнали из операционной. Вообще в операционной стоит электронно оптический преобразователь рентгеновских лучей (ЭОП), который позволяет в реальном времени просветить что угодно и тут же на мониторе увидеть результат (в первом отчете я демонстрировал фотографию костей своей руки, сделанную с монитора этого ЭОП — как в фильме «Вспомнить все», когда Шварцнеггер проходил через подобный аппарат и у него обнаружили оружие). Но у ЭОПа довольно узкое поле зрения, а на кассете рентгенаппарата умещается вся голень. Врачам было принципиально посмотреть всю кость на протяжении. Кроме того, если бы изначально решили контролировать операцию ЭОПом, пришлось бы оперировать в свинцовых фартуках, надетых под халаты, а это, по себе знаю, не очень приятно — фартук довольно тяжелый.
Через несколько минут уже принесли снимки. На них видно, что репозиция прошла успешно.
52.
53.
Все, можно приступать к зашиванию. Вначале сшивают надкостницу:
54.
55.
56.
Прокладывают дренаж (чтобы кровища не скапливалась в полости, а выходила наружу). Для этого делают небольшой разрез в стороне:
57.
Щипцами подлезают к нему изнутри и втягивают трубочку внутрь:
58.
59.
Трубочку с отверстиями по всей длине укладывают вдоль раны:
60.
Продолжаем сшивать надкостницу, а затем — мышцы с апоневрозом.
61.
Ассистент сводит мягкие ткани, чтобы можно было затянуть шов:
62.
63.
64.
65.
После сшивается подкожная клетчатка.
66.
67.
68.
69.
70.
71.
72.
Далее — кожа.
73.
74.
75.
76.
77.
78.
79.
Более эстетичный шов значительно увеличил бы время операции, и, соответственно, время наркоза. В данном случае
Антон счел это нецелесообразным. Рубец не будет обезображивающим.
Вынимают спицу:
80.
81.
Результат:
82.
Данный вид металлоостеосинтеза (скрепления костей металлическими штуками) относится к стабильным, это значит, что больного можно ставить на ноги с костылями уже на следующий день после операции. Но в данном случае Антон решил, что пусть лучше ребенок полежит 5-6 дней, и нога подзаживет немного. И при гладком послеоперационном периоде через 7-10 можно выписываться и ехать домой.
Через 6 месяцев пластину снимают.
P.S. Напомню, что я — не хирург и никакого отношения к врачам не имею, я просто приглашенный фотограф. Поэтому задавать в комментариях вопросы о данной или подобных операциях бесполезно — я не смогу ответить, а хирург, делавший операцию, сюда почти не заглядывает.
Источник
Äëÿ òåõ êòî òîëüêî âêëþ÷èë òåëåâèçîð:
Ïîñò î ïðîñüáå è ñðà÷å â êîììåíòàõ
Ïîñòû ïðî îïåðàöèè:
Ïåðâàÿ ÷àñòü
Âòîðàÿ ÷àñòü
ß î÷åíü ïåðåæèâàë íå ñòîëüêî çà ñàìó îïåðàöèþ, ñêîëüêî çà âîçìîæíîñòü ñäåëàòü ìåñòíóþ àíàñòåçèþ âìåñòî ñïèíàëüíîé. Òàê êàê ïîâòîðåíèÿ àäà íå õîòåëîñü.
Íî ñèëüíåå âñåãî ÿ ïåðåæèâàë, ÷òîáû ìîæíî áûëî íå äåëàòü êëèçìó. Âû, íàâåðíîå, îïÿòü ðæåòå, íî áëèí, ýòî ïðîñòî êîøìàðíî. Òóò è òàê òîøíî, ïî ýòîìó âñå íåïðèÿòíûå îùóùåíèÿ íàäî ñâîäèòü ê ìèíèìóìó.
Ìíå ïîâåçëî, âðà÷ ðàçðåøèë ìåñòíóþ àíåñòåçèþ ëåäîêàèíîì.
Íà ñëåäóþùèé äåíü ìû ïðèåõàëè íà 8:40 ñäàâàòü àíàëèç êðîâè.
Íå ñìîòðÿ íà íàëè÷èå «áëàòà» â âèäå ò¸òè ìîåé æåíû, êîòîðàÿ (òåòÿ) ðàáîòàåò ìåäñåñòðîé, â ïàëàòó ìû çàñåëèëèñü òîëüêî îêîëî 12.
Âñå ýòî âðåìÿ íàñ ìàðèíîâàëè íà îôîðìëåíèè.
Îôîðìëåíèå âûãëåäèò òàê: êîðèäîð ïðèåìíîãî îòäåëåíèÿ ñ êàáèíåòàìè áåç äâåðåé.  îäíîì èç êàáèíåòîâ ñòîèò ñòàíäàðòíûé ïèñüìåííûé ñòîë, çà êîòîðûì ñèäÿò 3 (òðè âðà÷à) òîëêàþòñÿ ëîêòÿìè, è ïîëíîñòüþ âðó÷íóþ çàïîëíÿþò áóìàãè íà îôîðìëåíèå â áîëüíèöó.
Îíè çàäàþò ðàçíûå âîïðîñû è ýòî çàíèìàåò îêîëî ïîëó÷àñà íà îäíîãî ÷åëîâåêà. ß äàæå íå çíàþ, ÷òî òóò ñêàçàòü.
Ïîòîì ÿ ñäàë êðîâü, ÷òî áûëî äîñòàòî÷íî áûñòðî è ìû çàñåëèëèñü â òó æå ïàëàòó, ÷òî è â ïðîøëûé ðàç (ïëàòíóþ)
Ëîãèêè â çàñåëåíèè çà äåíü íåò íèêàêîé, òàê êàê èç ìåäèöèíñêèõ ïðîöåäóð áûëà àæ ïðîâåðêà òåìïåðàòóðû âå÷åðîì.
Âåñü âå÷åð ìû ÷èòàëè à ïîòîì ñìîòðåë ñåðèàë Fringe (Ãðàíü)
Ïåðåä òåì, êàê ëîæèòñÿ ñïàòü, ìû ñ æåíîé îáðàòèëè âíèìàíèå íà ïîñòîÿííûé øóì èç êîðèäîðà.
 êîðèäîðàõ, îáû÷íî, ëåæàò ëèáî áîìæè, ëèáî áîëüíûå ñ ïñèõîçàìè.
 ýòîò ðàç ìû äàæå íå ïîäîçðåâàëè, êòî æ íàì äîñòàëñÿ.
Ïðÿìî ðÿäîì ñ äâåðüþ íàøåé ïàëàòû ïîëîæèëè äåäêà ñ äåëèðèåì (áåëîé ãîðÿ÷êîé)
Áåëàÿ ãîðÿ÷êà — ñèíäðîì îòìåíû àëêîãîëÿ, êîòîðûé ïðîÿâëÿåòñÿ, êàê ïðàâèëî íà 3-è ñóòêè.
Êëèíè÷åñêàÿ êàðòèíà îáøèðíî ïðåäñòàâëåíà ãàëëþöèíàöèÿìè, áîëüíîé ñòàíîâèòñÿ áóéíûì, ïîÿâëÿåòñÿ áåññîííèöà.
Ñî ñòîðîíû ýòî âûãëÿäèò òàê: ëåæèò äåäîê áîìæåâàòîãî âèäà â êîððèäîðå ñ äâóìÿ ïîëîìàííûìè íîãàìè è îðåò íå ïðåêðàùàÿ íà âñå îòäåëåíèå.
Îðåò â îñíîâíîì âñÿêèé áðåä, ïîâòîðÿåò ìíîãî ðàç îäíî ñëîâî, ðâåòñÿ êóäà-òî èäòè (îí ïðèâÿçàí).
Ýòî ïðîäîëæàåòñÿ íåñêîëüêî ÷àñîâ. Ïåðåîäè÷åñêè èç ðàçíûõ ïàëàò ìóæèêè ïûòàþòñÿ îðàòü íà íåãî è íà ìåäñåñòåð. Ìåäñåñòðû ðàçâîäÿò ðóêàìè.
ß âçÿë 50 ãðí (200 ðóá.) è ïîøåë íà ðàçãîâîð. Ðàçãîâîð íè÷åãî íå äàë, òàê êàê íè ñèäèðîâàòü íè âûâåçòè åãî õîòÿ-áû â êîðèäîð ìåæäó îòäåëåíèÿìè îíè íå ìîãóò. Ïîñëàëè ìåíÿ ê äåæóðíîìó âðà÷ó. Âðà÷ ñêàçàë òîæå ñàìîå. Äàæå çà äâåðü îòäåëåíèÿ, â êîðèäîð, êîòîðûé ïðåêðàñíî ïðîñìàòðèâàåòñÿ âûâåçòè îíè åãî íå ìîãóò.
Òóïèê.
ß âåðíóëñÿ â ïàëàòó, íàêðûëñÿ ïîäóøêîé. Íå ïîìîãàåò. Æåíà óäðó÷àþùå ñìîòðåëà íà ìåíÿ.
Êîãäà äåëèðèéíûé îñîáî ðàçîðàëñÿ ÿ ñíîâà ïîøåë ê ñåñòðå óæå áåç äåíåã, íî áîëåå çëîé. Ê ñîæàëåíèþ, ýòî ñíîâà íè÷åãî íå äàëî. Îíà óìîëÿþùèì òîíîì ïîÿñíèëà, ÷òî âîîáùå íèêàê íè÷åãî íå ìîæåò ñäåëàòü.
 òå÷åíèå íî÷è, ÿ ñëûøàë êàê ê íåìó ïåðåîäè÷åñêè ïðèõîäèë âðà÷, ïûòàëñÿ åãî óñïîêîèòü.
ß çàòêíóë óøè íàóøíèêàìè Koss (êîòîðûå ïðèíèìàþò ôîðìó óøíîãî êàíàëà), æåíà îòäàëà ñâîþ ïîäóøêó, è ÿ ïîä óòðî âñå-òàêè çàäðåìàë.
Áåññîííàÿ íî÷ü ïåðåä îïåðàöèåé — ñàìîå îíî(((
Ìû ìîãëè ïîåõàòü äîìîé, åñëè áû çíàëè âî ñêîëüêî äîëæíà áûòü îïåðàöèÿ.  9 óòðà, íà îáõîäå âðà÷ ñêàçàë ÷òî ìîæåò ê 11 äîëæíû «ïîäàòü», «íà âòîðóþ î÷åðåäü»
Íî íè â 11 íè â 12 ìåíÿ íå «ïîäàëè».
ß áûë óñòàâøèì è çëûì. Åñëè áû ÿ çíàë, òî ìû áû ïðåêðàñíî îòäîõíóëè äîìà. Åùå áîëåå çëûì ÿ ñòàë, êîãäà ïðîòèêàëî 14:30, à çà ìíîé äî ñèõ ïîð íèêòî íå ïðèøåë.
Áîëåå òîãî! Êîãäà ñåñòðà âñå-òàêè çàáðàëà ìåíÿ íà îïåðàöèîííóþ (â êîòîðóþ ÿ ïåíäðÿ÷èë ïåøêîì ÷åðåç âñå çäàíèå) òàê åùå ìåíÿ ïîëîæèëè íà êàòàëêó, âûäàëè ïîäãîëîâíèê è ñêàçàëè, ÷òî åùå «ìèíóò 30».
Ëåæàòü áûëî î÷åíü ñêó÷íî.
Èòàê, îïåðàöèÿ.
Òàêîãî ìàíäðàæà êàê â ïåðâûé ðàç óæå íå áûëî.
Ìåíÿ çàâåçëè â çàë, è ÿ ïåðåëåç íà ñòîë è àêòèâíî ïîìîãàë ñåñòðàì èñêàòü ìîè ñíèìêè, ïîñëå òîãî êàê îíè âûâåñèëè âìåñòî ìîåãî ñíèìîê ïîëîìàíîé êëþ÷èöû.
Ñàìîå áîëåçíåííîå — ýòî 4 óêîëà ëåäîêàèíà ïðÿìî â ñóñòàâ.
Íà ñîñåäíåì ñòîëå äîøèâàëè ÷óâàêà ñî ñíèìêà ñ êëþ÷èöåé. ß îáðàäîâàëñÿ ïåðñïåêòèâå îòâëå÷üñÿ ðàçãîâîðîì.
Ïîêà ìíå îáêàëûâàëè íîãó, ÷óâàê ðàññêàçûâàë, ÷òî åìó ñäåëàëè ñïèíàëêó, íî êàê-òî òàê, ÷òî åãî íå âçÿëî, è â èòîãå ïðèøëîñü ìåñòíîå îáåçáîëèâàíèå äåëàòü.
×åãî åìó íå äåëàëè îáùèé — ÿ íå çíàþ(
Ìåíÿ íà÷àëè ðåçàòü.  ýòîò ðàç ÿ óæå ÷óâñòâîâàë êàêèå èíñòðóìåíòû èñïîëüçóþòñÿ.
Î, âîò ýòî ñêàëüïåëåì ðàññåêëè êîæó, âîò êðîâü ïîòåêëà… Òàê, òàìïîíîì çàìàçàëè.
Óãó, ýòî ðàñøèðèòåëü.
Èíòåðåñíûå òàêèå îùóùåíèÿ. Íå áîëüíî.
Àíåñòåçèÿ äåéñòâóåò ñòðàííî. Òû ÷óâñòâóåøü óñèëèå, êîãäà áåðóò íîãó èëè äàâÿò íà íåå, íî íå ÷óâñòâóåøü áîëü.
Îòêðóòèëè ïåðâûé âèíò. ß åùå ðàíüøå è âðà÷à è ñåñòðó î÷åíü ïðîñèë îñòàâèòü ìíå ïëàñòèíó íà ïàìÿòü, íî âðà÷ ñêàçàë, ÷òî ïóñòü áóäåò äëÿ áîìæåé — áëàãîòâîðèòåëüíîñòü. À âîò âèíò ðàçðåøèë. È ñåñòðà ïðèíåñëà ìíå ïåðâûé âèíò, âûòåðåâ åãî â ñïèðòå è çàâåðíóò â ìàðëþ. ß áûë ñòðàøíî ðàä è òàê ñ íèì âñþ îïåðàöèþ è ïðîëåæàë (ôîòêè â ñëåäóþùåì ïîñòå ôîòîê)
Ïîñëå ïåðâîãî âèíòà ñòàëî ïîíÿòíî, ÷òî äåëà èäóò òóãî. Ìû îáùàëèñü ñ ÷óâàêîì ñ ñîñåäíåãî ñòîëà óæå ìèíóò 10, à íîâûõ âèíòîâ (âñåãî èõ 6) òàê è íå âûêðóòèëè.
Âðà÷ ïîñëàë çà ïëîñêîãóáöàìè.
Ó ìåíÿ áûëî ñòðàííîå îùóùåíèå, ïîòîìó, ÷òî óñèëèÿ êîòîðûå ïðèëàãàëè 2 êðåïêèõ âðà÷à íèêàê íå ñî÷åòàëèñü ñ òîíêîé è ìàëåíêîé ïëþñíåâîé êîñòî÷êîé.
Âîîáùå çà âñþ îïåðàöèþ áîëüíî áûëî â îñíîâíîì îò äàâëåíèÿ âòîðîãî õèðóðãà íà ìîþ ãîëåíü, íà êîòîðóþ òîò îïèðàëñÿ ëîêòåì ñî âñåé äóðè, êîãäà êðóòèë øóðóïû.
 îáùåì îíè ñêîáëèëè, ñòó÷àëè, êðóòèëè, è ïîñòåïåííî îñâîáîäèëè èç êîñòè âñþ ïëàñòèíó. Ñåñòðà ïîêàçàëà åå ìíå è óíåñëà.
Íà ýòîì îñíîâíîé ýòàï áûë çàêîí÷åí, è ìåíÿ íà÷àëè çàøèâàòü.
Îñîáåííîñòü ëåäîêàèíîâîé àíåñòåçèè â òîì, ÷òî ïî÷åìó-òî êîãäà øüþò — ýòî ÷óâñòâóåòñÿ.
Îñîáåííî — êîæó. Íî ýòî âñå åðóíäà ïî ñðàâíåíèþ ñ ìóêàìè ïîñëå ñïèíàëêè, òàê ÷òî ÿ ñïîêîéíî ýòî âñå ïåðåòåðïåë.
Ìåíÿ çàøèëè, ïîçäðàâèëè, è îòïðàâèëè â ïàëàòó. Ñàìà îïåðàöèÿ ñíîâà çàíÿëà áîëüøå ÷àñà, ïëþñ ìèíóò 30 ÿ æäàë ïåðåä îïåðàöèîííîé.
Òåïåðü áëèæàéøèå 2 íåäåëè ìíå íóæíî õîäèòü íà êîñòûëÿõ, äî ñíÿòèÿ øâîâ. Åùå ÷åðåç 2 íåäåëè ìîæíî áóäåò âîäèòü ìàøèíó, à åùå ÷åðåç ìåñÿö óæå è áåãàòü.
 ïàëàòå ìåíÿ æäàëà âçâîëíîâàííàÿ æåíà (ìåíÿ íå áûëî ðîâíî 2 ÷àñà, êàê îêàçàëîñü) è íîâîñòü î òîì, ÷òî ÷óâàêà ñ áåëîé ãîðÿ÷êîé óâåçëè â òîêñèêîëîãèþ, è ìû ñìîæåì, íàêîíåö, ïîñïàòü.
Ñ 16 ÷àñîâ è äî 22 ÿ ÷óâñòâîâàë ñåáÿ õîðîøî, íîãà áîëåëà óìåðåíî, è äîïîëíèòåëüíîå îáåçáîëèâàíèå íå òðåáîâàëîñü. Ìåíÿ óêîëîëè òîëüêî íà íî÷ü, è ïîòîì óæå óòðîì.
Âîò ñåãîäíÿ 19 àïðåëÿ.
Â÷åðà ýòî âñå ïðîèñõîäèëî, à ÿ, íàêîíåö, äîïèñàë ñâîé ðàññêàç.
Ñïàñèáî âñåì çà âíèìàíèå. Áåðåãèòå çäîðîâüå.
Ñëåäóþùèé ïîñò, ïîñëåäíèé — ñ ôîòêàìè.
Источник
Лечение переломов голени является одной из часто встречаемых задач на жизненном пути травматолога. Переломы голени чаще всего являются высокоэнергетическими, то есть появляются вследствие падения с высоты, дорожно-транспортных происшествий, скручивания тела вокруг фиксированной голени (например когда нога застряла между камнями или зафиксирована горнолыжным ботинком а тело скручивается в сторону). Низкоэнергетические переломы возможны у бабушек и дедушек с остеопорозом. Чаще всего ломаются сразу обе кости голени. В зависимости от места где сломана кость можно выделить переломы верхней средней и нижней трети голени, кроме того отдельно выделяют переломы суставных концов образующих коленный и голеностопный суставы, переломы лодыжек, так называемые переломы пилона, но об этом мы вам расскажем в других статьях.
Симптомы перелома голени.
Симптомами перелома голени являются выраженная боль, невозможность наступить на ногу, а чаще всего невозможность придать своему телу какое либо положение кроме лежачего. При переломах диафиза голени (верхнейсреднейнижней трети) часто определяется видимая глазу деформация, иногда костные отломки просто торчат под кожей или даже перфорируют её, переводя перелом в разрыд намного более тяжёлых, открытых переломов. Если вы оказываете помощь кому то у кого по вашему мнению может быть сломана голень, надо постараться осторожно зафиксировать её при необходимости транспортировки, так как при передвижении тела перелом может перестать быть закрытым из-за того что отломки повредят кожу и встретятся с окружающей средой. Сразу после перелома а также в течение 2-3 дней будет нарастать отёк и появится гематома, так как кость хорошо кровоснабжается и из перелома в окружающие мягкие ткани выделится значительное количество крови.
Диагностика перелома голени.
В диагностике переломов голени любой локализации наибольшее значение по прежнему остаётся за рентгеном. При внутрисуставных переломах часто может потребоваться компьютерная томография для лучшей визуализации.
Лечение переломов голени.
Лечение переломов голени в большинстве случаев оперативное, так как часто не удаётся добиться адекватного сопоставления костных фрагментов и избежать вторичной деформации в гипсе. Кроме того длительные сроки иммобилизации (12 недель и более) приводят к формированию контрактур в смежных суставах, выраженной мышечной атрофии, что значительно затрудняет последующую реабилитацию.
Хирургическое лечение переломов голени чаще всего протекает по одному из следующих сценариев: закрытая репозиция, остеосинтез штифтом с блокированием, открытая репозиция, остеосинтез пластиной и винтами, а также лечение открытых переломов аппаратами внешней фиксации. Возможно использование нескольких техник одновременно в комбинации или последовательный переход от одной техники к другой.
Клинический пример.
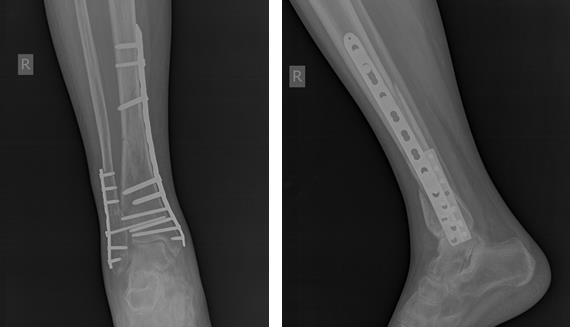
Пациент Г. 56 лет, упал на даче со стремянки, получил закрытый перелом обеих костей правой голени со смещением, госпитализирован в К+31 страховой компанией. В день поступления проведено полное предоперационное обследование пациента, наложено скелетное вытяжение, госпитализированв отделение.
В тот же день выполнен остеосинтез перелома большеберцовой кости штифтом с блокированием, малоберцовой кости пластиной и винтами. Активизирован на вторые сутки. На третьи сутки в удовлетворительном состоянии выписан на амбулаторное долечивание.
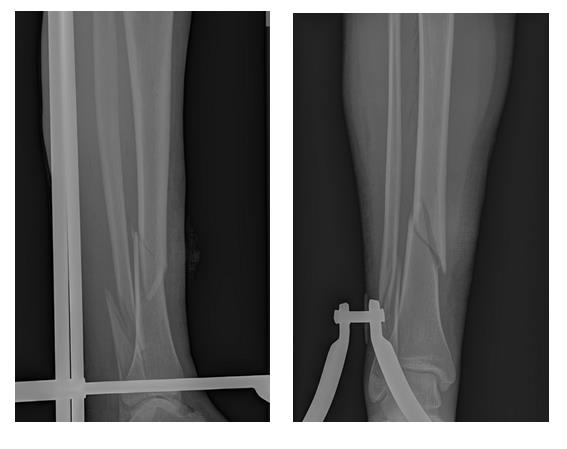
Через 6 недель после операции разрешена осевая нагрузка на конечность. Перелом сросся через 12 недель после операции в удовлетворительном положении.
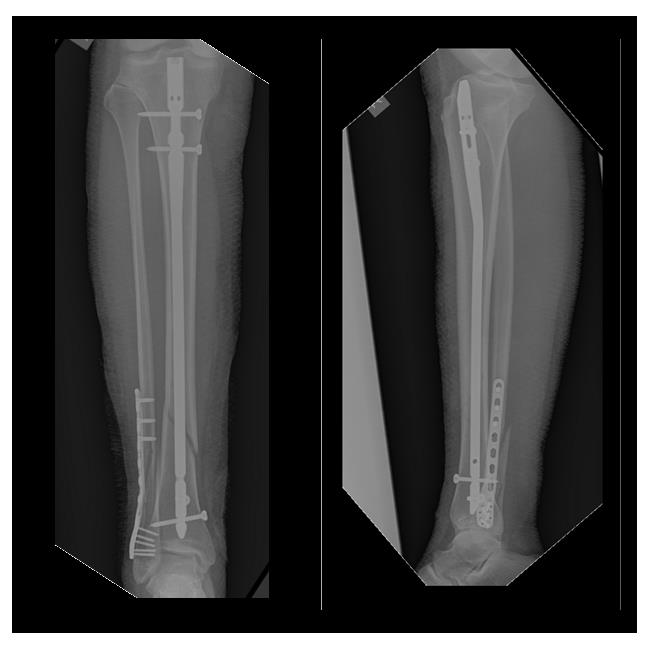
Пациент полностью активизирован, ходит без дополнительной опоры не хромая, боли не беспокоят. Внимательный читатель сможет заметить
Второй клинический пример.
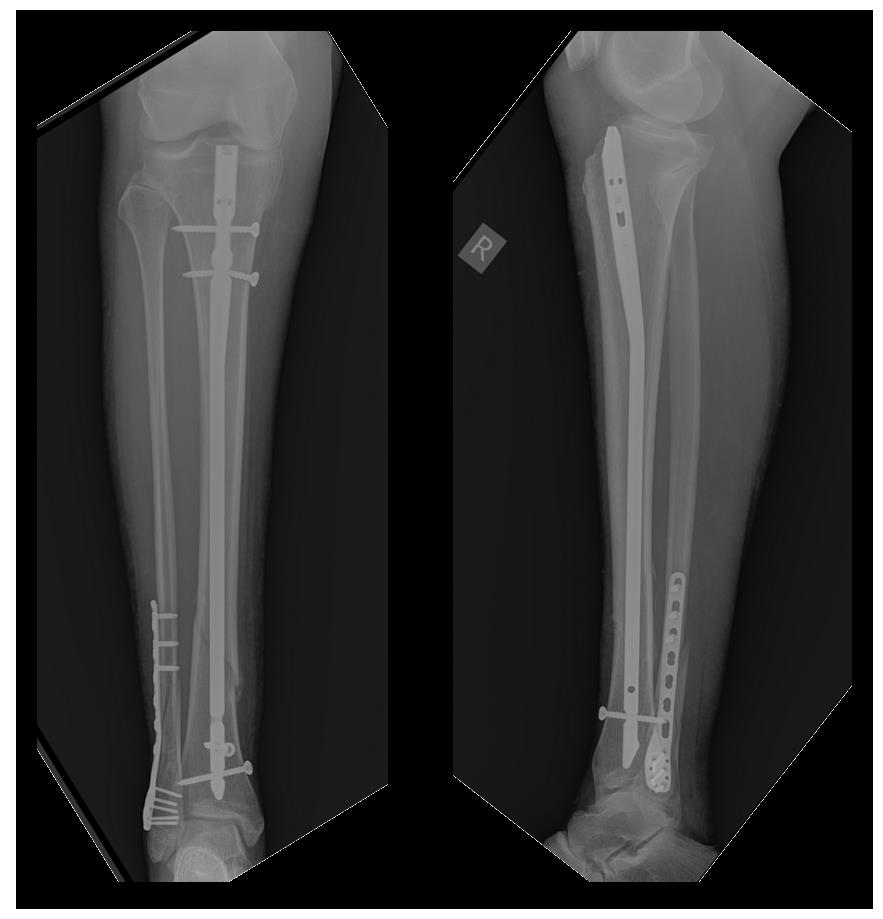
Пациентка Б. 62 лет, страдающая остеопорозом, получила перелом обеих костей правой голени в нижней трети в январе 2017 года. После предоперационного обследования в день обращения выполнен остеосинтез перелома 2 пластинами. Пациентка выписана через 4 дня после обращения.
Рентгенконтроль после операции.

Рентген-контроль через 3 месяца после операции, определяется консолидация переломов.
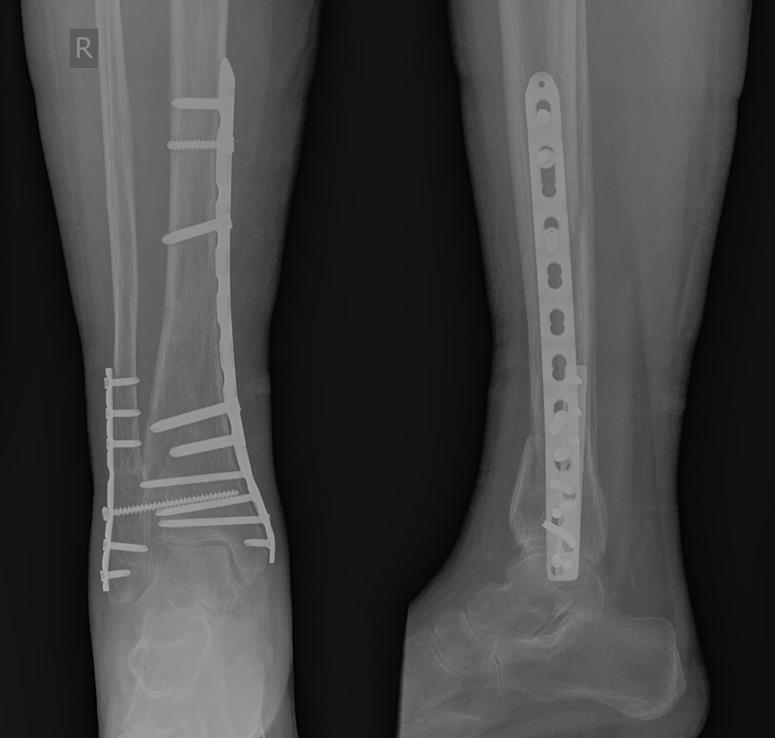
Рентгенконтроль через 6 месяцев после травмы, определяется полная консолидация переломов.
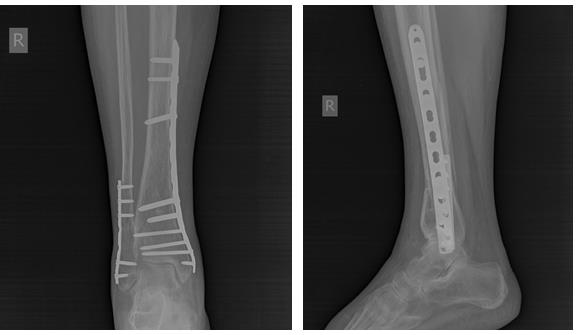
Но на этом злоключения нашей пациентки не закончились. Повторная травма, падение в быту на область правого коленного сустава. Рентгенограммы при обращении. Определяется оскольчатый перелом верхней трети правой голени.
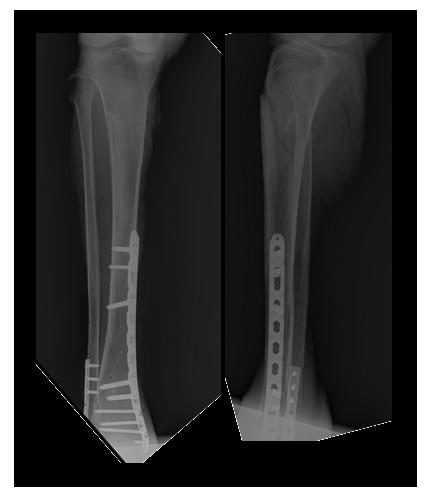
После предоперационного обследования на 2-й день после госпитализации выполнена операция, открытая репозиция, остеосинтез перелома верхней трети большеберцовой кости пластиной и винтами. Пациентка выписана на 5 день после госпитализации в удовлетворительном состоянии.
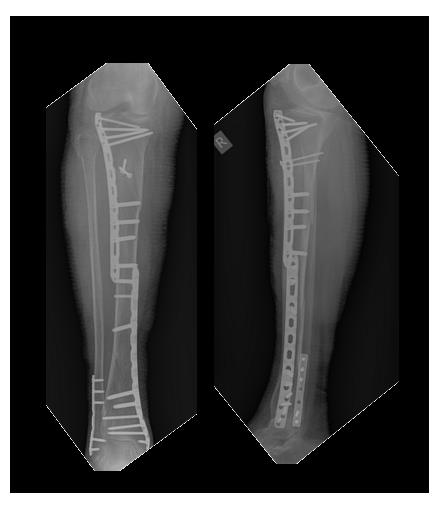
Переломы консолидировались, пациентка проходит лечение по поводу тяжёлого остеопороза у эндокринолога.
Источник
