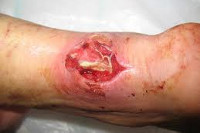
Флегмона при переломе
Актуальность проблемы
На сегодняшний день актуальными являются вопросы трансформации этиологических факторов развития флегмон (появление устойчивых бактериальных агентов), отклонения клинической картины от стандартного течения заболевания, большое количество тяжело протекающих случаев, увеличение сроков стационарного лечения и частая инвалидизация после радикальных хирургических вмешательств.
Несмотря на многочисленные изобретения фармакологических предприятий в сфере противовоспалительной и антибиотикотерапии, до сих пор не представляется возможным в 100% случаев добиться успешной профилактики гнойно-воспалительных заболеваний, в том числе флегмон.
Общие сведения о заболевании
Флегмона — это разлитое острое гнойное воспаление жировой клетчатки. В отличие от локализированных видов гнойного воспаления (фурункул, карбункул, гидраденит, абсцесс и др.), флегмона не имеет ограничительной соединительнотканной капсулы, поэтому склонна к распространению за короткий промежуток времени.
Флегмона — наиболее жизнеугрожающее гнойно-воспалительное заболевание жировой клетчатки. Она представляет опасность не только потери функциональных тканей (кожи, мышц, сухожилий, нервов и сосудов), но и генерализации инфекционного процесса, поэтому решение о хирургическом лечении должно быть принято в кратчайшие сроки.
Этиология
Причинным фактором развития флегмон всегда является бактериальная инфекция:
- золотистый стафилококк (более 90% случаев);
- стрептококки;
- протей;
- синегнойная палочка;
- анаэробные клостридии (наиболее тяжёлая форма заболевания).
Патогенез
Бактериальный агент может попадать в жировую клетчатку несколькими основными путями: первично через повреждённую кожу (при ранениях), вторично, как осложнение фурункула, гидраденита, трофических язв при диабете, а также гематогенным и лимфогенным путём (из отдалённых источников инфекции).
При попадании значительного количества бактериальных клеток в жировую клетчатку иммунная система не справляется с их уничтожением. Часто бывает, что флегмоны развиваются у ослабленных основным заболеванием людей, например, при туберкулезе, ВИЧ, циррозе печени, декомпенсации сахарного диабета и так далее. В таких случаях скорость развития заболевания в разы выше, из-за отсутствия адекватного иммунного ответа.
Бактерии синтезируют экзо и эндотоксины (в зависимости от вида). Эти вещества крайне неблагоприятно воздействуют на клеточную мембрану и внутренние органеллы. Клетки организма быстро гибнут, тем самым продуцируя ещё больше «питательной среды» для инфекционных агентов.
Гибель клеток приводит к образованию массивного очага воспаления, бактерии размножаются и распространяются по анатомическим клетчаточным пространствам вместе с погибшими тканями и лейкоцитами (гноем). Гнойное воспаление развивается при поражении клетчатки стафилококками, стрептококками, синегнойной палочкой. При проникновении под кожу кишечной палочки или протея развивается гнилостное воспаление (его отличие в быстром протеолизе живых тканей бактериями, образовании крайне неприятно пахнущих газов).
Наиболее опасно попадание анаэробов в клетчатку, эти клостридии вызывают молниеносное распространение флегмоны, с проникновением в глубокие слои (вплоть до кости), крайне выраженный интоксикационный синдром. Анаэробная инфекция часто является причиной утраты обширных участков тканей, конечностей, внутренних органов.
Классификация
Флегмоны подразделяются на несколько основных групп:
1. По возбудителю:
- стафилококковая;
- стрептококковая;
- синегнойная;
- анаэробная (клостридиальная) и т.д.
2. По клиническому течению:
- молниеносная (анаэробная);
- острая (наиболее частая);
- хроническая (редкий вариант, может возникать при вялотекущем парапроктите и т.п.).
3. По характеру экссудата:
- серозная (белковая жидкость, образуется на начальной стадии флегмоны и почти всегда переходит в гнойную форму);
- гнойная, гнойно-некротическая;
- гнилостная;
- анаэробная (газовая).
4. По локализации:
- подкожная;
- подслизистая;
- подфасциальная;
- межмышечная;
- параартикулярная;
- парахондральная;
- забрюшинная;
- околопочечная;
- частные случаи (флегмона кисти, флегмона стопы, флегмона шеи, флегмона Фурнье и т.д).
5. По наличию осложнений:
- неосложнённая;
- осложнённая сепсисом, септическим шоком, гангреной органа или конечности и т.д.
Клиническая картина
Симптоматика флегмон почти всегда крайне ярко выражена.
Общие симптомы: локально в месте образования очага наблюдается гиперемия (покраснение), повышение местной температуры тела, отёк различной степени, болезненность, усиливающаяся при пальпации. Регионарные лимфатические узлы увеличены, плотные и болезненные при надавливании.
При прощупывании кожи над поражённым участком обнаруживается симптом флюктуации — наличие жидкости под кожей. При локализации флегмоны на конечностях, спине, шее можно наблюдать сильное снижение объёма движений, в том числе при пассивном сгибании-разгибании в суставах.
Общее состояние может быть различным. Часто наблюдается повышение температуры тела (до 39 — 40 ℃), слабость, тремор конечностей, озноб, чувство жара, повышение артериального давления, учащение пульса, одышка, головная боль. Такая клиническая картина формируется при локализации гнойного очага на конечностях, шее, голове, спине, то есть, видимых невооружённым глазом областях тела.
Частным случаем является, например, флегмона (гангрена) Фурнье — это стремительно прогрессирующая флегмона мошонки с образованием гнойно-некротического экссудата, чаще всего, посттравматическая или на фоне декомпенсации эндокринных заболеваний (сахарный диабет). Заболевание опасно развитием некроза мошонки и яичек, кожи и подкожной клетчатки передней брюшной стенки, развитием сильнейшей интоксикации и сепсиса.
Более затруднительна диагностика флегмон в брюшной полости, забрюшинном пространстве, полости грудной клетки, малом тазу. Для верификации диагноза необходимо обязательно использовать дополнительные методы исследования (графические и инвазивные). О них пойдёт речь далее.
Диагностика
Поверхностные формы флегмон не представляют трудностей в диагностике. На основании осмотра и обнаружения гиперемированного участка тела, отёчности, флюктуации, повышения общей температуры, озноба, одышки и т.д. врач без сомнений может верифицировать данный диагноз.
В сомнительных случаях допускается проведение пункции (прокола) поражённого участка и дальнейшее микроскопическое исследование. Данная манипуляция проводится крайне редко из-за опасности возникновения септических осложнений. После пунктирования обязательно осуществляется проверка флоры на чувствительность к антибиотикам.
Лабораторная диагностика:
- Общий анализ крови: наблюдается выраженный лейкоцитоз со сдвигом влево (нейтрофилёз), ускорение СОЭ.
- Биохимический анализ крови: в зависимости от тяжести течения может наблюдаться снижение общего белка крови, повышение общего билирубина, признаки снижения фильтрационной функции почек (повышение креатинина), появление фибриногена «В», белков острой фазы воспаления.
- Общий анализ мочи: при значительном поражении в моче обнаруживаются лейкоциты и эритроциты.
- Для диагностики полостных форм флегмоны используются графические методы исследования.
- Ультразвуковое исследование (УЗИ) — наиболее быстрый и оптимальный вариант, т.к. позволяет наблюдать воспалительный очаг в динамике. При УЗИ обнаруживается скопление жидкости в анатомических полостях, клетчаточных пространствах брюшной полости (забрюшинном, околопочечном, параректальном и т.д.)
- Компьютерная томография — рентгенологическое исследование методом послойных снимков. Используется при глубокой локализации флегмон.
Осложнения
- Венозный тромбоз — закупорка крупных вен по причине массивного воспаления и попадания в кровоток мёртвых клеток. Наиболее опасен тромбоз шейных вен.
- Сердечная аритмия — нарушения регулярного ритма сердца, вследствие интоксикации организма токсинами. Данная патология трудно поддаётся лечению и часто приводит к летальному исходу.
- Гнойный медиастинит — вторичное гнойно-воспалительное заболевания средостения (комплекса органов, сосудов и нервов), располагающегося в грудной полости между корнями лёгких.
- Абсцесс головного мозга — формирование отдалённого гнойного очага в головном мозге, окружённого соединительнотканной оболочкой. Может вызывать различные общие и очаговые неврологические симптомы. Без лечения склонен к разрыву оболочки и развитию смертельного исхода.
- Остеомиелит — острое гнойное заболевание кости и костного мозга. Развивается вторично под местом образовавшейся флегмоны. Наиболее часто формируется при анаэробной инфекции.
- Сепсис — генерализованная инфекция. Проникновение значительного количества бактерий в кровь приводит к развитию воспаления большинства тканей организма.
- Септикопиемия — последствие сепсиса, образование гнойных «отсевов», абсцессов в отдалённых от флегмоны участках тела (абсцесс печени, лёгких, селезёнки, мозга и т.д.)
- Септический шок — нарушение гемоперфузии (притока артериальной крови и оттока венозной) к наиболее важным органным системам — сердце, мозг, почки, лёгкие. Характеризуется значительным снижением уровня артериального давления, увеличением числа сердечных сокращений, гипо-гипертермией, нарушением сознания, полиорганной недостаточностью. Летальность более 90% — 95%.
Лечение
Самолечение и лечение народными средствами в данном случае абсолютно противопоказано, это может привести к отягощению течения флегмоны, развитию осложнений. Чем раньше вы обратитесь к хирургу, тем успешнее будет лечение и благоприятнее прогноз!!!
Хирургическое лечение
Проводится местное обезболивание или ингаляционный наркоз (человек без сознания), в зависимости от локализации флегмоны. После осуществления диагностических манипуляций и определения примерных размеров воспалительного очага, скальпелем рассекается кожа, подкожная клетчатка, мышечные фасции и т.д. Все разрезы должны быть максимально широкими. Далее иссекается вся нежизнеспособная ткань и рана дренируется антисептическими растворами. Устанавливаются дренажные трубки для отведения экссудата, рана послойно ушивается, накладывается стерильная повязка.
При анаэробной этиологии флегмоны рану не зашивают, т.к. возникает высокий риск реинфекции.
Если очаг гнойного воспаления находится в брюшной полости, забрюшинной и т.д., применяется лапаротомный или ретроперитонеальный доступ. Интраоперационная методика остаётся прежней, все некротизированные ткани иссекаются, промывается брюшная полость, устанавливаются дренажи.
Консервативная терапия в постоперационном периоде
- Общая противовоспалительная терапия: нестероидные противовоспалительные средства, кортикостероиды.
- Инфузионная и детоксикационная терапия: внутривенное капельное введение коллоидных и кристаллоидных растворов.
- Антибиотикотерапия: внутримышечное введение антибиотиков не менее 10 суток.
- Иммуномодулирующая и витаминотерапия терапия (интерферон).
- Анальгетики — обезболивающие препараты назначаются в зависимости от выраженности болевого синдрома. В некоторых случаях требуются наркотические и смешанные анальгетики.
- Местное воздействие на заживление раны: мази с заживляющим действием, электрофорез, лазеротерапия и другие виды физиопроцедур.
Заключение
Гнойные заболевания кожи и жировой клетчатки актуальны во все времена, а сегодня довольно серьёзной проблемой является неэффективность многих антибиотиков по отношению к устойчивой флоре.
Важно запомнить, что флегмона — крайне быстро развивающееся заболевание, которое может привести к серьёзным осложнениям, инвалидности и даже смерти. Не стоит заниматься самолечением, в случае выявления описанных в данной статье симптомов, сразу обратитесь к хирургу.
Чем раньше будет проведена операция и назначено консервативное лечение, тем лучше прогноз для выздоровления и жизни пациента!
Выпускник лечебного факультета ЗГМУ (Украина). Специальность по диплому – лечебное дело. Стаж работы более 2 лет на должности среднего медицинского персонала. Сфера профессиональных интересов — хирургия.
Оценка статьи
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
Загрузка…
Источник
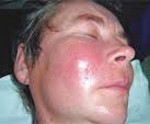
Флегмона – это гнойный процесс в жировой клетчатке, не имеющий четких границ и склонный к распространению на окружающие ткани. Возбудителем чаще всего является золотистый стафилококк. Флегмона проявляется общим недомоганием и интоксикацией, значительным повышением температуры тела, резкой болезненностью при движениях и пальпации пораженной области. Поверхностная флегмона характеризуется прощупыванием плотного инфильтрата, который, постепенно размягчаясь, превращается в заполненную гноем полость. Диагноз устанавливается на основании клинической картины. Лечение флегмоны проводится путем ее вскрытия и дренирования, применения протеолитических ферментов и ранозаживляющих мазей.
Общие сведения
Флегмона – разлитое гнойное, реже гнилостное воспаление в жировой клетчатке. Его характерной особенностью является отсутствие четких границ. Флегмона может быстро распространяться по клетчаточным пространствам, переходя на мышцы, сухожилия, кости и другие структуры. Может быть как самостоятельным заболеванием, так и осложнением других гнойных процессов (сепсиса, абсцесса, карбункула). Лечением флегмон в области лица занимаются хирурги-стоматологи. Лечение флегмон в области туловища и конечностей находится в ведении гнойных хирургов. Лечение вторичных флегмон, развившихся на фоне перелома или раны мягких тканей, осуществляется травматологами.
Причины флегмоны
Непосредственной причиной гнойного процесса в подавляющем большинстве случаев являются патогенные микроорганизмы, которые проникают в клетчаточные пространства непосредственно через рану или ссадину либо по лимфатическим или кровеносным сосудам. Чаще всего флегмона развивается под действием золотистого стафилококка, второе место по распространенности занимает стрептококк.
Возникновение флегмоны может быть обусловлено и другими микроорганизмами. Так, например, у детей младшего возраста флегмона иногда провоцируется гемофильной бактерией. При укусе собаки или кошки в ткани проникает Pasturella multocida, которая может вызывать флегмону с очень коротким инкубационным периодом (4-24 часа). А в результате ранения, полученного во время работы с домашней птицей, свиньями, морскими рыбами или моллюсками, причиной флегмоны может стать бактерия Erysipelothrix rhusiopathiae.
Чаще всего бактерии проникают в подкожную клетчатку через поврежденные кожные покровы или слизистые оболочки. Кроме того, возбудители инфекции могут попадать в клетчаточное пространство гематогенным или лимфогенным путем из какого-то очага инфекции (например, при тонзиллите, фурункулезе, кариесе). Возможно также контактное распространение воспаления при прорыве гнойного очага (например, абсцесса или карбункула). В отдельных случаях флегмона может вызываться не болезнетворными микроорганизмами, а химическими веществами. Так, развитие гнойного воспаления в подкожной клетчатке возможно при введении под кожу бензина, керосина, скипидара и т. п.
Вероятность возникновения флегмоны увеличивается при снижении защитных функций организма, которое может быть обусловлено истощением, иммунодефицитными состояниями (ВИЧ-инфекция), хроническими заболеваниями (сахарный диабет, болезни крови, туберкулез) или хроническими интоксикациями (алкоголизм, наркомания). При всех перечисленных состояниях наблюдается более тяжелое течение и быстрое распространение флегмоны, что обусловлено невозможностью организма противостоять инфекции. Вероятность заражения, особенности течения флегмоны и чувствительность к лекарственным препаратам также обусловлены видом и штаммом микроорганизма.
Патогенез
Характер и особенности развития флегмоны определяются особенностями жизнедеятельности бактерии, вызвавшей гнойный процесс. Так, стрептококки и стафилококки вызывают гнойное воспаление. А при заражении гнилостным стрептококком, вульгарным протеем и кишечной палочкой возникает гнилостная флегмона.
Самые тяжелые формы флегмоны развиваются в результате жизнедеятельности облигатных анаэробов – бактерий, которые размножаются в отсутствие кислорода. К числу таких микроорганизмов относятся неспорообразующие (бактероиды, пептострептококки, пептококки) и спорообразующие анаэробы (клостридии), которые характеризуются чрезвычайной агрессивностью, высокой скоростью разрушения тканей и тенденцией к быстрому распространению воспаления. Хроническая форма флегмоны (деревянистая флегмона) вызывается маловирулентными штаммами таких микроорганизмов, как дифтерийная палочка, стафилококк, паратифозная палочка, пневмококк и др.
Классификация флегмон
Флегмона может быть первичной (возникшей в результате непосредственного внедрения микроорганизмов) или вторичной (развившейся при переходе воспаления с окружающих тканей), острой или хронической, поверхностной или глубокой, прогрессирующей или отграниченной. В зависимости от характера разрушения тканей в гнойной хирургии выделяют серозную, гнойную, некротическую и гнилостную форму флегмоны. С учетом локализации флегмоны подразделяются на подкожные, межмышечные, подфасциальные, забрюшинные, межорганные, флегмоны клетчатки средостения, флегмоны шеи, кисти, стопы.
Если гнойное воспаление развивается в клетчаточных пространствах вокруг какого-либо органа, его наименование образуется из латинского названия воспаления данного органа и приставки «пара», означающей «около» или «вокруг». Примеры: воспаление клетчатки вокруг почки – паранефрит, воспаление клетчатки вокруг прямой кишки – парапроктит, воспаление клетчатки в области малого таза (рядом с маткой) – параметрит и т. п. При бурном течении флегмона может выходить за рамки одной анатомической области и распространяться на соседние, захватывая одновременно, например, область ягодиц, бедро и промежность или кисть и предплечье.
Симптомы флегмоны
Для острого процесса типично быстрое начало с повышением температуры до 39-40°С и выше, симптомами общей интоксикации, жаждой, резкой слабостью, ознобом и головной болью. При поверхностной флегмоне в зоне поражения появляется отек и краснота. Пораженная конечность увеличивается в объеме, определяется увеличение регионарных лимфатических узлов.
В процессе пальпации флегмоны выявляется резко болезненное, неподвижное, горячее на ощупь образование без четких границ. Кожа над ним лоснится. Движения болезненны, боль также усиливается при перемене положения тела, поэтому пациенты стараются как можно меньше двигаться. В последующем в области воспаления возникает участок размягчения – полость, заполненная гноем. Гной может либо прорываться наружу с образованием свища, либо распространяться на соседние ткани, вызывая их воспаление и разрушение.
Для глубоких флегмон характерно ранее появление и более яркая выраженность общих симптомов – гипертермии, слабости, жажды, озноба. Отмечается быстрое ухудшение состояния, возможна одышка, снижение артериального давления, частый слабый пульс, головная боль, уменьшение мочеотделения, синюшность конечностей и желтушность кожных покровов.
Вне зависимости от расположения (глубокая или поверхностная) острая флегмона быстро прогрессирует, захватывая все новые участки жировой клетчатки, а также расположенные рядом анатомические образования, и сопровождается тяжелой интоксикацией. Выделяют пять форм острой флегмоны.
- Серозная флегмона. Развивается на начальном этапе. Преобладает серозное воспаление: в области пораженного участка скапливается экссудат, клетки жировой клетчатки инфильтрируются лейкоцитами. Клетчатка приобретает студенистый вид и пропитывается водянистой мутной жидкостью. Граница между больными и здоровыми тканями практически не выражена. В последующем серозная форма может переходить в гнойную или в гнилостную.
- Гнойная флегмона. Наблюдается гистолиз (расплавление тканей с образованием гноя), в результате чего образуется мутный, беловатый, желтый или зеленый экссудат. Из-за расплавления тканей при данной форме флегмоны часто наблюдается образование язв, свищей и полостей. При неблагоприятном течении гнойной флегмоны воспаление распространяется на соседние ткани (мышцы, кости, сухожилия), которые вовлекаются в гнойный процесс и также подвергаются разрушению. Гной распространяется по «естественным футлярам» — подфасциальным пространствам и сухожильным влагалищам. Мышцы приобретают грязновато-серую окраску, пропитываются гноем и не кровоточат.
- Гнилостная флегмона. Характеризуется разрушением тканей с образованием газов с неприятным запахом. Ткани при такой флегмоне приобретают грязно-коричневую или темно-зеленую окраску, становятся скользкими, рыхлыми и разрушаются, превращаясь в полужидкую мажущуюся массу. Гнилостный распад тканей обуславливает тяжелую интоксикацию.
- Некротическая флегмона. Характерно образование очагов некроза, которые в последующем либо расплавляются, либо отторгаются, оставляя после себя раневую поверхность. При благоприятном течении флегмоны область воспаления ограничивается от окружающих здоровых тканей лейкоцитарным валом, а в дальнейшем – грануляционным барьером. Воспаление локализуется, на месте флегмоны формируются абсцессы, которые либо вскрываются самостоятельно, либо дренируются оперативным путем.
- Анаэробная флегмона. Наблюдается распространенный серозный воспалительный процесс с возникновением обширных участков некроза и выделением из тканей пузырьков газа. Ткани темно-серые, со зловонным запахом. При пальпации определяется крепитация (мягкий хруст), обусловленный наличием газа. Ткани вокруг очага воспаления приобретают «вареный» вид, покраснение отсутствует.
Хроническая флегмона может развиться при низкой вирулентности микроорганизмов и высокой сопротивляемости организма больного. Сопровождается возникновением очень плотного, деревянистого инфильтрата. Кожные покровы над областью воспаления синюшные.
Осложнения
Диссеминация инфекции по лимфатическим и кровеносным сосудам может стать причиной развития тромбофлебита, лимфангита и лимфаденита. У некоторых пациентов выявляется рожистое воспаление или сепсис. Возможно возникновение вторичных гнойных затеков. Флегмона лица может осложняться гнойным менингитом. При распространении процесса на близлежащие мягкотканные и костные структуры может развиваться гнойный артрит, остеомиелит, тендовагинит, при поражении плевры – гнойный плеврит и т. д. Одним из опаснейших осложнений флегмоны является гнойный артериит – воспаление артериальной стенки с ее последующим расплавлением и массивным артериальным кровотечением.
Лечение флегмоны
Данное заболевание представляет опасность для жизни, требует экстренной госпитализации. В процессе лечения действует строгое правило: при наличии гноя необходима его эвакуация, поэтому основным лечебным мероприятием является хирургическое вмешательство – вскрытие и дренирование гнойного очага. Исключением из общего правила является начальный этап флегмоны (до формирования инфильтрата). В этом случае операция не проводится. Пациентам назначают тепловые процедуры (соллюкс, грелки, согревающие компрессы), УВЧ-терапию или компрессы с желтой ртутной мазью (повязка по Дубровину). Одновременное использование УВЧ и ртутной мази противопоказано.
Наличие высокой температуры и сформировавшегося инфильтрата является показанием к оперативному лечению флегмоны даже при отсутствии явной флюктуации в очаге поражения. Вскрытие и дренирование области воспаления позволяет уменьшить напряжение тканей, улучшить тканевый обмен и создать условия для эвакуации воспалительной жидкости. Хирургическое вмешательство выполняют под общим наркозом. Вскрытие флегмоны проводят широким разрезом. При этом, чтобы обеспечить хороший отток гноя, широко рассекают не только поверхностные, но и глубокие ткани. После отхождения гнойной жидкости полость промывают и дренируют резиновыми выпускниками, трубками или полутрубками.
На рану накладывают повязки с гипертоническим раствором или водорастворимыми мазями, содержащими антибиотики. Мази на вазелинланолиновой и жировой основе (синтомициновая эмульсия, мазь Вишневского, неомициновая, тетрациклиновая мази и пр.) на ранних этапах не показаны, поскольку они затрудняют отток раневого содержимого. Для того чтобы ускорить отторжение омертвевших участков, применяют специальные некролитические средства – протеолитические ферменты (протеазы, химотрипсин, трипсин) или мази с содержанием ферментов.
После очищения раневой полости используют мазевые повязки. Для стимулирования регенерации применяют троксевазиновую и метилурациловую мазь, для защиты грануляционной ткани от повреждения – мази на жировой основе, для предотвращения повторного инфицирования – водорастворимые мази. В фазе эпителизации и рубцевания наносят шиповниковое и облепиховое масло. При длительно незаживающих ранах и обширных дефектах выполняют дермопластику.
Одновременно с местным лечением проводится консервативная терапия, направленная на повышение защитных сил организма, борьбу с инфекцией и интоксикацией. Пациенту назначают постельный режим. Пораженному участку по возможности придают возвышенное положение. Обезболивающие средства обычно вводят внутримышечно. Всем больным обязательно проводят антибиотикотерапию. Препараты подбирают с учетом чувствительности возбудителя. При анаэробных флегмонах внутримышечно или подкожно применяют противогангренозные сыворотки.
Для регуляции кислотно-щелочного состояния крови и нейтрализации токсинов внутривенно вводят раствор уротропина, для улучшения тонуса сосудов – раствор хлористого кальция. Для улучшения питания сердечной мышцы применяют раствор глюкозы внутривенно. При необходимости применяют препараты, нормализующие деятельность сердечно-сосудистой системы (кофеин и т. д.). Назначают обильное питье, внутривенную инфузионную терапию, витаминотерапию, общеукрепляющие средства и иммуномодулирующие препараты. Антибиотикотерапию продолжают вплоть до ликвидации острого воспаления.
Прогноз и профилактика
Прогноз определяется обширностью поражения, характером гнойного процесса, общим состоянием здоровья пациента и временем начала лечения. При позднем обращении, развитии осложнений возможен летальный исход. После выздоровления часто наблюдается грубое рубцевание, возможны внешние дефекты, нарушение функции пораженного сегмента. Профилактика флегмоны заключается в предупреждении травм, обработке ран и ссадин, своевременном лечении очагов инфекции (кариозных зубов, фурункулов, пиодермии и пр.). При возникновении первых признаков воспаления и малейшем подозрении на флегмону следует немедленно обращаться к врачу.
Источник