Дистальный перелом это
Предплечье человека содержит две кости: лучевую и локтевую. Лучевая кость сужается ближе к дистальной части (к запястной части), и чаще всего переломы лучевой кости происходят здесь. В начале восемнадцатого века, переломы дистальной части лучевой кости были описаны людьми, имена которых были присвоены классификациям переломов. Современные классификации основаны больше на физиологии и биомеханике. В этой статье описаны оба вида классификаций переломов лучевой кости.
Метод 1: Анатомия лучевой кости
1
Отличия лучевой кости от локтевой. Лучевая кость больше локтевой. Когда ладонь обращена вперед, снаружи находится лучевая кость.
2
Особенности дистальной части лучевой кости. Дистальная поверхность лучевой кости имеет двояковогнутую и треугольную форму и покрыта гиалиновым хрящом. Эта часть имеет возвышение посередине, которое делит поверхность на две части: треугольную латеральную поверхность, которая соединяется с ладьевидной костью (одна из запястных костей) и четырехугольную медиальную поверхность, которая соединяется с полулунной костью (одна из костей запястья).
- Латеральная поверхность дистальной части лучевой кости удлиняется, образуя возвышающийся шиловидный отросток. К шиловидному отростку крепится плечелучевая мышца.
- Медиальная поверхность дистальной части лучевой кости имеет полулунную выемку, покрытую гиалиновым хрящом. В этом месте лучевая кость образует сустав с головкой локтевой кости. Это позволяет лучевой кости смещаться вокруг локтевой.
3
Соединение лучевой кости с запястьем. Суставы запястья образуются нижними концами лучевой и локтевой костями и восемью запястными косточками, а также проксимальными концами пяти пястных костей.
Метод 2: Именные переломы дистальной части лучевой кости
1
Перелом Путо-Коллеса. Это наиболее часто встречающийся перелом дистальной части лучевой кости и может возникнуть в любом возрасте, однако особенно превалирует среди пожилых мужчин и женщин с остеопорозом. Такой перелом можно получить при падении на выпрямленную руку с разогнутым запястьем.
- Перелом Коллеса происходит в метафизарной части (часть, где кость заканчивается и происходит ее рост). Суставная поверхность не вовлечена в перелом, а отломки кости мигрируют назад.
- В 50% случаев происходит перелом шиловидного отростка локтевой кости.
- Лечение перелома Коллеса проводится закрытой репозицией и иммобилизацией при помощи «гипса Коллеса», который накладывается с уровня локтевого сустава до запястья. Если перелом нестабильный, может потребоваться открытая репозиция и внутренняя фиксация – хирургическая операция для правильной постановки костных отломков, которые не могут быть исправлены при помощи шины или гипсовой повязки.
2
Перелом Смита. Перелом Смита происходит в том же месте, что и перелом Путо- Коллеса; на самом деле, этот перелом называют обратным переломом Коллеса. Перелом Смита встречается намного реже. Обычно такой перелом происходит при падении на спину с отведенной назад рукой (или при прямом ударе предплечья). Отломок кости, запястье смещается вперед относительно предплечья.
- Обычно лечение перелома Смита включает закрытую репозицию и гипсовую иммобилизацию. При тяжелых смещениях необходимо хирургическое вмешательство: открытая репозиция и внутренняя фиксация, как при переломе Коллеса.
3
Перелом Бартона. Перелом Бартона также располагается в дистальной части лучевой кости, но сопровождается смещением луче-запястного сустава. Смещение отломков происходит вперед и назад.
- В большинстве случаев перелом Бартона происходит при переломе шиловидного отростка лучевой кости.
- В отличие от перелома Коллеса и Смита, перелом Бартона можно диагностировать по ренгенограмме.
- Обычно лечение хирургическое: хирург вскрывает руку, производит репозицию костных обломков, фиксирует их при помощи винтов. В более легких случаях открытая репозиция не показана.
4
Перелом Гетчинсона. Перелом Гетчинсона возникает при сильном сжатии ладьевидной кости, тогда происходит перелом шиловидного отростка лучевой кости. Это происходит при падении на выпрямленную руку с отведением ладони вперед и в сторону.
- Связки обычно фиксируют шиловидный отросток с запястьем; однако, костный отломок может смещаться в сторону.
- Чаще всего требуется открытая репозиция и фиксация отломков штифтами и винтами.
5
Оскольчатый внутрисуставной перелом. Это внутрисуставной перелом дистальной части лучевой кости. Это компрессионный перелом полулунной ямки (вогнутая поверхность на дистальном конце лучевой кости, где происходит соединение с полулунной костью-одной из костью запястья). Сустав дестабилизируется из-за отрыва луче-полулунной связки.
- Один из методов лечение таких переломов – это чрескожная фиксация, при которой костные отломки возвращают в правильное положение (при помощи контрольных рентгенограмм). Винты проводят через кожу и костные отломки для их удержания. Винты оставляются на четыре – шесть месяцев до полного правильного срастания отломков.
- Другим методом лечения такого перелома является наружная фиксация аппаратом Илизарова, при которой над и под местом перелома просверливаются отверстия. Спицы проводят через отверстия и фиксируются снаружи на кольцах. При помощи направления этого аппарата костные отломки возвращаются в правильное положение. Для контроля костных отломков проводятся контрольные рентгенограммы.
Метод 3: Современные классификации дистального перелома лучевой кости
1
Классификация Фрикмана. Эта классификация используется при внутрисуставном переломе, например луче-запястном или луче-локтевом, с наличием или без перелома локтевой кости. Существует шесть вариантов дистального перелома лучевой кости по Фрикману:
- Первый тип — это внесуставной поперечный метафизарный перелом.
- Второй тип – это первый тип перелома и дистальный перелом локтевой кости.
- Третий тип – это внутрисуставной перелом с вовлечением лучезапятстного сустава.
- Четвертый тип – это третий тип перелома с дистальным переломом локтевой кости.
- Пятый тип – тяжелый перелом с вовлечением дистального луче-локтевого и луче-запястного суставов.
- Шестой тип – это пятый тип перелома с дистальным переломом локтевой кости.
2
Классификация Мелона. Эта классификация используется только для внутрисуставных переломов. Эта классификация включает лишь некоторые анатомические части лучевой кости: диафиз, шиловидный отросток, заднюю, медиальную и ладонную часть кости. По классификации Мелона существует четыре варианта дистального перелома лучевой кости.
- Первый тип – перелом стабильный и минимально смещенный.
- Второй тип – перелом на уровне лучеладьевидного сустава – это нестабильный и по-разному смещенный перелом. Этот тип переломов смещается назад и под углом, поэтому для правильного срастания перелома используются чрескожные штифты. Подтип второго типа — перелом обеих частей кости, как внутренней, так и задней. Репозиция этого перелома проводится хирургически путем внутренней фиксации и пересадки части подвздошной кости.
- Третий тип — это внутрисуставные оскольчатые переломы или компрессионные переломы полулунной кости, которые также включают переломы лучевой кости со смещением вперед. Полулунная косточка давит на нижнюю часть лучевой кости. Для репозиции перелома применяется оперативное вмешательство с внедрением маленьких штифтов и винтов.
- Четвертый тип – тяжелый перелом с вовлечением всех больших суставов, включая лучеладьевидный и полулунный сустав. Отломки могут мигрировать и поворачиваться. В большинстве случаев, четвертый тип требует открытой репозиции и фиксации.
3
Универсальная классификация. Эта классификация проста: она также включает вовлечение в перелом суставов и смещений, учитывает стабильность или нестабильность переломов. По классификации Мелона существует четыре типа переломов дистальной части лучевой кости.
- Первый тип – перелом внесуставной части без смещения.
- Второй тип – перелом внесуставной части со смещением.
- Третий тип – перелом суставной части без смещения.
- Четвертый тип – перелом суставной части со смещением.
Метод 4: Переломы лучевой кости у детей
1
Перелом Торуса (компрессионный веретенообразный перелом). Переломы дистальной части лучевой кости очень часто встречаются у детей, вследствие падений или спортивных травм. Определенные классификации (особенно внесуставных) переломов существуют специально для детей, например Торус-перелом — небольшое выпирание надкостницы над дистальным концом лучевой кости. Надкостница тесно связана с костью и ее сложно отделить от кости. При Торус-переломе смещения не происходит благодаря надкостнице. Перелом является неполным и требует гипсовой иммобилизации.
2
Перелом по типу «зеленой веточки». Этот перелом является неполным; при падении на выпрямленную руку или при перпендикулярном ударе возникает перелом по типу «зеленой веточки». Кость прогибает от удара, и выпуклая сторона кости ломается, а вогнутая остается интактной.
3
Эпифизарный перелом. Эпифизарный перелом – это перелом зоны роста лучевой кости, он подразделяется на пять типов на основании локализации линии перелома. Перелом Солтер-Харриса – это эпифизарный перелом, который имеет склонность к преждевременному срастанию в зоне роста, что приводит к укорочению кости.
Советы
- Дистальный перелом лучевой кости встречается наиболее часто у детей (поскольку дети часто падают во время игр, бега) и у пожилых мужчин и женщин (потому что кости с возрастом более хрупкие и снижается контроль над равновесием).
- В травматологических реестрах и научных исследованиях можно встретить «АО систему классификации». Это классификация более детализирована, содержит 27 категорий, подразделенных на подкатегории.
Об этой статье
Эту страницу просматривали 16 107 раз.
Была ли эта статья полезной?
Источник
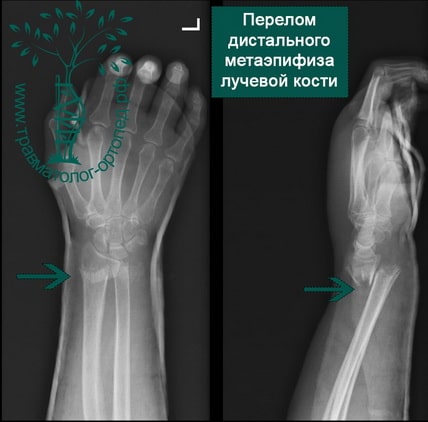
Перелом дистального метаэпифиза лучевой кости («луч в типичном месте»)
Дистальный метаэпифиз – это нижний конец лучевой кости, расположенный рядом с кистью.
Перелом «луча в типичном месте» обычно возникает при прямом падении на вытянутую руку.Помимо резкой боли в руке, может появиться штыкообразная деформация, изменение положения кисти. В процесс перелома бывают вовлечены нервы и сосуды запястья, которые могут быть поджаты отломками, что проявляется онемением в пальцах, похолоданием кисти.
Для уточнения характера перелома и выбора дальнейшей тактики лечения используется рентгенография, в ряде случаев – компьютерная томография. Иногда требуется УЗИ кистевого сустава.
Поскольку лучевая кость примыкает к кисти, очень важно восстановить анатомию и объем движений в суставе, чтобы в дальнейшем избежать проблем с ним. Раньше такие переломы лечили консервативно, т. е. в гипсовой повязке, но часто отломки смещались, кость срасталась неправильно, что в дальнейшем сказывалось на функции конечности — рука не сгибалась и/или не разгибалась до конца – формировалась тугоподвижность сустава (контрактура), оставался болевой синдром. К тому же длительное пребывание в гипсе отрицательно сказывалось на кожных покровах.
Длительность больничного листа при переломе дистального метаэпифиза лучевой кости зависит от рода деятельности пациента. К примеру, для офисных работников средний срок нетрудоспособности – 1,5 месяца. Для профессий, связанных с физической нагрузкой, срок нетрудоспособности может быть увеличен.
Консервативное лечение перелома лучевой кости в типичном месте (гипсовая повязка)
При переломах без смещения можно предложить консервативное лечение – в гипсовой повязке. Средний срок пребывания в гипсе – 6-8 недель. Это редко проходит для конечности бесследно — после консервативного лечения сустав требует разработки движений, реабилитации. При лечении перелома даже с небольшим смещением в гипсе может произойти вторичное смещение отломков.
Оперативное лечение перелома лучевой кости в типичном месте (остеосинтез)
Практически все переломы лучевой кости со смещением требуют оперативного лечения – сопоставления и фиксирования отломков кости — остеосинтеза. Именно этот метод позволяет восстановить функцию кисти наиболее полноценно и добиться хороших функциональных результатов.
Лучевая кость полностью срастается примерно за 6-8 недель. Спустя этот срок пациент может начинать полноценно пользоваться рукой. Но разрабатывать руку с помощью определенных, рекомендованных врачом, упражнений, благодаря использованию фиксаторов можно уже спустя 1-2 недели после вмешательства. Легкие спортивные физические нагрузки можно начинать примерно спустя 3 месяца после операции.
В зависимости от типа перелома (оскольчатый, многооскольчатый, со значительным или незначительным смещением) можно выделить несколько возможных вариантов фиксации – пластиной, фиксированной винтами; аппаратом внешней фиксации; винтами; спицами.
В ряде случаев при выраженном отеке накладывается аппарат внешней фиксации, а после спадения отека он заменяется на пластину (или другой фиксатор в зависимости от типа перелома).
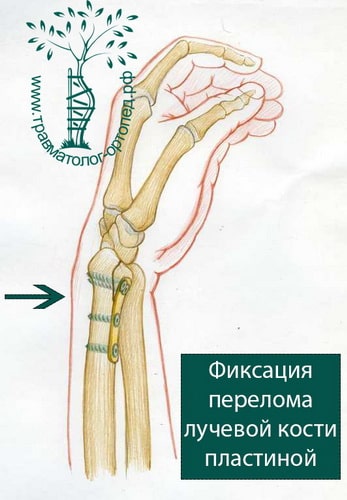
Остеосинтез лучевой кости пластиной
При значительном смещении отломков используется остеосинтез лучевой кости металлической пластиной, специально изготовленной для данного сегмента. После сопоставления отломков пластина фиксируется винтами к поврежденной кости. После установки пластины накладываются на кожу накладываются швы на 2 недели, а также гипсовая лонгета примерно на тот же срок. После операции назначается лекарственная терапия: обезболивающие препараты, препараты кальция для более быстрого срастания костей, при необходимости – препараты местного действия для уменьшения отека. Средний срок пребывания в стационаре – 7 дней. Швы снимаются в амбулаторном режиме спустя 2 недели. Рука носится в возвышенном положении на косыночной повязке. Необходимости в удалении пластины нет.
Аппарат внешней фиксации
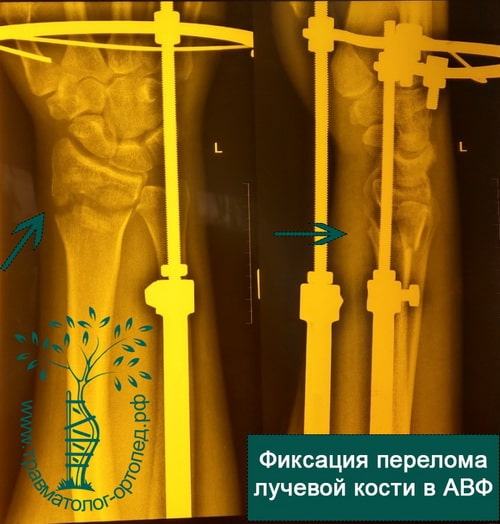
В ряде случаев – в пожилом возрасте, при выраженном отеке кисти и лучезапястного сустава, делать доступ для установки пластины бывает нежелательно в силу различных факторов (отек, состояние кожи). В таких случаях устанавливают аппарат внешней фиксации – он фиксирует отломки с помощью спиц, которые проходят через кожу в кость. Аппарат выступает над кожей небольшим блоком (около 12 см длиной и 3 см высотой). Преимущество этого вида остеосинтеза в том, что нет необходимости делать большие разрезы, однако за аппаратом нужно следить – делать перевязки, чтобы спицы не воспалились.
После операции рука 2 недели находится в лонгете, потом пациент начинает разрабатывать лучезапястный сустав в аппарате, который этому не препятствует.
Аппарат внешней фиксации удаляется примерно через 6 недель, после рентген-контроля, в условиях стационара. Операция снятия аппарата внешней фиксации не занимает много времени и достаточно легко переносится пациентом. Средний срок госпитализации 5-7 дней, длительность больничного листа – около 1,5 месяцев. Перевязки надо делать через день, в амбулаторном режиме. Рука носится в возвышенном положении на косыночной повязке.
Фиксация спицами, или винтами
При незначительном смещении отломков лучевая кость фиксируется спицами или винтами через небольшие проколы кожи. Примерно на 2 недели накладывается гипсовая лонгета, затем человек начинает разрабатывать руку. Спустя 6-8 недель спицы извлекаются.
В ряде случаев возможно применение саморассасывающихся имплантов, удалять которые не нужно.
Застарелые, неправильно сросшиеся переломы лучевой кости
При застарелых неправильно сросшихся переломах могут беспокоить болевые ощущения, присутствовать ограничения движения – тугоподвижность сустава, и другие неприятные последствия (онемение и отечность пальцев кисти). В подобных случаях рекомендовано оперативное лечение, чаще всего – с фиксацией пластиной. Кость разобщается, выставляется в правильное положение и фиксируется. Если есть зона дефекта кости – например, если кость срослась с укорочением, этот дефект заполняется либо собственной костью человека (трансплантат берется, как правило, из гребня подвздошной кости), либо искусственной костью, которая за 2 года перестраивается в собственную костную ткань.
Дальнейшее послеоперационное и восстановительное лечение при застарелых и неправильно сросшихся переломах дистального метаэпифиза лучевой кости аналогичны описанным выше. Однако, учитывая застарелый характер повреждения, может потребоваться более длительная реабилитация.
Анестезия при оперативном лечении перелома дистального метаэпифиза лучевой кости
Для проведения всех вышеописанных операций, как правило, используется проводниковая анестезия — раствор анестетика вводится в зону плечевого сплетения, где проходят нервы, которые иннервируют всю верхнюю конечность (отвечают за ее чувствительность и движения), и рука полностью немеет. Подобная анестезия достаточно легко переносится, длится 4-6 часов. Фактически это разновидность местной анестезии. Кроме того, делается премедикация – успокаивающий укол, и во время операции человек спит своим сном. Возможно применение общей анестезии. Окончательный выбор метода анестезии определяется врачом-анестезиологом накануне операции.
Источник
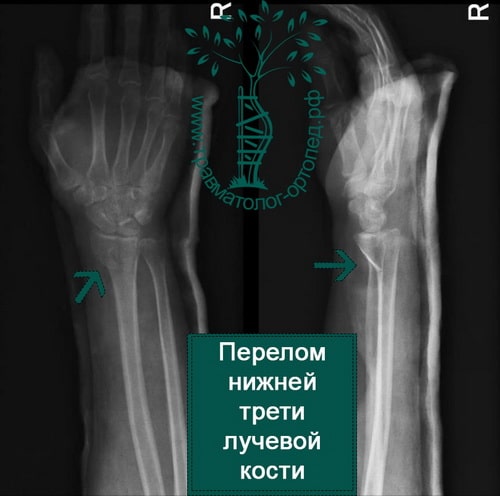
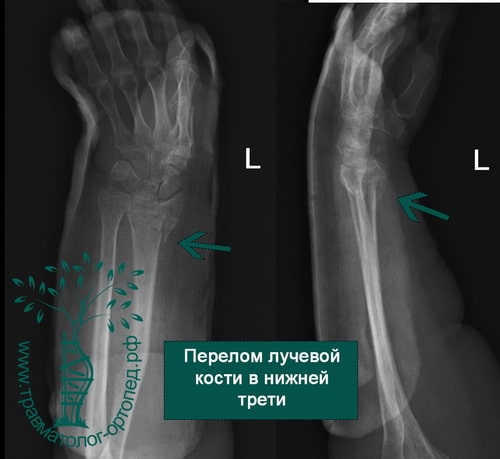
Дистальный (нижний) отдел лучевой кости подвержен переломам различных видов. Вид перелома зависит от таких факторов, как возраст пациента, плотность кости, величина приложенной силы.
При переломах дистального отдела лучевой кости повреждается суставной хрящ, что приводит к развитию артроза лучезапястного сустава. Кроме того, в момент травмы разрываются связки запястья, что нередко приводит к нестабильности в кисти и лучезапястном суставе.
КАК ПРОИСХОДИТ ПЕРЕЛОМ ДИСТАЛЬНОГО ОТДЕЛА ЛУЧЕВОЙ КОСТИ?
+
Перелом в нижней трети луча чаще всего является следствием падения на вытянутую руку. Кисть при этом переразогнута.
СИМПТОМЫ И ДИАГНОСТИКА ПЕРЕЛОМА ДИСТАЛЬНОГО ОТДЕЛА ЛУЧЕВОЙ КОСТИ
+
При осмотре в глаза бросается выраженная деформация лучезапястного сустава. Также перелом проявляется локальной болезненностью и отеком. Попытки движений в лучезапястном суставе крайне болезненны.
Диагностика переломов лучевой кости
Большую часть информации, необходимой для планирования лечения, можно получить из простых рентгенограмм. Однако в более сложных случаях полезна компьютерная томография (КТ). КТ обеспечивает нас максимально точной информацией о положении и размерах фрагментов перелома. КТ с трехмерной реконструкцией может дать цельное представление о повреждении лучезапястного сустава и позволяет спланировать операцию.
КАКИЕ СОПУТСТВУЮЩИЕ ПОВРЕЖДЕНИЯ ЧАСТО ВСТРЕЧАЮТСЯ ПРИ ПЕРЕЛОМАХ ЛУЧЕВОЙЙ КОСТИ?
+
Переломы дистального отдела лучевой кости могут сопровождаться повреждениями треугольного фиброзно-хрящевого комплекса и связок запястья. Высокоэнергетичные травмы могут сопровождаться переломами ладьевидной кости.
ЛЕЧЕНИЕ ПЕРЕЛОМОВ ЛУЧЕВОЙ КОСТИ БЕЗ СМЕЩЕНИЯ
+
Если отсутствует выраженное смещение, перелом можно лечить консервативно, то есть без операции.
Рука фиксируется гипсовой повязкой. Через две недели проводится контрольная рентгенография для исключения вторичного смещения отломков. При отсутствии смещения гипс сохраняют еще на три недели. Если произошло вторичное смещение отломков, показано оперативное лечение.
ЛЕЧЕНИЕ ПЕРЕЛОМОВ ЛУЧЕВОЙ КОСТИ С НЕБОЛЬШИМ СМЕЩЕНИЕМ ОТЛОМКОВ
+
Такие переломы требуют закрытой репозиции. Закрытая репозиция подразумевает под собой установку костных отломков перелома в правильное положение без операции. Закрытая репозиция производится под местной анестезией. Врач вытягивает кисть по длинне, одновременно устраняя смещение костных отломков. После репозиции на руку накладывается гипсовая повязка. Для контроля положения отломков проводится рентгенография. Если положение отломков правильное, то пациент далее лечится в гипсе. Сращение перелома в среднем занимает 5–6 недель. По истечении данного периода времени гипсовая повязка удаляется, а пациенту разрешается разработка движений в суставе.
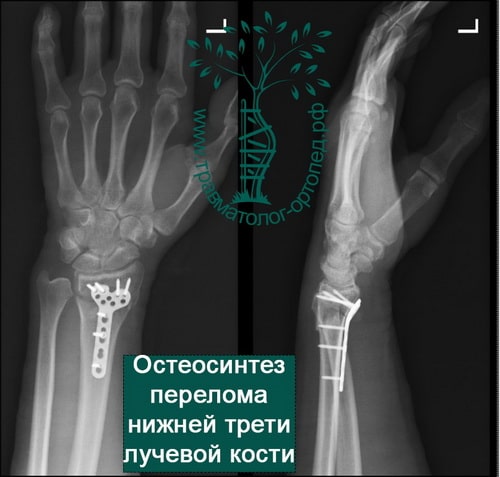
При сохранении смещения отломков после закрытой репозиции пациенту показано оперативное вмешательство. Цель операции — восстановление правильной анатомии и функции лучезапястного сустава. Во время операции производятся открытая репозиция костных отломков и фиксация их пластиной и винтами.
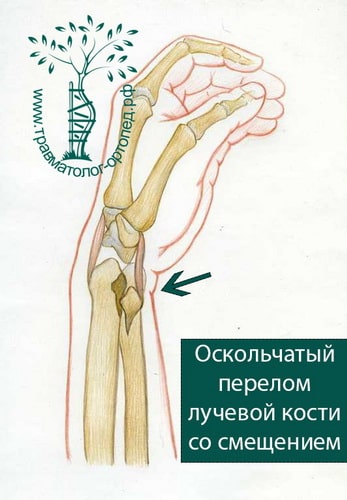
ЛЕЧЕНИЕ ОСКОЛЬЧАТЫХ ПЕРЕЛОМОВ ДИСТАЛЬНОГО ОТДЕЛА ЛУЧЕВОЙ КОСТИ СО ЗНАЧИТЕЛЬНЫМ СМЕЩЕНИЕМ
+
При многооскольчатых и раздробленных переломах вправление и фиксация гипсовой повязкой неэффективны. Гипсовая повязка при таких видах переломов не способна удержать костные отломки в правильном положении до их сращения.
В настоящее время основной метод лечения подобных переломов — хирургический. Во время хирургического вмешательства восстанавливают анатомию лучевой кости и ее суставной площадки. Для того чтобы стабильно зафиксировать перелом на время сращения, используют специальные пластины и блокируемые винты. Применение пластин и винтов подобной конструкции почти всегда обеспечивает отличные результаты лечения.
У молодых пациентов многооскольчатые внутрисуставные переломы луча происходят под воздействием значительной травмирующей силы. Благоприятный исход таких переломов возможен только при условии точного восстановления анатомии лучезапястного сустава и раннего начала движений в суставах руки.
При открытых переломах лучевой кости, когда сразу установить пластину не представляется возможным из-за высокого риска гнойных осложнений, конечность фиксируется аппаратом внешней фиксации. В аппарате внешней фиксации перелом растягивают, тем самым устраняя грубое смещение. Фиксация перелома в аппарате позволяет ране в области перелома зажить без осложнений. После заживления раны и нормализации состояния кожных покровов аппарат внешней фиксации снимают, выполняют открытую репозицию и окончательную фиксацию костных отломков пластинами и винтами.
РЕАБИЛИТАЦИЯ ПОСЛЕ ОПЕРАЦИИ
+
Все пациенты после операции выполняют упражнения для пальцев кисти, локтевого и плечевого суставов. Пациентов, у которых рука зафиксирована аппаратом внешней фиксации, обучают уходу за зонами установки спиц или стержней. После фиксации перелома пластиной и винтами постепенные движения в лучезапястном суставе начинают на следующий день после операции. Физиотерапия способствует уменьшению отека и боли в области послеоперационной раны.
ОСЛОЖНЕНИЯ ПРИ НЕПРАВИЛЬНОМ ЛЕЧЕНИИ ПЕРЕЛОМОВ ЛУЧЕВОЙ КОСТИ
+
Довольно часто встречается неправильное срастание перелома. Обычно неправильное сращение связано с неполной репозицией перелома во время операции или при лечении в гипсе. У пожилых пациентов небольшие смещения хорошо переносятся и вызывают незначительные нарушения функции. Сильные деформации могут сопровождаться снижением силы хвата кисти, косметическими нарушениями, тугоподвижностью в лучезапястном суставе. При выраженных функциональных отклонениях и молодом возрасте пациента проводится хирургическое лечение в объеме остеотомии лучевой кости для устранения ее деформации.
Артроз лучезапястного сустава часто наблюдается после внутрисуставных переломов дистального отдела лучевой кости.
После лечения перелома луча при отказе от выполнения упражнений может развиваться скованность в плечевом и локтевом суставах, а также в суставах пальцев кисти.
ПРИМЕРЫ ВЫПОЛНЕННЫХ В НАШЕЙ КЛИНИКЕ ОПЕРАЦИЙ НА ЛУЧЕЗАПЯСТНОМ СУСТАВЕ
+
Пример 1
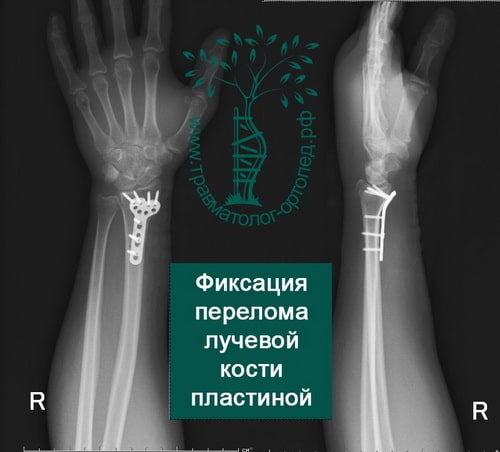
Пример 2
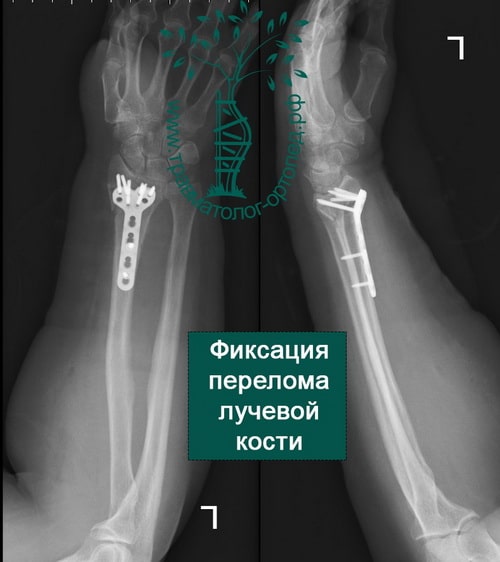
Пример 3

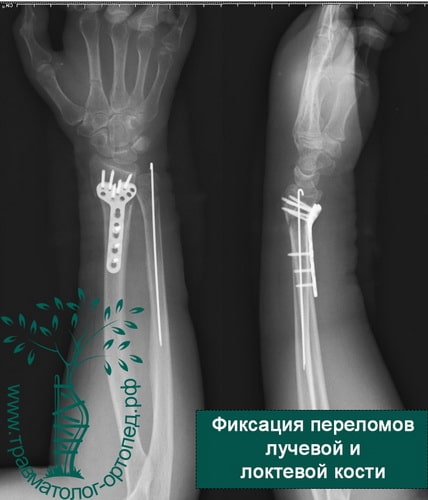
Пример 4
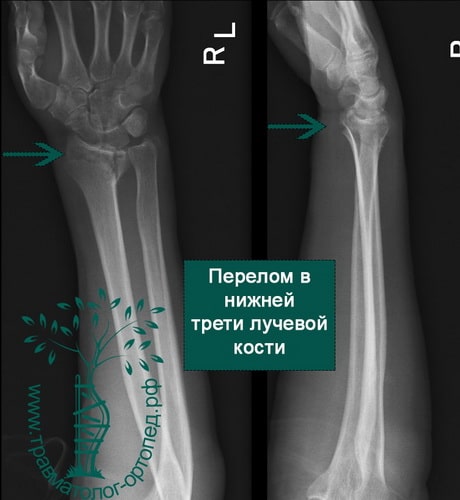

Пример 5
ПОЧЕМУ ВАМ СТОИТ ЛЕЧИТЬСЯ У НАС?
+
Видео о нашей клинике травматологии и ортопедии
Первичная консультация врача травматолога-ортопеда, к.м.н. — 1500 рублей
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Хирургическое лечение переломов лучевой кости — от 39500 рублей до 79500 в зависимости от сложности перелома
- Пребывание в клинике (стационар)
- Анестезия (наркоз или проводниковая анестезия)
- Остеосинтеза переломов в области лучезапястного сустава
- Расходные материалы (пластина и винты от ведущих мировых производителей)
* Анализы для операции в стоимость не входят
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязка, снятие послеоперационных швов
Источник
