Диф диагноз перелома лодыжки
При внешнем осмотре отмечается умеренная отёчность левого голеностопного сустава и стопы, подкожная гематома данной области. При пальпации отмечается локальная болезненность в области медиальной и латеральной лодыжек, крепитация костных отломков. Симптом осевой нагрузки положительный — отмечается болезненность по боковым поверхностям голеностопного сустава. Движения в левом голеностопном суставе резко ограничены из-за болей. Пульсация магистральных сосудов нижней конечности сохранена, поверхностная и глубокая чувствительность не нарушены.
Сустав | Движение | Норма | Справа | Слева |
Тазобедренный | Сгибание | 75 | 75 | 75 |
Разгибание | 180 | 180 | 180 | |
Отведение | 50 | 50 | 50 | |
Коленный | Сгибание | 40 | 40 | 40 |
Разгибание | 180 | 170 | 170 | |
Голеностопный | Подошвенное сгибание | 130 | 130 | 10 |
Тыльное сгибание | 70 | 70 | 10 |
Сегмент | Функциональная длина | Анатомическая длина | ||
Справа | Слева | Справа | Слева | |
Бедро | 48 см | 48 см | 46 см | 46 см |
Голень | 45 см | 45 см | 43 см | 43 см |
Вся конечность | 93 см | 93 см | 89 см | 89 см |
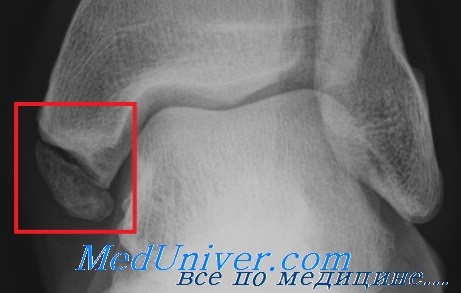
На рентгенограмме левого голеностопного сустава в 2-х проекциях отмечается нарушение целостности костной ткани нижней трети малоберцовой и большеберцовой кости, неравномерность суставной щели, смещение стопы кнаружи.
Предварительный диагноз: Закрытый перелом медиальной и латеральной лодыжек костей левой голени.
Общий анализ крови с лейкоформулой;
Общий анализ мочи;
Кровь на RW;
Кал на яйца гельминтов;
Биохимическое исследование крови (фибриноген, общий белок, ПТИ, билирубин, холестерин, сахар крови, электролиты);
ЭКГ;
Рентгенография левого голеностопного сустава в 2-х проекциях;
Консультация физиотерапевта.
Ведущим клиническим симптомом является боль в месте травмы. Необходимо провести дифференциальный диагноз со следующими схожими по клинической картине заболеваниями:
Ушиб голеностопного сустава. Также, как и у нашего больного, для ушиба характерны жалобы на боль в области левого голеностопного сустава, при внешнем осмотре отмечается отечность, болезненность при пальпации. Однако при ушибе у больного не наблюдается костной крепитации, патологической подвижности отломков, положительного симптома осевой нагрузки, что характерно для нашего больного. Также при ушибе голеностопного сустава движения в нем сохранены, в отличие от нашего больного, у которого они отсутствуют. При рентгенологическом исследовании при ушибе не выявляется патологических изменений со стороны костной системы, которые видны на рентгенограмме у нашего больного. Поэтому можно исключить данный диагноз закрытый перелом таранной кости. Так же, как и у нашего больного, для этого заболевания характерны жалобы на боль в области левого голеностопного сустава, при внешнем осмотре определяется отечность, деформация. При пальпации отмечается костная крепитация, патологическая подвижность костных отломков, положительный симптом осевой нагрузки, движения в голеностопном суставе также ограничены. Однако при переломе таранной кости на рентгенограмме отмечается патология костной системы в виде перелома таранной кости, а у нашего больного таранная кость без патологических изменений. Следовательно, данный диагноз также можно исключить.
Источник
Переломы лодыжек составляют до 60 % всех переломов костей голени. Это повреждение редко встречается при прямом механизме травмы. Непосредственное воздействие обычно приводит к перелому одной додыжки или чрезвычайно тяжелому
повреждению сустава. При непрямом механизме травмы повреждения сустава происходят в результате форсированных поворотов стопы, приведения или отведения ее и вертикальной нагрузки.
Чаще всего перелом лодыжек происходит при попворачивании стопы кнаружи. При этом стопа находится в положении пронации (поворот стопы подошвой кнаружи), абдукции (отведение) и эквинуса (подошвенное сгибание) .Однако основным элементом этого механизма травмы является пронация. Поэтому повреждения такого типа называют пронационными переломами.
При пронационном переломе имеется тенденция к подвывиху или вывиху стопы кнаружи. Пронация заднего отдела стопы приводит к натяжению дельтовидной связки и отрыву внутренней лодыжки у основания или у места прикрепления связки. Линия
перелома внутренней лодыжки проходит в поперечном направлении. Вместо перелома внутренней лодыжки может наступить разрыв дельтовидной связки. При дальнейшем смещении таранной кости кнаружи происходит перелом малоберцовой кости, который возможен на любом уровне, однако чаще — на уровне голеностопного сустава или на 5—7 см выше нее, где малоберцовая кость истончена. Линия перелома малоберцовой
кости проходит в косом, поперечном или, если выражен ротационный компонент механизма травмы, винтообразном направлении. Если действие травмирующей силы продолжается, разрывается одна (чаще передняя) межберцовая связка. Это частичный разрыв дистального межберцового синдесмоза. Затем разрывается вторая межберцовая связка полный разрыв дистального межберцового синдесмоза. Дальнейшее смещение малоберцовой кости кнаружи приводит к разрыву дистального отдела межкостной мембраны. При этом таранная кость может внедряться между берцовыми костями.
Пронационный перелом, который содержит все основные компоненты: 1) перелом внутренней лодыжки или разрыв дельтовидной связки; 2) перелом наружной лодыжки или малоберцовой кости в нижней трети; 3) разрыв дистального, межберцового
синдесмоза; 4) подвывих или вывих стопы кнаружи — называется классическим «завершенным» переломом Дюпюитрена. Если пронационный перелом содержит не все
перечисленные компоненты, его называют переломом типа Дюпюитрена, или «незавершенным» пронационным переломом. Вариантом пронационного повреждения является разрыв межберцового синдесмоза и дельтовидной связки. Следует помнить, что при этом механизме разрыв синдесмоза без разрыва дельтовидной связки или перелома внутренней лодыжки невозможен.
Форсированное подворачивание стопы подошвой кнутри приводит к возникновению так называемого супинационного перелома — повреждения, обратного по механизму пронационному перелому. Резкая супинация заднего отдела стопы приводит к натяжению пяточно-малоберцовой связки и к разрыву ее или отрывному перелому наружной лодыжки. Линия перелома проходит в поперечном направлении. Дальнейшее воздействие травмирующей силы вызывает косовертикальный перелом внутренней лодыжки и большеберцовой кости, обусловленный давлением таранной костью. Стопа смещается кнутри. Наступает ее внутренний подвывих или вывих. «Завершенный» супинационный перелом включает: 1) отрывной перелом наружной лодыжки или его эквивалент — разрыв наружных боковых связок голеностопного сустава; 2) косой перелом внутренней лодыжки или внутреннего края большеберцовой кости; 3) подвывих или вывих стопы кнутри.
Если пронация или супинация стопы сочетается с форсированным подошвенным или тыльным ее сгибанием, происходит дополнительное повреждение: перелом заднего или переднего края большеберцовой кости — перелом Потта — Десто, который
может сопровождаться подвывихом или вывихом стопы соответственно кзади или кпереди. Ротационный механизм травмы приводит последовательно к винтообразному перелому малоберцовой кости на любом уровне (чаще в области лодыжки), разрыву межберцового сочленения и перелому внутренней лодыжки.
Форсированная вертикальная нагрузка может привести к оскольчатому перелому дистального метафиза большеберцовой кости и перелому малоберцовой кости в нижней трети.
Переломы лодыжек, сопровождающиеся подвывихом или вывихом стопы, называются переломовывихами.
Таким образом, при непрямом механизме травмы возможны как изолированные переломы лодыжек, так и различные сочетания переломов и переломовывихов в голеностопном суставе. По направлению линии перелома и смещению стопы можно
судить о механизме травмы.
Диагностика. При переломах лодыжек обычно затруднении не вызывает. Больных беспокоит боль в области голеностопного сустава. Опорность ноги при переломовывихах полностью нарушена,однако может сохраняться при переломе одной или даже двух лодыжек. Область голеностопного сустава отечна. При пронационном переломовывихе стопа отклонена кнаружи и находится в вальгусном положении, кожа над дистальным отделом большеберцовои кости натянута. Под ней пальпируется острый край отломка большеберцовой кости. При супинационном переломовывихе стопа смещена кнутри и находится в вальгусном положении. Для переломовывиха Потта — Десто с переломом заднего края большеберцовой кости характерно положение стопы в подошвенном сгибании. Передний отдел стопы укорочен. В области голеностопного сустава легко пальпируется свободный передний край большеберцовои кости. При переломе переднего края большеберцовой кости с вывихом стопы кпереди определяется удлинение переднего отдела стопы. Возникает резкая боль при пальпации переднего края большеберцрвои кости в области голеностопного сустава. Стопа находится в положении тыльного сгибания. Сочетание вывиха стопы кнаружи или кнутри с вывихом кзади или кпереди приводит к соответствующей комбинации деформаций в области голеностопного сустава.
При отсутствии вывиха стопы поставить диагноз сложнее. Но и в этих случаях максимальная болезненность определяется проксимальнее верхушек лодыжек соответственно месту перелома, а при разрыве дистального межберцового синдесмоза — спереди между берцовыми костями над щелью сустава. Боковые движения в голеностопном суставе более болезненны, чем осевая нагрузка. Сближающая нагрузка на берцовые кости в области голени вызывает боль, иррадиирующую в область перелома. При этом в случае полного разрыва дистального межберцового синдесмоза появляется ощущение пружинящего сопротивления. Наиболее информативна рентгенография. Обязательным является производство снимков в двух стандартных проекциях: переднезадней и боковой. Наибольшие трудности представляет рентгенологическая трактовка разрыва межберцового синдесмоза. В норме на рентгенограмме в переднезадней проекции малоберцовая кость на уровне синдесмоза на 2/3 или 1/2 перекрыта тенью большеберцовой кости. Если малоберцовая кость свободна от тени большеберцовой на большем протяжении, говорят о частичном разрыве синдесмоза. Если тени берцовых костей не перекрывают друг друга, имеется полный разрыв межберцового сочленения. Более точная информация получается при рентгенографии в косой проекции с ротацией голени кнутри на 20° Для сравнения используют симметричные снимки здоровой стороны.
Лечение. Больных с переломом одной и даже двух лодыжек без смещения обычно лечат в амбулаторных условиях. Вместе с тем больные с открытым или «сложным» переломом лодыжек со смещением, вывихом стопы и обширным отеком области сустава нуждаются в стационарном лечении. Одномоментная репозиция с последующим наложением гипсовой повязки является основным видом консервативного метода лечения перелома лодыжек со смещением. Закрытую репозицию «сложных» переломов в области голеностопного сустава, особенно в поздние сроки, проводят под наркозом. В случае местной анестезии 10—15 мл 1— 2 у0 раствора новокаина вводят в полость сустава из переднего доступа по нижнему краю большеберцовой кости. Этрго достаточно для обезболивания всех внутрисуставных повреждений. При внесуставном переломе анестетик вводят непосредственно в область перелома.
Репозицию можно проводить в положении больного сидя, свесив ноги, или, лучше, лежа на спине. Для расслабления икроножной мышцы ногу сгибают в коленном суставе до 90° и помощник удерживает ее в таком положении. Хирург захватывает стопу двумя руками и проводит вытяжение по оси голени. Затем осуществляют вправление вывиха, для чего заднему отделу стопы при пронационном переломе придают положение супинации, а при супинационном переломе — пронации. Потом стопу выводят в среднее положение при подошвенном сгибании до 100°. Положение отломков корригируют пальцевым давлением на лодыжки. Сближение берцовых костей достигается боковым сдавлением в области голеностопногоо сустава. Вправление вывиха (подвывиха) стопы кзади и репозицию заднего края большеберцовой кости проводят выведением стопы кпереди и приданием ей положения тыльной флексии до угла 75—80 град. При переломе переднего края большеберцовой кости, когда стопа смещается кпереди, вправление проводят путем выведения стопы кзади и придания ей положения подошвенного сгибания. Достигнутое положение фиксируют руками при наложением гипсовой повязки. При разрыве межберцового синдесмоза особенно важно сближающее сдавление берцовых костей в гипсовой повязке до ее затвердения.
Если выражен отек в области голеностопного сустава, после репозиции накладывают V-образную гипсовую лонгету от головки малоберцовой кости под подошвой и по медиальной поверхности голени до коленного сустава. При переломе заднего или
переднего края большеберцовой кости накладывают и заднюю гипсовую лонгету. Лонгеты укрепляют мягким бинтом. Ноге придают возвышенное положение. По мере спадания отека лонгеты подбинтовывают для профилактики смещения отломков в
повязке. После наложения гипсовой повязки или ее смены необходим рентгенографический контроль. В случае неудачной репозиции она может быть повторена под наркозом после спадания отека. Через 1—2 нед после репозиции разрешают ходьбу с костылями. Слегка нагружать ногу можно через 5—6 нед после подгипсовывания к повязке стремени или каблука. Гипс снимают через 2—3 мес в зависимости от тяжести перелома, но в течение года необходимо пользоваться супинаторами. Трудоспособность восстанавливается через 2,5—4,5 мес.
При переломе одной или двух лодыжек без смещения накладывают V-образную гипсовую лоцгрту. К концу 1-й недели разрешают нагрузку на ногу. Продолжительность иммобилизации при переломе без смещения одной лодыжки 4 нед, обеих лодыжек — 6 нед, а при переломах Десто без смещения — 7—8 нед с последующим ношением супинаторов для профилактики плоскостопия.
Скелетное вытяжение показано при переломах, которые из-за повреждения кожных покровов нельзя репонировать одномоментно. В этих случаях скелетное вытяжение используют для репозиции и фиксации перелома на период заживления кожных ран и спадания отека. Затем накладывают гипсовую повязку. При необходимости до этого проводят ручную закрытую репозицию отломков. Скелетное вытяжение показано и при оскольчатых переломах дистального метафиза или метаэпифиза большеберцовой кости со смещением отломков. Спицу для вытяжения проводят через пяточную кость. Груз вытяжения по оси голени 5—7 кг. Через 4 нед вытяжение заменяют гипсовой повязкой до средней трети бедра сроком до 3—4 мес с момента перелома.
При переломах со смещением заднего края большеберцовой кости, когда отломок превышает 1/3 суставной поверхности, проводят лечение скелетным вытяжением по методу Каплана. Спицы для вытяжения проводят по фронтальной плоскости через пяточную кость и надлодыжечную область большеберцовой кости. За пяточную кость осуществляют вытяжение двумя тягами: по оси голени — грузом 6—7 кг и перпендикулярно первой тяге вперед — грузом 3—4 кг. Таким же грузом (3—4 кг) проводят вытяжение кзади под углом 90° к голени. Через 4 нед вытяжение заменяют гипсовой повязкой на срок до 3 мес с момента перелома.
Хирургическое вмешательство показано при открытых переломах в области голеностопного сустава и в тех случаях, когда закрытая репозиция отломков оказывается неэффективной, т е. сохраняется смещение лодыжек, заднего (переднего) края большеберцовой кости или расхождение берцовых костей. Причиной неудач репозиции внутренней лодыжки часто является интерпозиция мягких тканей (при пронационном переломе) или поворот ее вокруг своей оси (при ротационном переломе). Невозможность сопоставления или удержания сближенных берцовых костей при расхождении синдесмоза обычно обусловлена его полным разрывом или поздними сроками репозиции.
Остеосинтез лодыжек и края большеберцовой кости осуществляют с помощью винтов, спиц, костных или металлических штифтов. Фиксацию дистального синдесмоз производят при помощи винта или болта, дополняя его накостной пластиной при сопутствующем переломе наружной лодыжки.
В тех случаях, когда при открытом переломе возникает опасность нагноения (обширное повреждение мягких тканей, сильное загрязнение раны), использование погружных фиксаторов нецелесообразно. Хирургическую обработку и репозицию переломов можно закончить наложением аппарата Илизарова или трансартикулярной фиксацией спицами, введенными перкутанно (чрескожно) через задний отдел стопы.
После операции накладывают разрезную гипсовую повязку до коленного сустава, которую заменяют на глухую после снятия швов и спадания отека. Дальнейшее ведение больных такое же, как и при консервативном лечении. Спицы, введенные перкутанно и оставленные над кожей, извлекают через 3—4 нед. Погружные фиксаторы удаляют после полной консолидации отломков.
Источник
Травмы голеностопного сустава. Диагностика, лечениеТравмы голеностопного сустава являются самыми частыми травмами опорно-двигательного аппарата. Голеностопный сустав относится к блоковидным суставам, в котором таранная кость обладает подвижностью в направлениях тыльного и подошвенного сгибания в пределах гнездовидного углубления, образованного двумя лодыжками и суставной поверхностью большеберцовой кости. Устойчивость и крепость «гнезда» обеспечивают межберцовые связки, располагающиеся непосредственно над голеностопным суставом (передний и задний синдесмоз). Расширение «гнезда» вызывает неустойчивость таранной кости, способствующей развитию посттравматического артрита. Правильное расположение таранной кости определяется в основном наружной лодыжкой. Воссоздание ее точной взаимосвязи с дистальным отделом большеберцовой кости является «ключом» к лечению переломов лодыжек. Оказание помощи сводится к анатомически точной ORIF перелома латеральной лодыжки со смещением и/или к устранению разрыва синдесмоза путем реконструкции малоберцовой кости в строгом соответствии с анатомией берцовых костей. Стабильные переломы наружной лодыжки с минимальным смещением не требуют репозиции и могут лечиться консервативно иммобилизацией до шести недель с последующим восстановлением объема и амплитуды движений в суставе. Повреждения в области внутренней поверхности сустава могут затрагивать медиальную лодыжку или дельтовидную связку. Смещение лодыжки должно быть устранено и фиксировано. Разрыв дельтовидной связки можно не восстанавливать при обеспечении конгруэнтности при репозиции и фиксации других повреждений сустава. Задняя губа свода большеберцовой кости, так называемая «задняя лодыжка» или треугольник Фолькманна, часто вовлекается в процесс при лодыжечных травмах. Определение «трехлодыжечный перелом» относится к отрыву заднего края свода большеберцовой кости в сочетании с переломом обеих лодыжек. Если перелом заднего края свода захватывает более 1/5 суставной поверхности, его следует репонировать и фиксировать во избежание подвывиха таранной кости кзади и/или неконгруэнтности сустава. Переломы лодыжек происходят от непрямого воздействия, обычно связанного с резким поворотом голени при фиксированной в любом из возможных положений стопе. Исходное положение стопы и направление поворота определяют типичные комбинации повреждений костей и связок.
Продолжающееся воздействие травмирующей силы приводит к еще большему разрушению и смещению отломков вплоть до вывиха таранной кости. Знание и понимание хирургом возможных повреждений способствуют улучшению результатов лечения. Основным принципом оказания помощи остается открытая точная репозиция смещенных фрагментов и стабильный остеосинтез. Значительное смещение предполагает срочность закрытого вправления, в то время как время проведения окончательной фиксации определяют особенности состояния мягких тканей конкретного пациента. Как и в случаях с пилоном, значительный отек мягких тканей является противопоказанием для срочного оперативного вмешательства. Это позволяет избежать замедленной регенерации раны. Ряд авторов предлагает поэтапный план лечения сложных переломов голеностопного сустава со значительным вовлечением в процесс мягких тканей. Первый этап включает закрытую репозицию и трансартикулярную фиксацию спицами. Далее, после разрешения отека, выполняется отсроченная ORIE. В области голеностопного сустава и стопы не так много мягких тканей и мышц, что приводит к их тяжелому повреждению даже при простых переломах наружной лодыжки. Это может быть некроз кожи, расхождение краев раны и нагноение. При открытых переломах в случаях плохого состояния окружающих тканей может встать вопрос о перемещении свободных, реваскуляризированных микрохирургической техникой лоскутов, так как пластика местными ротационными лоскутами в дистальной области голени невыполнима. Выявление и соответствующее лечение открытых повреждений голеностопного сустава являются, по сути, основными условиями сведения к минимуму частоты осложнений и неблагоприятных исходов, которые могут привести к подколенной ампутации конечности. Такой подход, характерный также для переломов пилона и диафиза большебер-цовой кости, вновь демонстрирует ключевую роль мягких тканей в благополучном срастании перелома. Повреждения связок голеностопного сустава в первую очередь касаются наружного связочного комплекса, который обеспечивает позиционную стабильность таранной кости в пределах «гнезда» сустава. Внутренняя ротация стопы в норме обеспечивается движениями в подтаранном суставе, между таранной и пяточной костью. При предельном воздействии наступает натяжение или разрыв наружных связок с образованием типичной «вывихнутой лодыжки», для которой характерны боль в наружных отделах сустава, припухлость мягких тканей, кровоизлияние, болезненная чувствительность в проекции поврежденных связок и по переднему, а также заднему, краю лодыжки. Умеренное растяжение связок можно вести консервативно с назначением симптоматического лечения, ограничением физической активности, приданием конечности возвышенного положения, прикладыванием льда и использованием, для удобства, дополнительной опоры при ходьбе. Более тяжелые растяжения нуждаются в иммобилизации и/или использовании костылей для большей уверенности больного, снижения рисков неустойчивости в отдаленном периоде и предупреждения привычного вывиха в голеностопном суставе. После непродолжительного отдыха почти все повреждения наружного связочного комплекса подлежат восстановительному лечению в функциональном брейсе. Непосредственно после травмы дифференциальный диагноз между простыми растяжениями связок и переломами затруднен, что связано с неспецифичностью таких симптомов, как боль, чувствительность при пальпации и припухлость. Диагноз требует соответствующего рентгенологического подтверждения. Рентгенограммы голеностопного сустава в «точной» переднезадней проекции, так называемой проекции «гнезда», подразумевают снимки в прямой проекции с ротацией голени кнутри приблизительно на 15-20° по отношению к оси сустава, которая проходит между заостренными концами лодыжек в плоскости, параллельной пучку рентгеновских лучей. Как правило, для уточнения диагноза достаточно рентгенографии в стандартной боковой проекции и проекции «гнезда», которые позволяют выявить большинство переломов костей голеностопного сустава. Снимки в косых проекциях и рентгенограммы стопы могут потребоваться для выявления скрытых или сопутствующих повреждений, таких как отрывной перелом основания пятой плюсневой кости, перелом латерального отростка таранной кости (травма сноубордистов) и переднего отдела пяточной кости. — Также рекомендуем «Переломы и вывихи стопы. Диагностика, лечение» Оглавление темы «Травмы конечностей»:
|
Источник
