Детский перелом голеностопа
Повреждения метаэпифизарной пластинки достаточно частое явление в детской практике и среди них область голеностопного сустава занимает третье место.
а) Механизм перелома. При фиксированной стопе происходит вращение стопы в одну или другую сторону. Большеберцовая или малоберцовая ростковые зоны находятся на стыке разнонаправленных сил, результатом обычно является перелом типа 1 или 2 по Salter-Harris. При выраженной наружной ротации или абдукции малоберцовая кость ломается более проксимально.
Выступающий острым концом отломок метаэпифиза большеберцовой кости может смещаться кзади, латерально или в заднемедиальном направлении; его положение обусловлено механизмом травмы, что определяет способ репозиции. При аддукционном механизме травмы может также произойти отрыв верхушки малоберцовой кости.
Переломы типа 3 или 4 по Salter-Harris встречаются не так часто. Они возникают в результате сил, действующих в супинационно-приводящем направлении. При этом происходит раскалывание эпифиза и смещение его отломка, чаще медиального.
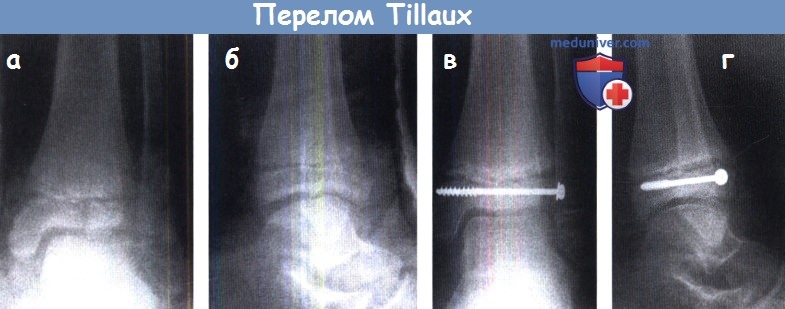
Два нехарактерных для растущей кости повреждения: это перелом Tillaux и трехплоскостной перелом. Перелом Tillaux представляет собой отрыв фрагмента большеберцовой кости с передней межберцовой связкой; у детей и подростков это фрагмент латеральной части эпифиза. Перелом классифицируется как тип 3 по Salter-Harris.
Трехплоскостной перелом локализуется с медиальной стороны и характеризуется как тип 2 и 3 по Salter-Harris. Линии перелома располагаются во фронтальной, сагиттальной и горизонтальной плоскостях. В результате травмы зоны роста может произойти ее закрытие или асимметричный рост.
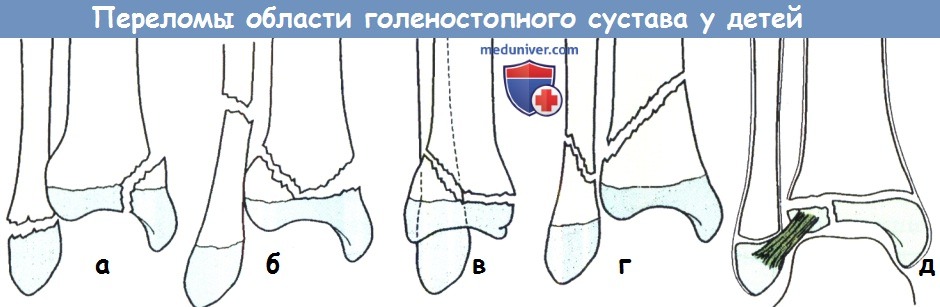
(а-г) Метаэпифизиолизы дистального конца большеберцовой кости Классификация предложенная Dias и Tachdjian основана на механизме травмы.
(а) Супинация-инверсия: перелом малоберцовой кости который обычно сопровождается отрывом (Salter—Harris тип 1) медиальной лодыжки.
(б) Пронация-эверсия — внутренняя ротация: перелом малоберцовой кости высокий и поперечный.
(в) Супинация-подошвенное сгибание: перелом только большеберцовой кости (Salter—Harris тип 1 или 2) со смещением кзади.
(г) Супинация-наружная ротация: косой перелом малоберцовой кости сочетается с переломом большеберцовой кости.
(д) Перелом Tillaux. Диаграмма иллюстрирует элементы этого повреждения.
б) Симптомы перелома голеностопа у детей. Растяжение в области голеностопного сустава сопровождается болью, отеком, кровоподтеком и резким напряжением. Определяется также видимая деформация, но иногда повреждение выглядит не выраженным, но это обманчиво.
в) Рентгенография. Остеоэпифизеолизы без смещения, особенно дистального конца малоберцовой кости, трудно различимы на рентгенограммах. Даже намек на расширение ростковой зоны должен рассматриваться как подозрение на перелом и поэтому у детей в таких случаях через одну неделю необходимо выполнение контрольной рентгенографии. У новорожденных о состоянии зоны роста иногда можно только догадываться, но через несколько недель после повреждения в этой области может появиться интенсивное мозолеобразование.
При трехплоскостном переломе эпифиз большеберцовой кости может раскалываться в одной плоскости, а метафиз в другой, таким образом, делая его более сложным для диагностики. При повреждениях третьего типа весьма информативна КТ.
г) Лечение перелома голеностопного сустава у детей. Тип переломов 2 и 1 по Salter-Harris лечится закрытым способом. Если имеется смещение, то перелом аккуратно репонируют под общим обезболиванием; конечность иммобилизируют циркулярной гипсовой повязкой по всей ее длине на три недели, а затем переводят в гипсовый сапожок на тот же срок и разрешают ходить. Порой хирургическое лечение необходимо, чтобы удалить интернонирующие ткани (лоскут надкостницы), которые препятствуют адекватной репозиции.
Переломы 3 и 4 по Salter-Harris без смещения лечатся по тому же принципу, но на пятые сутки должна быть выполнена рентгенограмма голеностопного сустава, чтобы убедиться в отсутствии вторичного смещения. Переломы со смещением иногда могут быть репонированы закрытым путем обратным механизму травмы. Однако при неудовлетворительной репозиции, перелом необходимо лечить открытым способом, применяя внутрикостные винты, которые вводятся параллельно зоне роста. Затем следует период иммобилизации гипсовым сапожком на шесть недель.
Прелом Tillaux лечится таким же способом как повреждения типа 3. Прелом Tillaux без смещения можно вести закрыто, со своевременным выявлением вторичного смещения. Смещение должно быть устранено и фиксировано.
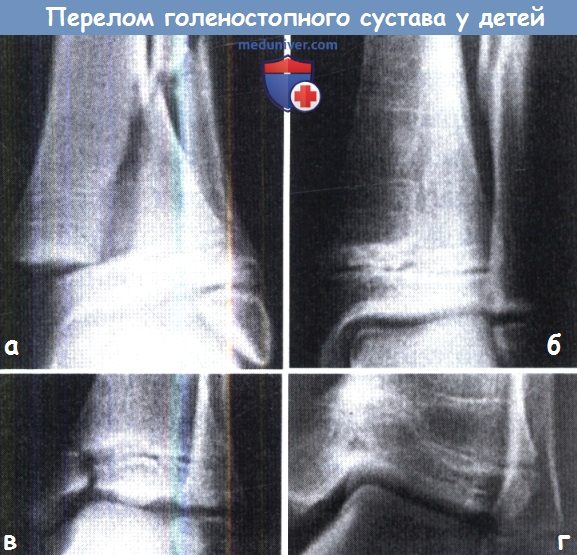
Переломы голеностопного сустава у детей:
(а) Salter-Harris тип 2; после репозиции, (б) ростковая зона сохранена, (в) Salter-Harris тип 3;
(г) медиальная часть ростковой зоны метафиза нарушена в результате поражения зоны роста.

(а-г) Перелом Tillaux Это отрывной перелом латеральной части эпифиза, который был репонирован и фиксирован винтом.
д) Осложнения перелома голеностопа у детей. Неправильно сросшийся перелом. Недостаточная репозиция может привести к угловой деформации, чаще вальгусной. У детей до 10 лет небольшая деформация может компенсироваться с ростом кости. У детей более старшего возраста необходимо проведение закрытой остеотомии на уровне выше лодыжек.
Несимметричный рост. Переломы эпифиза (тип 3 и 4 по Salter-Harris) могут приводить к частичному закрытию зоны роста, чаще с медиальной ее стороны; при этом зона роста с латеральной стороны продолжает функционировать — развивается варусная деформация. МРТ и КТ помогают точно установить, где произошло замыкание зоны роста. Если участок закрытия небольшой (менее 30% от ее площади), то проводится операция по иссечению закрытого участка зоны роста и трансплантации пряди жировой ткани в надежде на то, что рост может восстановиться в правильном направлении.
При закрытии более половины зоны роста или в период окончания роста ребенка показана закрытая остеотомия выше линии лодыжек.
Укорочение. Раннее закрытие зоны роста случается в 2% случаев у детей с травмой дистального конца большеберцовой кости. К счастью, разница в длине конечностей обычно умеренная. Если таковая составляет более 2 см у достаточно взрослого ребенка, показан эпифизиодез проксимального конца большеберцовой кости с противоположной стороны. Если разница в длине ног ощутима или ребенок близок к завершению роста, то показано удлинение нижней конечности.
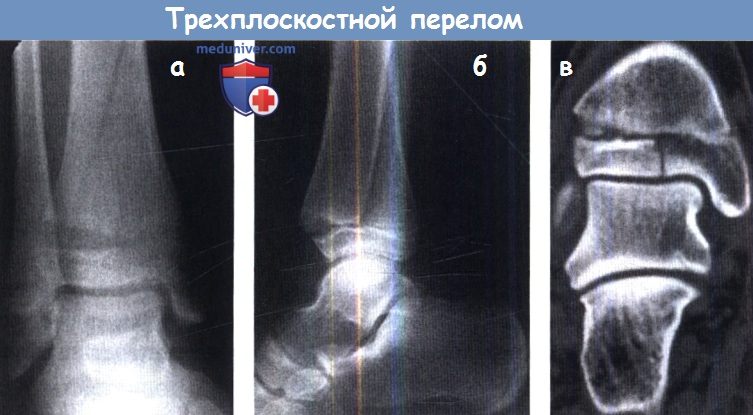
Трехплоскостной перелом.
(а,б) Трехплоскостной перелом не определяется по одной проекции, но только в их комбинации.
В этом случае перелом эпифиза определяется только при КТ (в).
— Читать далее «Симптомы повреждения стопы и его лечение»
Оглавление темы «Травмы голеностопа и стопы.»:
- Симптомы повреждения нижней межберцовой связки голеностопного сустава и его лечение
- Симптомы перелома лодыжки и его лечение
- Осложнения перелома лодыжки голеностопного сустава
- Симптомы пилон-перелома и его лечение
- Симптомы перелома области голеностопа у детей и его лечение
- Симптомы повреждения стопы и его лечение
- Симптомы перелома таранной кости и его лечение
- Осложнения перелома таранной кости
- Симптомы перелома пятки (пяточной кости) и его лечение
- Осложнения перелома пятки (пяточной кости)
Источник
Актуальность
Под сломанной лодыжкой или переломом лодыжки подразумевают перелом одной или нескольких из трех костей, образующих лодыжку. Это часто происходит в результате подворачивания лодыжки. Перелом лодыжки – распространенная травма у детей. Некоторые переломы незначительны, и кости остаются на месте (не смещаются). Другие переломы могут быть более серьезными – происходит смещение костей относительно друг друга и они даже могут повредить кожу. Такие переломы могут повлиять на дальнейший рост костей. Серьезное повреждение зон роста может привести к деформации голени.
Небольшие переломы часто лечат, помещая поврежденную ногу в съемную лангету на основе стекловолокна или накладывая гипсовую повязку. Эти приспособления также применяют при некоторых переломах со смещением после сопоставления отломков. Однако, переломы со смещением часто требуют хирургического вмешательства. Операция позволяет хирургу сопоставить костные отломки в правильном положении. Для фиксации отломков обычно применяют винты, пластины и штифты. На время заживления на ногу обычно накладывают гипсовую повязку.
Результаты поиска
Мы провели поиск в медицинских базах данных — по сентябрь 2015 года и включили 3 рандомизированных исследования, в которых сообщали результаты по 189 детям. Согласно данным лечащих врачей, все дети имели незначительные переломы лодыжек с низким риском осложнений для дальнейшего роста.
Основные результаты
В двух исследованиях сравнивали применение съемного фабричного голеностопного ортеза с жесткой фиксацией. В одном исследовании в течение 2 недель использовали съемную лангету из стекловолокна, в другом – гипсовую повязку до колена в течение 3 недель. Оба исследования представили некоторые доказательства более быстрого восстановления функции (о котором сообщали пациенты и их родители) через четыре недели у детей, которых лечили с помощью голеностопных ортезов, по сравнению с теми, которых лечили с применением жесткой фиксации. В одном исследовании сообщали о большей частоте осложнений, таких как потертости и мозоли в группе, участники которой использовали ортезы. Большинство из них были связаны с тем, что при использовании ортеза не надевали защитный носок. В другом исследовании сообщали об увеличении числа незапланированных обращений к специалистам здравоохранения по поводу каких-либо проблем в группе «жесткой фиксации». В этом исследовании дети больше предпочитали использовать ортез, который можно было снимать через 5 дней, чем гипсовую повязку, которую необходимо было носить в течение 3 недель. Ни в одном из исследований не сообщали о результатах в долгосрочной перспективе.
В третьем исследовании сравнивали применение повязки «Tubigrip» вместе с костылями — c гипсовой повязкой на 2 недели. Это исследование предоставило слабые доказательства в пользу ,более раннего возвращения к повседневной активности (на 6 дней; 14 дней против 20 дней) у детей в группе с использованием «Tubigrip». В этом исследовании не сообщали об осложнениях или долгосрочных исходах.
Качество доказательств
Все три исследования имели недостатки, которые могли повлиять на надежность их результатов. Мы оценили качество доказательств, в основном, как низкое или очень низкое, что говорит о нашей неуверенности в этих результатах.
Выводы
Применение голеностопных ортезов вместо несъемной «жесткой фиксации» может способствовать более быстрому восстановлению у детей с небольшими переломами лодыжек. Для установления лучшего способа лечения переломов лодыжек необходимы дальнейшие исследования.
Заметки по переводу:
Перевод: Кукушкин Михаил Евгеньевич. Редактирование: Юдина Екатерина Викторовна. Координация проекта по переводу на русский язык: Cochrane Russia — Кокрейн Россия (филиал Северного Кокрейновского Центра на базе Казанского федерального университета). По вопросам, связанным с этим переводом, пожалуйста, обращайтесь к нам по адресу: lezign@gmail.com
Источник
У детей относительно упругие кости, плотная эластичная надкостница и хорошо развитые мягкие ткани, защищающие от переломов. Тем не менее уже в первые десять лет жизни каждый 15 россиянин перенес перелом[1]. К пятнадцати годам хоть раз в жизни носил гипс (или перенес операцию по поводу перелома) уже каждый восьмой ребенок. Чаще всего дети ломают кости предплечья — 37,4% всех переломов. Чуть реже повреждаются кости голени и лодыжки (22%), на третьем месте по частоте — переломы ключицы (9%).
Чем отличаются детские переломы от взрослых, возможные последствия травмы и современные методы восстановления — в нашем обзоре.
Особенности переломов костей у детей
Кости у детей содержат больше воды, органических веществ и меньше минеральных солей, чем у взрослых. Между эпифизами — «головками» трубчатой кости, где она сочленяется с суставом, — и диафизами — «трубками» кости с костномозговым каналом — у детей находятся хрящевые зоны роста. В этих зонах активно делятся клетки, обеспечивая постоянное удлинение костей. И это самый слабый участок детских костей. Увеличение костей в поперечнике происходит за счет костеобразования со стороны надкостницы, более толстой и эластичной. Эти особенности приводят к тому, что у детей появляются особые виды переломов, практически не встречающиеся у взрослых:
- надлом или перелом по типу «зеленой ветки» — перелом не «завершается», на противоположной участку перелома стороне кости надкостница остается целой;
- поднадкостничный перелом — сломанная кость остается покрытой неповрежденной надкостницей;
- эпифизиолизы, остеоэпифизиолизы, метаэпифизиолизы — разрывы по линии хряща зоны роста (механизм этой травмы соответствует механизму вывиха у взрослых, и клиническая картина часто похожа) с отрывом эпифиза от метафиза (губчатого вещества между эпифизом и диафизом) или с частью метафиза (зависит от анатомического строения конкретной кости);
- апофизиолизы — отрыв по ростковой зоне внесуставного «выступа» кости — апофиза, к которому крепятся мышцы.
В то же время у детей крайне активный обмен веществ, а значит, костная ткань обновляется быстрее, чем у взрослых. Поэтому и переломы срастаются быстрее, а образование ложного сустава или дефекта костей у ребенка скорее казуистика. Из-за активного роста у детей самопроизвольно устраняется смещение костных отломков, в связи с чем репозицию (совмещение костей) при переломах со смещением в детском возрасте обычно проводят без операции.
Виды и последствия переломов у детей
По типу воздействия переломы бывают травматические и патологические. Патологические переломы появляются, когда кость изначально ослаблена из-за нарушенной структуры (например, синдром несовершенного остеогенеза или «хрустального человека») или опухолей, кист, остеомиелита. Патологические переломы у детей случаются редко.
По характеру повреждений окружающих тканей переломы могут быть закрытые и открытые, когда острые концы костей «прорывают» мягкие ткани. Открытые переломы у детей — чаще всего следствие тяжелой сочетанной травмы (например, в результате автомобильной аварии), они требуют обязательного хирургического вмешательства.
По соотношению костных отломков переломы могут быть без смещения, когда отломки сохраняют нормальное анатомическое соотношение, и со смещением, когда они сдвигаются относительно друг друга. У детей переломы без смещения, как правило, имеют смазанную клиническую картину и их трудно диагностировать. Возможен ошибочный диагноз ушиба, и, как следствие, из-за неправильного лечения конечность может искривиться, а ее функция — нарушиться.
Переломы со смещением проявляются «ярче», оставляя меньше возможностей для диагностических ошибок. Из-за способности детских (особенно у пациентов до семи лет) костей самоустранять смещение в процессе роста допускается неточная репозиция (хирургическое сопоставление, или вправление, костных отломков) при переломах диафиза («тела» трубчатой кости). Но если смещение винтовое, исправить его нужно обязательно, такие изменения самостоятельно не корригируются (не исправляются). Тщательная репозиция необходима при внутрисуставных переломах, иначе функция сустава может нарушиться, вплоть до его полной неподвижности.
Повреждение зоны роста может вызывать ее преждевременное закрытие. Пораженная конечность будет расти тем медленнее, чем младше ребенок, и тем заметнее окажется отставание.
Особая группа переломов у детей — компрессионные переломы позвоночника, которые часто могут оставаться незамеченными. Они возникают при падении с относительно небольшой высоты (что вроде бы не дает повода для беспокойства) и плохо выявляются на рентгенограммах. Дело в том, что при компрессионном переломе позвонок приобретает клиновидную форму, и это единственный рентгенологический признак патологии. При этом у детей клиновидная форма позвонков — возрастная норма. Поэтому при подозрении на подобный перелом рекомендованы не просто рентгенограмма, но КТ или МРТ.
Этапы лечения переломов
Поскольку у детей симптомы перелома не так явно выражены, как у взрослых, до прихода врача (в случае сомнения) лучше действовать исходя из того, что перелом есть. Возможные признаки перелома:
- припухлость, отек, резкая локальная боль в зоне травмы, особенно при осевой нагрузке (давить не надо, можно легко постучать по пятке или основанию ладони);
- ограничение движений (пострадавший всеми силами «бережет» сломанную конечность);
- укорочение конечности;
- видимая деформация конечности (если голень согнута под углом, вопросов обычно не возникает);
- костный хруст при попытке движения.
До прихода врача нельзя:
- вправлять отломки при открытом переломе;
- пытаться вернуть конечности «правильную» форму;
- причинять дополнительную травму, снимая одежду (штанину или рукав нужно разрезать).
Пострадавшую конечность фиксируют шиной, под которую подкладывают мягкую ткань. Шина обязательно должна заходить за суставы выше и ниже области перелома.
Это важно!
В случае перелома или подозрения на перелом у детей конечность фиксируется «как есть», не надо пытаться что-то исправить — это задача врача. Крупные кости (бедро, голень) фиксируют двумя шинами по обе стороны конечности. Если перелом открытый, рану накрывают чистой марлевой салфеткой, которую по краям фиксируют пластырем.
После фиксации следует вызвать скорую, либо, если позволяет состояние ребенка, довезти его в дежурную травматологическую поликлинику. Можно дать ребенку парацетамол.
В медицинском учреждении сделают рентгенограмму. Иногда бывает, что по первой рентгенограмме точно диагностировать перелом не получается из-за возрастных особенностей. Тогда обязательна повторная ренгенография через семь–десять дней, когда из-за начавшейся консолидации (срастания) костей перелом на снимке станет заметнее. Поэтому, когда врач порекомендует сделать контрольный рентген через неделю, пренебрегать этой рекомендацией ни в коем случае не стоит.
Лечение переломов может быть консервативным и оперативным.
Методы лечения переломов у детей
94% переломов у детей требуют консервативного лечения[2]. Врач сопоставляет костные отломки и накладывает на конечность гипсовую лангету, неподвижно фиксируя область перелома и два смежных сустава. Кроме гипса могут быть использованы современные легкие материалы на основе пластика, благодаря которым можно принимать душ в период фиксации перелома. Продолжительность фиксации зависит от возраста ребенка и поврежденной кости и может составлять от 7 до 42 дней. Раз в неделю необходим рентгенологический контроль состояния костных отломков.
При переломах бедренной кости используют скелетное вытяжение, поскольку мышцы бедра слишком сильны и смещают отломки костей.
Операции для фиксации костных отломков у детей применяются редко. Показания к оперативному вмешательству следующие:
- внутри- и околосуставные переломы со смещением и ротацией костного фрагмента;
- при диафизарном переломе после двух–трех попыток репозиций сохраняется слишком сильное смещение отломков;
- открытые переломы;
- неправильно сросшиеся переломы с выраженной деформацией кости;
- патологические переломы;
- повреждение магистрального сосуда или нерва;
- межотломковая интерпозиция (между отломками костей оказываются мягкие ткани).
При операции чаще всего используют спицевой остеосинтез, т.е. соединение отломков костей посредством спиц, как максимально щадящий. Металлические пластины применяют у детей старшего возраста при скошенных и винтовых переломах диафизов крупных костей: бедренной, большой берцовой. При любом вмешательстве стараются не повредить ростковые зоны.
Реабилитационный прогноз и период восстановления
Реабилитационный прогноз у детей обычно благоприятен. Очевидно, что период восстановления будет зависеть от тяжести травмы: если перелом, например, ключицы без повреждения сосудисто-нервного пучка, скорее всего, не оставит после себя никаких последствий, то осложненный компрессионный перелом позвоночника может потребовать множество усилий для восстановления утраченных функций. Осложненный прогноз имеют и переломовывихи, внутрисуставные переломы: часто их следствием становится оссификация (сращение) сустава и ограничение его подвижности.
Процесс восстановления зависит не только от тяжести травмы и возраста пациента, но и от общего состояния организма и сбалансированного питания и подразделяется на три периода:
- Иммобилизационный — с момента оперативного вмешательства до консолидации перелома или формирования рубца, имеющего достаточную прочность. В этот период должны быть созданы благоприятные условия для правильного течения процесса восстановления.
- Постиммобилизационный — с момента снятия иммобилизации до улучшения состояния тканей и восстановления амплитуды движения, силы мышц. Важной задачей в этом периоде является максимальное препятствование сопутствующим нарушениям: атрофии, контрактурам, ригидности суставов и пр.
- Восстановительный — до полного восстановления поврежденного сегмента и восстановления двигательного мастерства.
Каждый период включает в себя несколько значимых задач и способов для их реализации, от которых будет зависеть дальнейший успех.
Занятия в периоде иммобилизации — это профилактика вторичных нарушений, которая включает:
- Идеомоторные упражнения — мысленное представление движения в поврежденном сегменте для профилактики координационных нарушений, сохранения динамического стереотипа.
- Упражнения на свободные от иммобилизации мышечные группы для сохранения подвижности, профилактика атрофии.
- Статические упражнения иммобилизированной конечности для поддержания тонуса мышц.
- Упражнения на противоположной конечности для улучшения трофики.
Занятия в постиммобилизационном периоде направлены на преодоление контрактуры:
- Упражнения на увеличение объема активных движений — профилактика контрактур или же их устранение.
- Механотерапия — добавление пассивного компонента движения.
- Правильное позиционирование конечности способствует профилактике или устранению контрактур.
- Упражнения в воде.
- Криотерапия — противоотечная мера, уменьшение боли. Может использоваться охлажденная вода при заживлении послеоперационной раны, лед в пакете.
Важно помнить, что как раз в периоде постиммобилизации достигается восстановление структурного компонента движения, подвижности, а в восстановительном периоде накладываются различные предметные действия с поврежденной конечностью, достигается утраченное двигательное мастерство или ловкость.
В этом периоде широко используются игровые методы реабилитации, например упражнения с мячом, вовлечение поврежденной конечности в повседневную бытовую активность.
Реабилитация детей после тяжелых переломов
На сегодня только 50% детей, нуждающихся в реабилитации, получают ее в государственных медицинских учреждениях.
У детей реабилитация отличается от нее же у взрослых: часто приходится работать не только с восстановлением утраченных навыков, но и формировать их с нуля — к примеру, многие родители детей младше шести лет жалуются, что после сращения перелома голени ребенка его приходится учить ходить буквально заново. Восстановление после травмы — комплексная задача, затрагивающая не только физические особенности, но и психику маленького пациента. Кроме того, дети нуждаются не только в медицинской, но и в социальной реабилитации. То есть восстановление ребенка после травмы — сложная комплексная задача, включающая медицинские, психологические, педагогические, социальные и физиотерапевтические формы работы. Выпадение любой из них часто ухудшает результат — и это еще одна проблема государственной медицины: жесткие ведомственные разграничения, мешающие координированной работе, которую в идеале должна выполнять мультидисциплинарная бригада специалистов.
Компенсаторные возможности детского организма крайне велики, но большинство специалистов подчеркивает: уже на этапе сопоставления отломков нужно обращаться с поврежденными тканями чрезвычайно бережно, выбирая минимально инвазивные методики — чем обширней вмешательство, тем хуже реабилитационный прогноз. То есть, по сути, медицинская реабилитация пациента начинается еще на этапе лечения, и очень важно не упустить время.
Источник
