Что такое остеосинтез при переломе нижней челюсти

 Остеосинтез — процедура, которая позволяет плотно зафиксировать поврежденную зону челюсти и добиться ее полного восстановления. Оперативное вмешательство имеет свои преимущества, поскольку позволяет минимизировать риски травматизации соседствующих с травмированной зоной мягких тканей, полностью (или практически полностью) восстановить функции челюсти.
Остеосинтез — процедура, которая позволяет плотно зафиксировать поврежденную зону челюсти и добиться ее полного восстановления. Оперативное вмешательство имеет свои преимущества, поскольку позволяет минимизировать риски травматизации соседствующих с травмированной зоной мягких тканей, полностью (или практически полностью) восстановить функции челюсти.
Основные показания к проведению операции
Остеосинтез челюсти проводится в ситуациях, когда другие более консервативные методы лечения травм не позволяют добиться нужного результата:
- при переломах челюстей, которые характеризуются отсутствием достаточного количества устойчивых зубов на отломках, а также при существенном смещении отломков, что не дает возможности их восстановления без операции;
- при переломах со смещением отломков, что расположились непосредственно за зубным рядом;
- при переломах челюсти патологического характера (когда перелом стал результатом неопластического заболевания костной ткани или воспалительного процесса);
- при переломах ветви и тела нижней челюсти (как мелко-, так и крунооскольчатого типа;
- при дефектах челюсти, при которых есть возможность сохранить мышцещелковой отросток;
- при различных видах реконструктивных процедур (в том числе, при показаниях к проведению остеопластики).
Показания к проведению открытого очагового остеосинтеза
Вариантами исполнения открытого очагового остеосинтеза челюсти могут служить:
- наложение костного шва;
- использование накостных металлических мини-пластин;
- применение быстротвердеющих пластмасс.
 Показаниями к наложению костного шва являются:
Показаниями к наложению костного шва являются:
- свежий перелом верхней челюсти;
- свежий перелом нижней челюсти;
- перелом скуловой кости и скуловой дуги;
- переломы челюсти с отломками, которые легко вправляются.
При костном шве пациент имеет возможность в обычном режиме соблюдать гигиену полости рта. Функция жевания сохраняется.
Показаниями к использованию накостных металлических мини-пластин могут быть переломы челюстей любого типа. Однако такой метод оперативного вмешательства не может применяться при мелкооскольчатых переломах.
Показаниями к использованию быстротвержеющих пластмасс являются переломы тела нижней челюсти. Метод не может использоваться при оскольчатых переломах челюсти, переломах мышцещелкового отростка.
Показания к проведению закрытого очагового остеосинтеза
Закрытый очаговый остеосинтез может использоваться в качестве лечения челюсти, если отломки при переломе без смещения легко могут быть вправлены руками.
Показаниями к использованию спиц Киршнера во время остеосинтеза являются все легкие переломы челюсти с возможностью фиксации отломков при помощи спиц. При этом длина спицы в отломке должна составлять не меньше 3 сантиметров.
При существенном наклоне щели перелома в переднезаднем направлении показано проведение закрытого остеосинтеза с выполнением окружающего шва. Шов исполняется таким образом, чтобы отломки были плотно сжаты в вертикальном направлении и не смещались друг относительно друга впоследствии. Иногда данный метод остеосинтеза дополняется наложением зубонаддесневого протеза.
Показания к проведению закрытого внеочагового остеосинтеза
Данный вариант оперативного вмешательства показан в случаях, когда имеются проблемы с достаточностью количества устойчивых зубов.
Варианты исполнения процедуры:
- использование окружающего шва;
- S-образные крючки;
- унифицированные крючки.
Окружающий шов показан в тех вариантах, когда на отломках нет нужного числа устойчивых зубов или же зубы в ряду полностью отсутствуют. Такая процедура также проводится в случаях патологических переломов челюсти, при нагноении костной ткани, при травматическом остеомиелите.
 S-образные крючки в остеосинтезе челюсти применяются, когда для того, чтобы наложить назубные шины в нижней челюсти отсутствует нужное число зубов. Также данные крючки используются, когда у пациента диагностированы глубокий прикус, низкие коронки зубов или имеется гипертрофический гингвит.
S-образные крючки в остеосинтезе челюсти применяются, когда для того, чтобы наложить назубные шины в нижней челюсти отсутствует нужное число зубов. Также данные крючки используются, когда у пациента диагностированы глубокий прикус, низкие коронки зубов или имеется гипертрофический гингвит.
Унифицированные крючки показаны к применению, если для наложения шины на обеих челюстях нет достаточного количества зубов, у пациента имеется глубокий прикус или диагностированы широкие промежутки между зубами, гипертрофический гингвит, конические зубы. Также данный вариант внеочагового остеосинтеза используется, если у пациента вместо зубов установлены съемные зубные протезы (при полном отсутствие зубов).
Источник
Челюстно-лицевая хирургия ¦ Остеосинтез нижней челюсти
В настоящее время в мировой практике известно около трёхсот различных вариантов остеосинтеза нижней челюсти, часть из которых является аппаратными, а часть, соответственно, не аппаратными. Аппараты же, в свою очередь, могут быть фиксирующими (внеротовыми, внутри- и накостными), фиксирующе-компрессионными внеротовыми, внеротовыми компрессионными или репонирующе-фиксирующими, то есть позволяющими перед фиксацией и началом создания компрессии на отломки предварительно осуществлять их репозицию.
К не аппаратным методам относят все виды остеосинтеза, связанные с обнажением кости в области щели перелома и с соединением концов через прокол или разрез мягких тканей фрагментов челюсти. В эту группу входят накостный, внутрикостный и накостно-внутрикостный остеосинтез. Выбор конкретного варианта операции в каждом отдельном случае зависит от имеющейся клинической ситуации и технического обеспечения.
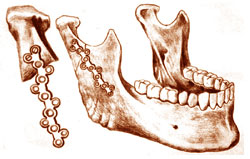
В последнее время большое внимание уделяют способу компрессионного, или устойчивого, остеосинтеза. Использование современных внеочаговых методик фиксации отломков нижней челюсти существенно снижает травматичность хирургических вмешательств, исключает необходимость обнажения кости и отслойки надкостницы и поэтому не способствует усугублению уже нарушенного кровоснабжения кости. Популяризация устойчивого остеосинтеза привела к пересмотру ранее актуальных положений о костном регенерате, теперь появилась возможность смело говорить о так называемом первичном костном сращении мест переломов.
Оно происходит путём непосредственного формирования интермедиарной костной мозоли, без образования предварительной периостальной. Однако костное сращение первичным натяжением вовсе не означает, что уже произошло полноценное восстановление нормальных механических свойств нижней челюсти в зоне сращения. Полностью прочность кости восстанавливается лишь вследствие процесса перестройки, который, как правило, протекает с обычной для него скоростью. Тем не менее, при крайне малом объёме регенерата благодаря первичному сращению продолжительность данного процесса может значительно сократиться.
Современными учёными предложено устройство, в котором в ходе создания компрессии давление идёт не только на кость нижней челюсти, но и на периодонт зубов. Но применима такая конструкция исключительно при локализации переломов в области угла челюсти. Для лечения пациентов с другими вариантами переломов используют компрессионно-дистракционный аппарат, обеспечивающий хорошую адаптацию, точно фиксирующий костные отломки и создающий тем самым условия для более качественного питания больного и ухода за полостью рта, что очень благоприятно сказывается на течении репаративного остеогенеза. Однако такой аппарат отличается громоздкостью и сложностью в изготовлении.
Для лечения переломов нижней челюсти, произошедших в пределах зубного ряда, разработана и успешно используются компрессионно-дистракционные шины, осуществляющие стабильную и жёсткую фиксацию отломков. Учитывая тот факт, что наиболее распространённым сейчас хирургическим способом соединения костных отломков, является костный шов, было предложено использовать специальное миниатюрное фиксирующее устройство компрессионного характера. Оно в сочетании со швом кости создаёт жёсткое взаимосдавление в течение всего периода лечения.
(495) 506-61-01— где лучше оперировать головной мозг
ЗАПРОС в КЛИНИКУ
Источник
Âòîðîé ìîé ÷åëþñòíî-ëèöåâîé êâåñò, êîòîðûé ÿ ëàñêîâî íàçûâàþ «àäñêèé àä», íà÷àëñÿ ñ ë¸ãêîé íîþùåé áîëè.
Îïöèÿ áðîñèòü âñ¸ è áåæàòü ê ñòîìàòîëîãó ïðè ìàëåéøåé çóáíîé áîëè, íåñìîòðÿ íà óæå èìåþùèé çà ïëå÷àìè ïå÷àëüíûé îïûò, ó ìåíÿ ê òîìó ìîìåíòó ïîêà åù¸ íå çàêðåïèëàñü.
Òàê, íåñêîëüêî äíåé ÿ ïðîáåãàëà íà ëþáèìîì òîãäà êåòîðîëå è, âðîäå êàê, ïðîøëî. ß áëàãîïîëó÷íî çàáûëà î çóáå, ïîãðóçèâøèñü â ðàáîòó. Íà äâîðå áûë ôåâðàëü, ðàáîòà ïðåäïîëàãàëà ÷àñòîå ìîòàíèå ïî ãîðîäó, ìàøèíû òîãäà ó ìåíÿ åù¸ íå áûëî, ïîýòîìó íà õîëîäå ÿ ïðîâîäèëà äîâîëüíî ìíîãî âðåìåíè. Êàê ìíå ïîòîì îáúÿñíèë âðà÷, ïîñòîÿííîå «îõëàæäåíèå» çàìåäëÿëî ïðîöåññ âîñïàëåíèÿ, íî îí óæå, êàê îêàçàëîñü, ø¸ë ïîëíûì õîäîì.
Ñïîéëåð: â èòîãå ìíå äèàãíîñòèðîâàëè àáñöåññ ÷åëþñòíî-ÿçû÷íîãî æåëîáêà è ÷òî-òî òàì åù¸ ñ ïîäúÿçû÷íûì âàëèêîì áûëî. Äî ýòîãî ñëó÷àÿ ÿ äàæå íå äîãàäûâàëàñü î íàëè÷èè ó ìåíÿ âî ðòó ýòèõ âîò æåëîáêîâ è âàëèêîâ)
Òàê âîò, çóá ðåøèë î ñåáå íàïîìíèòü ñïóñòÿ íåäåëè äâå. È, êàê îáû÷íî, íå ïðîñòî íåíàâÿç÷èâî íàìåêíóòü, ÷òî âñ¸-òàêè ïîðà ê ñòîìàòîëîãó à ðàçðàçèëñÿ àäñêîé áîëüþ. Ïîñìîòðåâ íà ñåáÿ â çåðêàëî, ÿ óâèäåëà, ÷òî çà íî÷ü çàìåòíî «ïîïðàâèëàñü» â ðàéîíå ïîäáîðîäêà — íà÷àëîñü îïóõàíèå.
ß ïîçâîíèëà ñâîåìó ñòîìàòîëîãó è îíà, â áóêâàëüíîì ñìûñëå îáðóãàâ ìåíÿ, ïðèêàçíûì òîíîì âåëåëà ìíå áðîñàòü âñ¸ è ñðî÷íî åõàòü ê íåé, ÷òî ÿ è ñäåëàëà. Áîëÿùèì îêàçàëñÿ çóá ìóäðîñòè, ïîýòîìó îíà áåç ñòåñíåíèÿ åãî óäàëèëà. Åù¸ äâà äíÿ, äâàæäû â äåíü, ÿ õîäèëà ê íåé íà óêîëû, íî íà òðåòèé äåíü, îíà îñìîòðåëà ìåíÿ è ñêàçàëà, ÷òî óëó÷øåíèÿ íåçíà÷èòåëüíûå íóæåí õèðóðã. «Åäü äîìîé, ñîáèðàéñÿ, ÿ òåáå ñêîðóþ âûçîâó!». Ê ýòîìó ìîìåíòó ó ìåíÿ óæå ïîÿâèëñÿ óâåðåííûé òàêîé «æèðíåíüêèé» âòîðîé ïîäáîðîäîê, çàêðûâàþùèé øåþ ïðèìåðíî íàïîëîâèíó.
Ê òàêîìó ïîâîðîòó ñîáûòèé ÿ áûëà íå ãîòîâà, íî ÷òî äåëàòü ïîåõàëà ñîáèðàòüñÿ.
Ñîáðàëà ñóìêó ñî âñåì íåîáõîäèìûì è ñòàëà æäàòü. Ïðèåõàëà ñêîðàÿ, ìåíÿ îñìîòðåë âðà÷, ìèëåéøèé, êñòàòè, îáèëüíî çàòàòóèðîâàííûé ìîëîäîé ÷åëîâåê. Ïîêà îñìàòðèâàë ìíîãî âñåãî èíòåðåñíîãî ðàññêàçàë. Íàïðèìåð, î òîì, ÷òî â Ïèòåðå âûøå 3-4 ýòàæà æèòü âîîáùå íå ðåêîìåíäóþòñÿ, èç-çà «íèçêîãî íåáà», îí äîñòàòî÷íî äîëãî ðàññêàçûâàë ÷òî-òî î ðàçíèöå àòìîñôåðíîãî äàâëåíèÿ â íàøåì ðåãèîíå è åãî âëèÿíèè íà ãèïåðòîíèêîâ è ãèïîòîíèêîâ, íî ÿ íå î÷åíü âíèìàòåëüíî ñëóøàëà, òàê êàê ïðåäâêóøàëà «âåñ¸ëîå» áîëüíè÷íîå ïðèêëþ÷åíèå, îäíàêî îñíîâíîé ïîñûë óëîâèëà.
Ïîñëå îñìîòðà, îí êóäà-òî ïîçâîíèë è ñêàçàë, ÷òî ìíå î÷åíü ïîâåçëî, è ÷òî ìåíÿ îòâåçóò â âîåííî-ìåäèöèíñêóþ àêàäåìèþ. Îäíàêî ïî÷åìó-òî îòâåç¸ò íå îí, à äðóãàÿ «êàðåòà», êîòîðàÿ ïðèåäåò çà ìíîé âå÷åðîì.
Íó, îê.
Ïîêà ïðèåõàëè çà ìíîé, ïîêà äîåõàëè (ñ ïðèìîðñêîãî ðàéîíà íà Çàãîðîäíûé) è îôîðìèëèñü, áûëî ïî÷òè 11 âå÷åðà. ß áûëà îòíîñèòåëüíî ñïîêîéíà, ðàññ÷èòûâàÿ, ÷òî îïåðèðîâàòü áóäóò òîëüêî çàâòðà, íî íå òóò-òî áûëî. Óëîæèâ ìåíÿ íà êóøåòêó äëÿ îñìîòðà, õèðóðã ïî÷åñàë áîðîäó è ñî ñëîâàìè «à ÷åãî æäàòü?», ñêàçàë ìåäñåñòðå, — «ãîòîâü ê îïåðàöèè, ñåé÷àñ âñ¸ ñäåëàåì!».
____
Íåìíîæêî îòâëåêàÿñü îò îïåðàöèîííîé — âðà÷ ïîçæå îáúÿñíèë ìíå, ÷òî ÿ íåäîñòàòî÷íî ýôôåêòèâíî ÷èñòèëà çóáû. ×òî ïðè ïðàâèëüíîé ãèãèåíå ðîòîâîé ïîëîñòè, èëè õîòÿ áû ñâîåâðåìåííîì îáðàùåíèè ê âðà÷ó, ýòîãî íè÷åãî áû íå áûëî. ×èñòèëà ÿ çóáû, êîíå÷íî, êàæäûé äåíü, íî íå äâà ðàçà, êàê ïîëîæåíî, à îäèí, è íå òàê òùàòåëüíî, êàê òðåáóåòñÿ, èçáåãàÿ áîëüíîãî ó÷àñòêà, à ñ «êà÷åñòâîì» ìîèõ çóáîâ òàêîå ïðåíåáðåæåíèå ñìåðòè ïîäîáíî.
Îí ïðî÷èòàë ìíå öåëóþ ëåêöèþ îá óõîäå çà ïîëîñòüþ ðòà (î÷åíü ãëóïî ÿ ñåáÿ ÷óâñòâîâàëà â òîò ìîìåíò, áûëî äàæå ñòûäíî, ñòîþ ÿ, âçðîñëàÿ äåâî÷êà, è äÿäåíüêà äîêòîð ðàññêàçûâàåò ìíå, êàê ïðàâèëüíî ÷èñòèòü çóáû).
Òåïåðü òùàòåëüíàÿ ÷èñòêà óòðîì è âå÷åðîì è â îáÿçàòåëüíîì ïîðÿäêå 2-3 ðàçà â òå÷åíèå äíÿ ïîëîñêàíèå. Êñòàòè, ðàç óæ ó íàñ òàêàÿ âîò íåïðèÿòíî-ãèãèåíè÷åñêàÿ òåìà, ìîãó ðåêîìåíäîâàòü ïîëîñêàíèå (2-3 ðàçà â äåíü) âñåì, âî-ïåðâûõ — ýòî çäîðîâüå, âî-âòîðûõ ñâåæåå äûõàíèå, äàæå åñëè âû êóðèëüùèê, íåïðèÿòíûé çàïàõ óáèðàåòñÿ ïðîöåíòîâ íà 90 è âû — âñåãäà ïðèÿòíûé ñîáåñåäíèê)
Ìîæíî âûáðàòü ëþáîé îïîëàñêèâàòåëü, íî ëó÷øå ïðîòèâîâîñïàëèòåëüíûé.
_____
 îáùåì, îáêîëîëè ìíå âñþ ÷åëþñòü è ðàçðåçàëè, òóò ìîæíî ñòàâèòü òåã «æåñòü», «ìåðçîñòü» è âñ¸-òàêîå, ðîò íàïîëíèëñÿ æèäêîñòüþ, ÿ ïîíèìàëà, ÷òî ýòî ãíîé, íî ñòàðàëàñü îá ýòîì íå äóìàòü.
Îïåðàöèÿ ïðîøëà áûñòðî, áîëüíî íå áûëî ñîâñåì. À íà ñëåäóþùåå óòðî íà÷àëñÿ òîò ñàìûé àäñêèé àä. Êîãäà ÿ ïîøëà íà «ïåðåâÿçêó» óæå íèêàêîãî îáåçáîëèâàíèÿ íå áûëî, è áèíò, èëè ìàðëþ, êîòîðóþ çàñóíóëè ìíå ïîä ÿçûê äîñòàâàëè è ìåíÿëè óæå «íàæèâóþ». Íå çíàþ, ñêîëüêî áûëî «çàïèõàíî» ìíå ïîä ÿçûê, íî, ïî-ìîåìó, ìåòðîâ 50, íå ìåíüøå) Ýòîò ïðîöåññ äëèëñÿ âå÷íî, è áûëî òàê áîëüíî, ÷òî ÿ äàæå âöåïèëàñü ðóêàìè â êóøåòêó. Êðîìå òîãî, ïðèêîñíîâåíèÿ ê íèæíåé ÷åëþñòè âûçûâàëè äèêóþ áîëü, à âðà÷ íå ïðîñòî îùóïûâàë, à ñèëüíî äàâèë, ÷òîáû ÷òî-òî òàì îïðåäåëèòü è íàùóïàòü, îò ýòèõ «ëàñêîâûõ» ïðèêîñíîâåíèé ó ìåíÿ äàæå ðåôëåêòîðíî âûãèáàëàñü ñïèíà. À îñìîòðû áûëè êàæäûé äåíü, èíîãäà äâàæäû, â îäèí èç íèõ îò áîëè ÿ óêóñèëà âðà÷à çà ïàëåö)
Ïîñëå ïåðâîé ïåðåâÿçêè ìíå çàñóíóëè ïîä ÿçûê òðóáî÷êó (êàê îò êàïåëüíèöû) è îíà ñàíòèìåòðîâ íà 30 òîð÷àëà ó ìåíÿ èçî ðòà. Ñåòóÿ íà òî, ÷òî ÿ ïîõîæà íà áåøåíîãî êîìàðà ñ ýòîé òðóáêîé, ÿ óãîâîðèëà ìåäñåñòðó å¸ îáðåçàòü.  èòîãå, òîð÷àëî âñåãî ñàíòèìåòðîâ 5, íî ñìûêàòüñÿ çóáàì òðóáêà íå ïîçâîëÿëà)
«Âòîðîé ïîäáîðîäîê» óõîäèë ìåäëåííî, ÿ áûëà ñòðàøíî êðàñèâà âñå ýòè äíè)
Íî, åñëè ÷åñòíî, ìíå áûëî ñîâåðøåííî áåçðàçëè÷íî, êàê ÿ âûãëÿäåëà, òàê êàê ñî ñëîâ âðà÷à, åñëè ãíîé íå óø¸ë áû, åñëè á îí ðàñïðîñòðàíèëñÿ, òî ðåçàòü ïðèøëîñü áû óæå ÷åðåç øåþ, ÷òî çàíèìàëî âñå ìîè ìûñëè (êîãäà áîëü ïîçâîëÿëà äóìàòü). Íî, áëàãî, îáîøëîñü.
Äà ê òîìó æå, áîëüøèíñòâî ïàöèåíòîâ â ×ËÕ âûãëÿäåëî íå ëó÷øå, à òî è õóæå)
Êàê è â ïåðâûé ðàç, ïðîëåæàëà ÿ â áîëüíèöå äíåé 10, òîæå íå çàøèâàëè. Òåïåðü ïîä ÿçûêîì ó ìåíÿ èìååòñÿ øðàì ñì 4-5. Êàæäûé ðàç, ïðîâîäÿ ïî íåìó ÿçûêîì, ÿ âñïîìèíàþ ýòè ïðåêðàñíûå äíÿ è èäó ïîëîñêàòü ðîò)
Íàìó÷èëàñü ÿ òîãäà çíàòíî, ñ ýòèìè ïåðåâÿçêàìè è îñìîòðàìè, áîëü îñòàâàëàñü äèêîé åù¸ äíÿ 3 ïîñëå îïåðàöèè, ñèëüíîé — åù¸ äíÿ 2, îáåçáîëèâàþùèå ïî÷òè íå ïîìîãàëè, à ïîòîì óæå ñòàëî ëåã÷å.
Ñåé÷àñ âîò ïèøó âñ¸ ýòî, è ñòîëüêî âîñïîìèíàíèé âñïëûâàåò, â òîì ÷èñëå è çàáàâíûõ. Ñêîðåå âñåãî, áóäåò òðåòüÿ (íî íå ñåãîäíÿ òî÷íî), çàêëþ÷èòåëüíàÿ ÷àñòü, óæå íå ïðî ìó÷åíèÿ, à ïðî áûò è ôëèðò â ×ËÕ, ïðî ìîþ èíòåðåñíóþ ñîñåäêó ïî ïàëàòå, ïðî êðûñ è òàðàêàíîâ, ïðî èíòåðíîâ, êîòîðûå ðàçãëÿäûâàëè ìîé ðîò êàê ó÷åáíîå ïîñîáèå, ïðî 8 ìàðòà, ïðîâåä¸ííîå â ñòåíàõ áîëüíèöû, ïðî «ïðåêðàñíîå» ïèòàíèå â öåëîì è ïðî òî, êàê äâà äíÿ ïîäðÿä â áîëüíèöå çàáûâàëè, ÷òî ìåíÿ òîæå íàäî êîðìèòü)
Çíàþ, ÷òî ìíîãèõ òóò ðàçäðàæàåò ðàçáèâàíèå èñòîðèé íà ÷àñòè, íî íå ïîëó÷àåòñÿ ó ìåíÿ îïèñûâàòü áåç äåòàëåé è êðàòêî (òîëüêî «ïðîñòûíè», òîëüêî õàðäêîð), óæ, ïðîñòèòå))
Áåðåãèòå çóáû, ïîëîùèòå ðîò)
Источник
