Что такое импрессионный перелом пазухи
Лобная пазуха защищена толстым кортикальный слоем и более устойчива к перелому, чем какая-либо другая кость лицевого скелета (рис. 1). Переломы лобной пазухи составляют всего 5-15% всех переломов верхних отделов лицевого скелета и наиболее часто связаны с автомобильными авариями, спортивными происшествиями и нападениями. Чрезвычайные силы, требующиеся для возникновения перелома передней пластинки лобной пазухи, приводят к тяжелым сопутствующим повреждениям у 75% пациентов. Шестьдесят шесть процентов пациентов имеют сопутствующие переломы костей лицевого скелета. При тяжелых сквозных повреждениях летальность составляет 25%. Изолированные переломы передней пластинки происходят примерно в 33% этих повреждений. Комбинированные переломы передней пластинки, задней пластинки и носолобного кармана составляют примерно 67% повреждений лобной пазухи. Изолированные травмы задней пластинки нечасты.
Рис. 1. Сила (в фунтах), требуемая для возникновения перелома различных костей лица (из Nahum AM. The biomechanics of maxillofacial trauma. Clin Plast Surg 1975;2:63. С разрешения).
Для правильного лечения необходима точная диагностика переломов лобной пазухи и повреждений носолобного кармана. Неправильное лечение может привести к эстетической деформации, хроническому синуситу, пневмоцефалии, мукопиоцеле, менингиту и абсцессу мозга. К сожалению, лечение переломов лобной пазухи остается одной из наиболее противоречивых областей травматологии лица. Осложнения могут развиться через годы после повреждения, а наблюдение в отдаленном периоде часто затруднено.
В результате, хирург может прекрасно владеть определенной хирургической техникой и иметь мало осложнений, о которых становится известно. Однако тот же хирург может иметь длинный список случаев, леченных «где-либо в другом месте», которые, в конечном счете, приводят к образованию мукоцеле. Хирург должен проявить постоянное упорство и придавать особое значение длительному наблюдению после повреждений лобной пазухи.
Патофизиология
Лобная пазуха выстлана псевдомногослойным, реснитчатым призматическим эпителием. При повреждении слизистая лобной пазухи имеет уникальную склонность к образованию мукоцеле. Мукоцеле увеличиваются, разъедают кость и могут прогрессировать в остеомиелит, менингит или абсцесс мозга. При хирургическом лечении переломов облитерацией лобной пазухи, для тщательного удаления всех остатков слизистой нужно использовать алмазные боры. Перед репозицией слизистую нужно также удалить со всех свободных костных фрагментов. Слизистая оболочка, забытая в отверстии Breschet, может привести к образованию мукоцеле спустя годы. Необходимость в длительном наблюдении нельзя переоценить.
Диагностика
После того как пациент стабилизирован, все сопутствующие повреждения диагностированы и проведено их лечение, нужно выполнить тщательное обследование головы и шеи. Пациенты с переломами лобной пазухи часто жалуются на боли и отек в области лба. Разрывы в этой области нужно обследовать в стерильных условиях, чтобы оценить целостность передней пластинки, задней пластинки и твердой мозговой оболочки. Сквозные повреждения лобной пазухи имеют тяжелый прогноз, при их наличии показано немедленное хирургическое вмешательство.
Другие находки, которые могут говорить о повреждении лобной пазухи, включают надблоковую и надглазничную парестезии, носовое кровотечение, двоение в глазах, ссадины и гематома на лбу. Пациента нужно опросить о наличии прозрачных выделений из носа или соленого отделяемого из задней части носа. Жидкость, подозрительную на спинномозговую ринорею, нужно оценить с помощью «теста ореола». Сукровице дают впитаться в фильтровальную бумагу. Если присутствует спинномозговая жидкость (СМЖ), то она впитается быстрее, чем кровь, приводя к образованию ореола вокруг пятна крови. Жидкость можно также послать на обычный биохимический анализ. Повышенное содержание глюкозы говорит о наличии спинномозговой жидкости.
Решающим тестом на спинномозговую жидкость является определение Р2-трансферрина. Наличие Р2-трансферрина очень характерно для спинномозговой жидкости. Кроме этого, Р2-трансферрин обнаруживается только в жидкости стекловидного тела глаза и перилимфе внутреннего уха.
Рентгенография
Осевая и венечная компьютерная томография с шагом 1,5 мм является золотым стандартом для диагностики переломов лобной пазухи. Осевые изображения точно показывают место и тяжесть перелома как передней, так и задней стенки. Грубую оценку целостности твердой мозговой оболочки можно сделать по наличию или отсутствию пневмоцефалии. Венечные срезы дают детальное изображение дна лобной пазухи и крыши глазницы. К сожалению, компактная анатомия носолобного кармана делает точную диагностику перелома в этой области трудной. Переломы по средней линии, дающие трещину по направлению к дну пазухи, для точной диагностики могут потребовать хирургического обнажения.
Лечение
Задачи лечения переломов лобной пазухи включают (в порядке уменьшения важности): защиту содержимого черепа, предотвращение ранних и поздних осложнений, восстановление эстетичного контура лба и возвращение нормальной функции пазухи. Решить все эти задачи удается не всегда. Однако обязательно восстановление «безопасной» пазухи. После того как это сделано, можно приступить к эстетическому и функциональному восстановлению. Конкретные лечебные подходы включают наблюдение, открытую репозицию с внутренней фиксацией, облитерацию пазухи, экзентерацию пазухи (операция Riedel) и краниализицию пазухи.
Классификация переломов
Переломы лобной пазухи можно классифицировать по анатомическому виду, тяжести повреждения и наличию утечки спинномозговой жидкости. Соответствующее решение относительно лечения можно принять, оценив пять анатомических параметров (табл. 1). В клинической ситуации эти параметры лучше всего запоминать, мысленно передвигаясь по пазухе спереди назад. Параметры включают наличие:
(1) перелома передней пластинки,
(2) перелома носолобного кармана,
(3) перелома задней пластинки,
(4) разрыва твердой мозговой оболочки (подтекание спинномозговой жидкости) и
(5) степень смещения/раздробления.
Таблица 1
Оценка перелома лобной пазухи: анатомические параметры
- Перелом передней пластинки
- Перелом носолобного кармана
- Перелом задней пластинки
- Разрыв твердой мозговой оболочки (подтекание спинномозговой жидкости)
- Смещение отломков/раздробление
G. Е. Bradley Strong и Jonathan М. SykesHolt
Переломы лобной пазухи и носо-глазнично-решетчатого комплекса
Опубликовал Константин Моканов
Источник
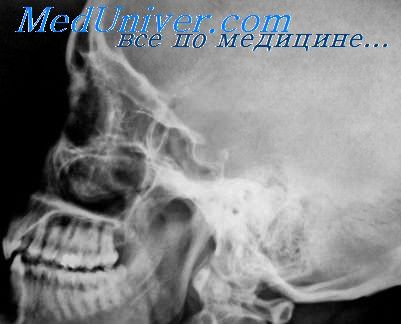
Перелом решетчатого лабиринта. Повреждения верхнечелюстной пазухи
Рентгенологические симптомы осложнений со стороны решетчатого лабиринта обычно характеризуются интенсивным затемнением за счет кровоизлияния или травматического этмоидита.
Рентгенография при подозрении на повреждение стенок пазухи должна обязательно быть многоосевой, так как один снимок может даже не вызвать подозрений на перелом при наличии повреждения одной из стенок пазухи. Боковая и в особенности полуаксиальная проекции являются обязательными дополнительными способами наряду с основным снимком в подбородочно-носовой проекции.
Так как изолированные переломы стенок гайморовой пазухи очень редки из-за одновременного нарушения целости слабых мест верхней челюсти, к каковым относятся ее лобные и альвеолярные отростки, и из-за ее связи со скуловыми костями, то рентгенограмма в подбородочно-носовой проекции представляет большую ценность как обзорная, ориентирующая в картине этих сложных повреждений лицевого скелета.
Нередко бывает достаточно обнаружить на этом снимке одностороннее расхождение лобно-скулового шва или перелом скуловой дуги, чтобы заподозрить перелом одной из стенок гайморовой пазухи и постараться выявить его другими способами рентгенологического исследования.

Перелом тела верхнечелюстной кости, сопровождающийся нарушением целости стенок пазухи, по своему характеру может быть косым, продольным, поперечным, дырчатым (если травма нанесена острым предметом), оскольчатым, раздробленным. Значительного смещения отломков не бывает, если не считать так называемых импрессионных, при которых костные отломки смещаются внутрь гайморовой пазухи.
При повреждениях заднебоковой стенки пазухи следует обращать внимание на теневую линию ее наружного края, который в норме на подбородочно-носовом снимке сохраняет свою непрерывность. При переломе, проходящем через наружный край, нарушается непрерывность контура и может происходить расхождение между двумя образовавшимися теневыми линиями нарушенного края.
Оскольчатые импрессионные переломы заднебоковой стенки, которые могут быть совершенно незамеченными на рентгенограмме в подбородочно-носовой проекции, легко обнаруживаются на полуаксиалыюм снимке. Диагностическое значение здесь имеет описанный нами в разделе рентгенодиагностики новообразований гайморовой пазухи симптом нарушения перекреста линий стенки пазухи и глазницы, причем в отличие от злокачественных новообразований, при которых компонент стенки пазухи исчезает, происходит перемещение ее линии спаружи внутрь. При многооскольчатом импрессионном переломе можно также видеть разделение этой липни на несколько частей, т. е. отдельные костные осколки заднебоковой стенки.
Повреждение передней и верхней стенок пазухи можно заподозрить по симптому нарушения непрерывности нижнего края орбиты и подтвердить рентгенограммой в полуаксиальной проекции, на которой при импрессионном переломе может быть обнаружено смещение отломка спереди назад.
Свежие переломы стенок гайморовой пазухи всегда сопровождаются интенсивным равномерным затемнением ее, происходящим вследствие кровоизлияния в пазуху. В дальнейшем происходит либо рассасывание крови и постепенное восстановление воздушности пазухи, либо при инфицировании ее—переход в воспалительное состояние (гайморит).
В последнем случае исчезновение затемнения пазухи на рентгенограмме можно отметить после излечения травматического гайморита.
— Также рекомендуем «Признаки травмы решетчатого лабиринта. Огнестрельные ранения полости носа»
Оглавление темы «Рентгенография полости носа и височной кости»:
1. Атрофия костей полости носа. Злокачественные опухоли полости носа
2. Рентгенография при раке полости носа. Признаки рака гайморовой пазухи
3. Рак лобной пазухи. Саркомы полости носа
4. Фиброзная дисплазия полости носа. Костный ксантоматоз и болезнь Педжета
5. Повреждения костного скелета носа. Повреждения придаточных пазух
6. Перелом решетчатого лабиринта. Повреждения верхнечелюстной пазухи
7. Признаки травмы решетчатого лабиринта. Огнестрельные ранения полости носа
8. Рентгенодиагностика болезней уха. Рентгенография височной кости
9. Томография височной кости. Рентгенография при среднем остром отите
10. Рентгенологические признаки среднего отита. Лучевые признаки исхода среднего отита
Источник
Вдавленный перелом черепа (импрессионный перелом) – это нарушение анатомической целостности костей черепа, которое вызвано травмой. Данная патология приводит к объемным воздействиям на головной мозг, крупные сосуды и нервы.
По статистике, вдавленные переломы занимают второе место после внутричерепных кровоизлияний (гематом), как причина сдавления структур головного мозга и появления грубой неврологической симптоматики.
Травматология и нейрохирургия в отдельную группу черепно-мозговых травм импрессионные переломы не выделяет. Однако необходимо понимать, что этот вид травматического повреждения имеет свои патофизиологические механизмы формирования, а также специфические симптомы, морфологические критерии диагностики и особенности тактики лечения.
Классификация
Вдавленными называются переломы, при которых происходит смещение костных фрагментов ниже прилежащей поверхности свода черепа. Такое смещение костной пластины вызывает компрессию головного мозга у пострадавшего.
Виды
- Импрессионные вдавленные переломы черепа. При воздействии травмирующего фактора нарушается целостность небольшого участка кости, но она сохраняет связь с рядом расположенными сохранными участками костей свода черепа. В этом случае костные фрагменты расположены под небольшим углом к поверхности неповрежденных костей;
- Депрессионные вдавленные переломы черепа. После полученной травмы костные фрагменты не связаны с неповрежденными костями свода черепа и располагаются немного ниже их поверхности;
- Экспрессионные переломы костей черепа. При этом виде повреждения фрагментированные костные отломки возвышаются над поверхностью свода черепа.
Вид перелома костей черепа зависит от совокупности:
- Факторов внешней среды;
- Травмирующего объекта;
- Механизма соударения объектов с костями черепа.
Факторы, влияющие на образование вдавленных переломов костей черепа:
- Соотношение площади повреждающего предмета и костей свода черепа потерпевшего;
- Величина разрушительного импульса силы, который нарушает анатомическую целостность кости;
- В момент травмы присутствовал или отсутствовал факт ускорения головы;
- Форма и вес ударной поверхности, а также физические характеристики ранящего предмета, который непосредственно соприкасался с костями черепа;
- Длительность воздействия травмирующего фактора и сила, с которой сдавливались мягкие ткани головы;
- Степень прочности костей и эластичность мягких тканей свода черепа;
- Присутствие или отсутствие специальных защитных или амортизирующих покрытий на голове пострадавшего в момент травмы. Чтобы сформировался вдавленный перелом черепа, должно быть произведено прямое соударение повреждающего предмета с костями черепа, но размер ударной поверхности должен быть намного меньше площади свода черепа.
Механизм травмы
Импрессионные переломы образуются в том случае, когда происходит сочетание небольшой ударной поверхности травмирующего объекта, а также большой скорости его движения, при наличии у пострадавшего пониженной плотности костей черепа.При этом виде перелома пациент, как правило, не находится в момент травмы головы в шапке или каске, а на характер повреждения кожных покровов в месте перелома больше влияет заостренность повреждающего предмета.
У больных молодого возраста при импрессионном переломе костей черепа твердая мозговая оболочка может быть не повреждена и клиническая картина может быть не выражена.
Если воздействие было произведено предметом с очень узким поперечником на часть кости неподвижной головы, то участок повреждения головного мозга находится в самом центре приложения силы.
При некоторых видах травм инерция силы удара повреждающим предметом не придает ускорение голове, и поэтому не формируются в черепе пострадавшего противоударные повреждения. Если тело пострадавшего движется с определенной скоростью и ударяется головой о вышестоящие предметы или металлические конструкции, у него формируется не только вдавленный, но и линейный перелом. При осмотре больного можно увидеть, что от центра вдавления кости отходят небольшие линии перелома, которые могут иметь звездчатый или паутинообразный характер. Такие линии переломов говорят о высокой интенсивности воздействия силы удара и о наличии прямого и противоударного механизма повреждения головы.
У небольшой части пострадавших имеются определенные особенности строения костей черепа, которые проявляются в различной резистентности наружной и внутренней пластинки.При импрессии происходит вдавление более тонкой внутренней пластинки кости черепа. Такая ситуация наблюдается в том случае, если удар по черепу наносился затупленным предметом.
Симптомы
Клиническая картина импрессионных переломов состоит из трех основных симптомокомплексов:
- Нарушение целостности кожных покровов в месте приложения силы;
- Нарушения функции головного мозга в виде выпадения, раздражения и дислокации;
- Изменение соматического статуса больного и общей неврологической симптоматики.
Тактика оказания первой помощи
Если у пострадавшего после травмы имеется раневая поверхность, через которую видно вдавление костей черепа, то диагностика в таком случае не приносит особых затруднений. Но в нейрохирургии встречаются такие случаи, что при травме остаются целыми кожные покровы, только сильно выражен отек тканей и присутствуют множественные кровоизлияния и кровоподтеки, под которыми достаточно трудно определить наличие вдавленного перелома кости.
При подозрении у пострадавшего на вдавленный перелом костей черепа пальпация этого участка запрещена, так как может привести к смещению отломков и нарушению целостности оболочек головного мозга.
В некоторых случаях врач может ложно диагностировать вдавленный перелом за счет отечного валика возле поврежденной мышцы или апоневроза.
Вдавленный перелом можно заподозрить:
- Наличие отпечатка контуров травмирующего предмета на мягких тканях головы;
- Определенный характер истечения крови из раны;
- Наличие истечения ликвора из ткани;
- Подкожная крепитация (чаще всего возникает при повреждении воздухоносных пазух черепа);
- У некоторых пациентов в ране могут находиться инородные тела или выступать фрагменты кости.
Очень редко при вдавленных переломах костей черепа и повреждении мозговых оболочек в клинической картине на первый план выходят грубые неврологические симптомы очагового характера. Только у некоторых пациентов сразу после травмы черепа могут появиться генерализованные судороги (при повреждении лобных долей).
Если и возникает у пациента грубая неврологическая симптоматика, то она чаще всего связана с прилежащими к вдавлению кости гематомами и очагами ушиба.
При некоторых импрессионных переломах происходит сдавливание крупных нервов или кровеносных сосудов у больного, поэтому может наблюдаться парез руки или ноги.
У части больных вдавление костей в области сосцевидных ячеек и перекрытие сигмовидного синуса сопровождается симптомами: тошнота, головокружение, сильные головные боли с резким поднятием артериального давления.
Общесоматические нарушения при импресионных переломах:
- Шок;
- Гиповолемия;
- Резкое снижение артериального давления;
- Болевой синдром;
- Жировая эмболия.
Диагностика
- Рентгенография;
- Многопроекционная краниография;
- Компьютерная томограмма;
- ЯМР.
На рентгене можно увидеть вдавления костей черепа в виде «конусов», «гвоздей», «сводчатых узоров», а также специфических участков затемнения и просветления. При краниографии можно увидеть пневмоцефалию и отследить динамику ее нарастания или уменьшения.
Лечение
При оказании первой медицинской помощи на догоспитальном этапе врач должен провести остановку кровотечения из раны с помощью наложения тугой повязки. При бинтовании медицинский работник должен избегать нажатий рукой в области перелома, чтобы не произошло еще большего вдавления фрагментов кости и повреждения головного мозга. Запрещается извлекать инородные предметы из раны (только в ходе операции).
Импрессионные переломы костей черепа являются показанием для оперативного лечения.
Существуют определенные противопоказания для проведения экстренных операций:
- Жировая эмболия;
- Состояние шока у пострадавшего;
- Кровопотеря, которая требует восполнения;
- Терминальное состояние больного.
У части пациентов можно проводить консервативное лечение импрессионного перелома, но на протяжении всего периода необходим строгий контроль при помощи электроэнцефалографии.
Сложность оперативного лечения зависит от вида перелома, от степени смещения отломков и нарушения целостности мозговой оболочки, нервов и сосудов.
В некоторых случаях для устранения дефекта черепа используются графитовые пластины или мембраны Гортекс.
Осложнения
- Мягкотканный рубец на коже;
- Нагноительные процессы (например, остеомиелит). Чтобы избежать такого осложнения, раневая поверхность должна быть обработана антисептиком сразу после травмы, из нее должны быть удалены хирургом волосы, сгустки крови, мелкие фрагменты кости;
- Рубец на участке головного мозга. Даже небольшие рубцы могут стать причиной постоянных эпилептических припадков (раздражающий фактор для головного мозга);
- Излитие ликвора из раневой поверхности. Оно очень часто приводит к гнойно-септическим осложнениям головного мозга;
- Синустромбоз. Закупорка просвета эпидурального синуса фрагментами вдавленной кости.
Опасность вдавленных переломов:
- Профузное кровотечение;
- Отек головного мозга;
- Дислокация головного мозга;
- Пирамидные расстройства при нарушении венозного оттока;
Исход вдавленного перелома костей черепа
- Появление у больного общемозговой симптоматики;
- Возникновение очаговых симптомов;
- Мозговой рубец с формированием эпилептического синдрома;
- Присоединение вторичной инфекции, которая может привести к менингиту;
- Хорошее функциональное восстановление больного после травмы.
Источник
